8 Minuten

Durch die kontinuierliche Glukosemessung (CGM) werden Glukoseverläufe sichtbar und analysierbar. Spannend ist es, zu analysieren, wie sich die Ernährung auf die Werte auswirkt. Wie werden Mahlzeitentests durchgeführt, und welche Schlüsse können aus den Ergebnissen dieser Tests gezogen werden?
In den vergangenen Jahrzehnten erfolgten die Blutzuckerselbstkontrollen durch Messung mit Blut aus den Gefäßen (Kapillaren) an der Fingerbeere mit entsprechenden Messsystemen. Die Systeme wurden über die letzten Jahre in Bezug auf Größe, Handhabbarkeit, Messzeit und Datenmanagement als auch im Hinblick auf die Genauigkeit wesentlich weiterentwickelt. Auf Grundlage des aktuellen ISO-Standards 15197:2015 erreichen einige Systeme inzwischen eine Messgenauigkeit, die an die von Laborsystemen annähernd heranreicht.
Das Problem der Blutzuckerselbstmessung liegt jedoch darin, dass sie bei jeder Messung nur einen Glukose-Einzelwert anzeigt. Es erfolgt keine Aussage über die Änderung der Glukosewerte bezüglich Richtung und Geschwindigkeit. Anders sieht dies bei der kontinuierlichen Glukosemessung in der Zwischenzellflüssigkeit aus. Inzwischen gewinnen kontinuierliche Glukosemessungen immer mehr an Bedeutung.
Erfahren Sie mehr über den neuen Parameter Time in Range (TIR, Zeit im Zielbereich). Prof. Dr. Thomas Danne und Dr. Jens Kröger erörtern, vergleichen und klären die Frage, ob man sich aufgrund der Vorteile der TIR komplett vom HbA1c-Wert abwenden sollte.
Waren es früher vor allem Menschen mit Typ-1-Diabetes, die diese Systeme nutzten, sehen zunehmend auch Menschen mit Typ-2-Diabetes und einer intensivierten Insulintherapie den Nutzen dieser Messmethode. Studien belegen diesen Nutzen. Durch die kontinuierliche Glukosemessung werden Schwankungen viel besser abgebildet als bei einzelnen Blutzuckermessungen.
Lebensstiländerungen und Diabetesmedikamente, u. a. Insulin, bilden die Grundlage der Therapie, aber auch bei regelrechter medikamentöser Gabe kommt es je nach Diabetestyp und Diabetesdauer zu mehr oder minder ausgeprägten Glukoseschwankungen. Diese sind bedingt durch ungenaues Schätzen von Mahlzeitenmengen, körperliche Aktivität, Stress, zusätzliche Krankheiten und andere nicht vorhersehbare Faktoren.
Genauso wie bei Typ-1-Diabetes helfen individuell einstellbare Alarme, Über- und Unterzuckerungen zu verhindern bzw. rechtzeitig zu behandeln. Wichtig ist dabei eine strukturierte Schulung, die hilft, die angezeigten bzw. gespeicherten Glukosewerte richtig zu interpretieren und einzuordnen.
Gründe für den Einsatz von CGM-Systemen auf Krankenkassenkosten bestehen in Deutschland bei Menschen mit Typ-2-Diabetes, wenn sie eine intensivierte Insulintherapie durchführen und ihr individuelles Ziel, festgelegt zwischen Arzt und Mensch mit Diabetes, nicht erreichen.
Solche Gründe können sein:
Diabetes mellitus und Empfehlungen zur Ernährung gehören unmittelbar zusammen. Was ist die ideale Ernährung? Das ist schwierig zu sagen, denn Ernährung ist immer individuell! Welche Lebensmittel und Gerichte isst jemand gern? Wie reagiert jemand auf welche Lebensmittel und Gerichte mit seinen Glukoseverläufen? Steigen die Glukosewerte stark an, bleiben sie stabil oder fallen sie zuerst sogar ab? Für das Verhältnis der Nährstoffe Kohlenhydrate, Proteine und Fette gab es bisher Festlegungen.
Nach neueren wissenschaftlichen Erkenntnissen empfehlen wissenschaftliche Fachgesellschaften eher Ernährungsmuster, die gesund sind und zu einer besseren Glukosekontrolle führen können. In den US-amerikanischen Empfehlungen heißt es: „Es gibt keinen Essensplan, der für alle passt und eindeutig Diabetes vorbeugen kann oder für das Diabetesmanagement der richtige ist.“ Der amerikanische Konsensus betont, dass bei Menschen mit Typ-2-Diabetes die Reduktion der täglichen Kohlenhydrataufnahme, abhängig von individuellen Bedürfnissen und Vorlieben, den stärksten Beleg erbracht hat, den Glukosestoffwechsel zu verbessern.
Für Menschen mit Typ-1-Diabetes gibt es ebenfalls Hinweise auf positive Effekte: Die Variabilität der Glukosewerte nahm in einer Studie ab, die Zeit im Zielbereich stieg, die Zeit im Unterzucker sank und der Insulinbedarf wurde geringer. Wie können nun CGM-Systeme dazu beitragen, das Ernährungsverhalten bei Menschen mit Diabetes zu analysieren und zu verbessern?
Wie sich die Nahrungsaufnahme auswirkt, lässt sich mit kontinuierlichem Glukosemonitoring (CGM) gut erkennen. Das AGP (ambulantes Glukoseprofil) bietet hierbei eine geeignete Darstellungsform der Glukosewerte, welches mittlerweile bei allen CGM-Systemen integriert ist.
Das „Sichtbarmachen“ dieser Glukoseverläufe hat viele Vorteile – für die Menschen mit Diabetes und die Diabetesteams, egal welche Therapie durchgeführt wird. Zum einen motivieren gute Verläufe Menschen mit Diabetes, einen eingeschlagenen Weg weiterzugehen. Zum anderen helfen unbefriedigende Verläufe den Menschen mit Diabetes selbst und den Diabetesteams, Probleme im Bereich der Tagesabschnitte zu erkennen – und möglichst zu beheben.
Welche Einflüsse die Nahrung auf postprandiale Glukoseverläufe hat, lässt sich mit kontinuierlichen Glukosemesssystemen gut erkennen. Die AGP-Fibel Ernährung gibt dazu Beispiele und Übungen.
Besonders bei einer Insulintherapie lässt sich so an vielen Schrauben drehen, um bessere Glukosewerte zu erreichen. Aber auch in der Vorbeugung des Typ-2-Diabetes könnte bei einer zeitweisen Nutzung eines CGM-Systems ein Vorteil denkbar sein.
Glukoseanstiege nach einer Mahlzeit (postprandiale Hyperglykämien) sind ein Risikofaktor für das Auftreten von Typ-2-Diabetes, Herz-Kreislauf-Erkrankungen und schwerem Übergewicht (Adipositas) und können die Sterblichkeit bei Menschen mit Typ-2-Diabetes erhöhen. Einige Studien konnten auch zeigen, dass postprandiale Hyperglykämien mikrovaskuläre Komplikationen (z. B. Augen- und Nierenerkrankungen) begünstigen können. Die Variabilität der Glukosewerte wird daher vermehrt zur Bewertung der Glukosekontrolle herangezogen.

Eine internationale Expertenempfehlung lautet deshalb, die Time in Range (Zeit im Zielbereich; 70 – 180 mg/dl bzw. 3,9 – 10,0 mmol/l) zu beurteilen. Sie sollte bei Menschen mit Typ-2-Diabetes ohne wesentliche Folgeerkrankungen und einer intensivierten Insulintherapie bei bestenfalls über 70 Prozent liegen.
Die Time in Range ermöglicht eine gesamtheitlichere Betrachtung der Diabeteseinstellung als der HbA1c-Wert, die Studienlage ist bisher jedoch noch eingeschränkt. In Beobachtungsstudien finden sich Hinweise darauf, dass eine zunehmende Zeit im Zielbereich das Fortschreiten von diabetischer Retinopathie, Nephropathie und Neuropathie reduzieren kann.
Da postprandiale Glukoseverläufe vielen Einflüssen unterliegen und sich bei Menschen unterscheiden, ist es wichtig, die individuellen Effekte der Nahrung zu erfahren. Mit Mahlzeitentests können individuelle Einflüsse von Nahrungsmitteln bestimmt werden, die dann mit kontinuierlichen Glukosedaten bewertet werden können. Die Analyse postprandialer Glukoseverläufe sollte strukturiert erfolgen.
Hierbei wird der Fokus auf den Verlauf der einzelnen Kurven gelegt:
Der Glukosewert sollte postprandial idealerweise nicht über 180 mg/dl (10,0 mmol/l) ansteigen. Dieser Wert korreliert mit dem vermehrten Auftreten von Folgekomplikationen des Diabetes und findet sich daher auch in der empfohlenen Zeit im Zielbereich wieder.
Der Glukosewert sollte postprandial nicht mehr als 60 mg/dl (3,3 mmol/l) ansteigen, um verschiedenen Zellbestandteilen, die an der Insulinproduktion und -ausschüttung sowie dem Wachstum der Betazellen beteiligt sind, nicht zu schaden.
Der Zeitpunkt bis zum Erreichen der maximalen Glukosekonzentration, also die Steilheit der Kurvenverläufe, ist abhängig von der Aufnahme (Resorption) der Glukose aus dem Darm, der Insulinausschüttung bzw. dem Bolus des Mahlzeiteninsulins und kann durch die Auswahl der Nahrungsmittel und die Art des Insulinbolus beeinflusst werden.
Leitlinien zufolge sollten bei stoffwechselgesunden Menschen die Glukosewerte zwei Stunden nach einem Zuckerbelastungstest (oraler Glukosetoleranztest, OGTT) unter 140 mg/dl (7,8 mmol/l) liegen. Demnach kann davon ausgegangen werden, dass die Glukosewerte zwei bis drei Stunden nach Aufnahme der Glukose wieder auf den Wert vor dem Essen gesunken sind. Leitlinien thematisieren diesen Aspekt bisher nicht. In der AGP-Fibel Ernährung (siehe Kasten weiter oben) empfehlen die Autoren, dass die postprandialen Glukosewerte idealerweise nach drei Stunden den Ausgangsglukosewert erreichen.
Gegebenenfalls sind individuelle Aspekte zu berücksichtigen, z. B. ein Glukoseabfall nach der Mahlzeit statt eines Anstiegs.
Kohlenhydrathaltige Nahrungsmittel werden nicht in gleicher Geschwindigkeit im Darm aufgenommen. Das gilt für alle Menschen, für Gesunde genauso wie für Menschen mit Diabetes. In der Folge verhalten sich auch Blut- und Gewebezucker unterschiedlich.
Um diese Unterschiede in Zahlen ausdrücken zu können, wurde der glykämische Index (GI) entwickelt. Er gibt an, um wie viel und wie lange die Glukosekonzentration im Blut nach dem Verzehr einer Mahlzeit mit 50 g Kohlenhydraten innerhalb von 2 Stunden ansteigt. Die Bezugsgröße sind 50 g Glukose: Sie hat einen GI von 100 Prozent. Der GI ist eine auf eine Standardmenge bezogene Qualitätsbeschreibung. Wichtiger als der GI ist die glykämische Last (GL). Sie wird berechnet nach GL = GI x (Kohlenhydratmenge/100 g) und bildet den Glukoseverlauf nach dem Essen (postprandial) viel praxisnäher ab.
Gesunde Probanden:
Im Mahlzeitentest haben 9 gesunde Probanden die gleiche Menge Toast, Graubrot und Vollkornbrot (50 g, jeweils mit Butter und Belag) gegessen. Dabei ergaben sich im Mittel beim Toastbrot die in der Abbildung rechts gezeigten individuellen postprandialen Glukoseverläufe.
 Postprandiale Glukoseverläufe von gesunden Probanden nach dem Verzehr von 50 g Weizentoast mit Butter und Belag.
Postprandiale Glukoseverläufe von gesunden Probanden nach dem Verzehr von 50 g Weizentoast mit Butter und Belag.
Der Glukoseverlauf ist bei jedem Menschen – unabhängig vom Diabetes – individuell und wird u. a. beeinflusst durch die Geschwindigkeit der Mahlzeitenaufnahme, den aktuellen Glukosetrend vor Beginn der Mahlzeit, eine vorangegangene Bewegung/körperliche Aktivität, den Zeitpunkt der Mahlzeit, den Body-Mass-Index (BMI), das Alter, die Nüchternglukose.
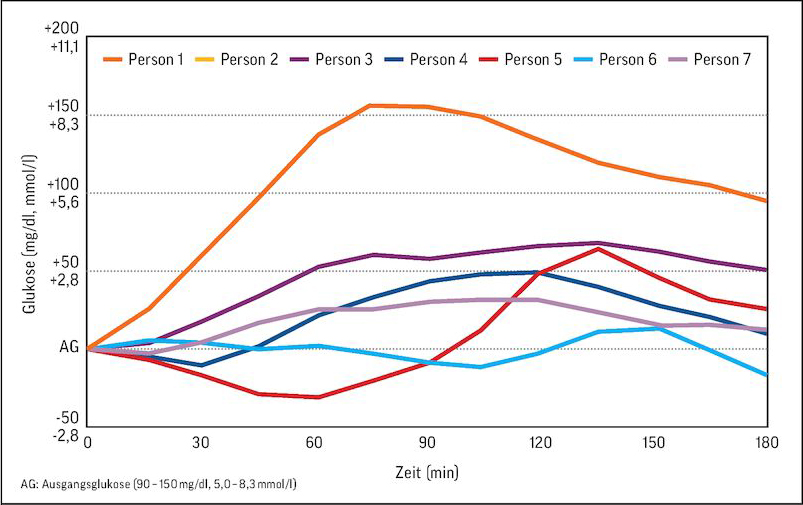 Postprandiale Glukoseverläufe von Menschen mit Typ-1-Diabetes nach dem Verzehr von 50 g Weizentoast mit Butter und Belag.
Postprandiale Glukoseverläufe von Menschen mit Typ-1-Diabetes nach dem Verzehr von 50 g Weizentoast mit Butter und Belag.
In verschiedenen Mahlzeitentests bei Menschen mit Typ-2-Diabetes und intensivierter Insulintherapie zeigten sich beim Test bei Fertigmüsli oder Haferflocken mit Obst unterschiedliche postprandiale Glukoseverläufe:
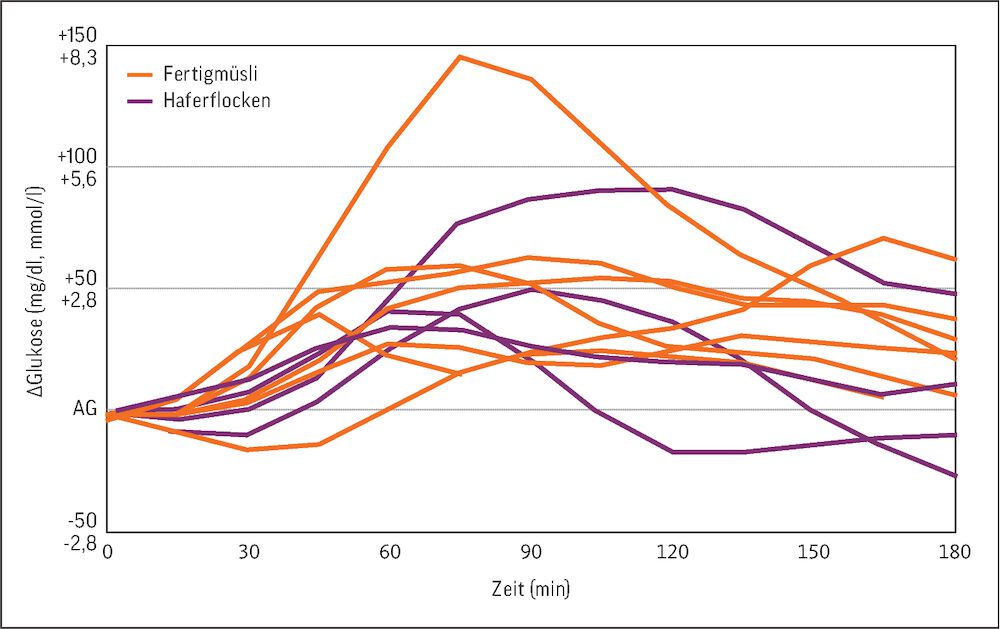 60 g Fertigmüsli im Vergleich mit 40 g Haferflocken mit 1 Esslöffel Walnüssen und 10 g Früchten bei Menschen mit Typ-2-Diabetes und intensivierter Insulintherapie (ICT).
60 g Fertigmüsli im Vergleich mit 40 g Haferflocken mit 1 Esslöffel Walnüssen und 10 g Früchten bei Menschen mit Typ-2-Diabetes und intensivierter Insulintherapie (ICT).
Allerdings gilt das nicht immer. Bei diesem Patienten mit Typ-2-Diabetes und Metformin-Therapie war dieser Unterschied nicht zu erkennen, dagegen zeigte sich ein Unterschied zwischen 150 g Fruchtjoghurt und 150 g Naturjoghurt mit Obst:
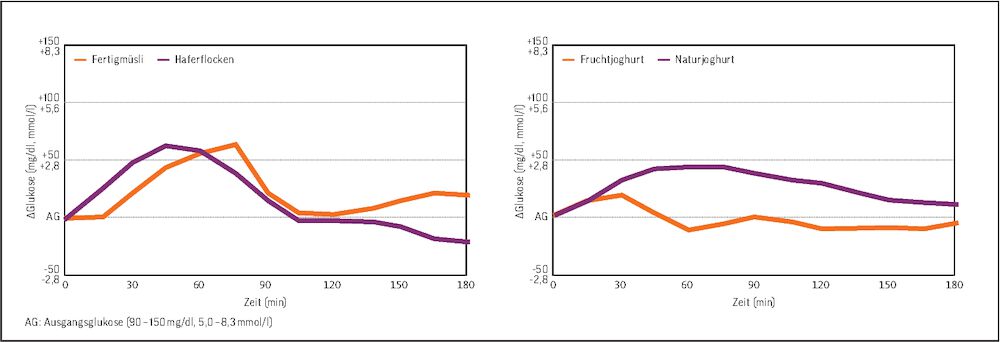 Beispiel: Fertigmüsli und Naturjoghurt mit Obst bei Typ-2-Diabetes.
Beispiel: Fertigmüsli und Naturjoghurt mit Obst bei Typ-2-Diabetes.
In einer Studie konnte bei Menschen mit Prädiabetes gezeigt werden, dass der postprandiale Glukoseverlauf besser ist, wenn man erst Eiweiße isst und 10 Minuten später Kohlenhydrate, als wenn es erst die Kohlenhydrate gibt und dann die Eiweiße. Menschen mit Prädiabetes sowie mit Diabetes und Therapie mit Tabletten oder Insulin haben es ausprobiert – häufig ergaben sich so bessere Glukoseverläufe nach dem Essen.
Mensch mit Prädiabetes, der Eiweiß vor Kohlenhydraten verzehrt bzw. umgekehrt.
Für den Vergleich der individuellen Glukoseverläufe nach Mahlzeitentests (standardisierte Vorgehensweise siehe Kasten weiter oben) mit Diabetes und Diabetesteams wurde ein Online-Tool unter dem Namen „Zucker-Check“ entwickelt. Es wird in Kürze online verfügbar sein. Ziel ist es, die Datensätze der durch CGM gewonnenen Daten in Form der oben gezeigten Kurven im Vergleich darzustellen.
Die graphische Darstellung der Glukoseverläufe und der Vergleich verschiedener Mahlzeiten bieten Nutzern und betreuenden Diabetesteams erstmalig eine eigenständige Analyse der individuellen Verläufe. Im Anschluss kann der Nutzer entweder allein oder gemeinsam mit dem Diabetesteam die für ihn passende Ernährung im Rahmen einer personalisierten Diabetestherapie finden.
Die Darstellung postprandialer Glukoseverläufe mit CGM kann Menschen mit Diabetes und Diabetesteams unterstützen, die Diabetestherapie zu optimieren. Durch diese Erfahrungen und das Beschäftigen mit dem Ernährungsverhalten können Menschen mit Diabetes und Prädiabetes (Diabetes-Vorstufe) wichtige Erkenntnisse hinsichtlich des individuellen Ernährungsverhaltens gewinnen. Eine strukturierte Analyse von Mahlzeitentests, die mindestens dreimal durchgeführt werden sollten, ist dabei hilfreich.
Erschienen in: Diabetes-Journal, 2020; 69 (10) Seite 14-20

5 Minuten
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Beliebte Themen
Ernährung
Aus der Community
Push-Benachrichtigungen
