Bei einer Thrombose gerinnt/verklumpt das Blut in den Blutgefäßen, statt ungehindert zu fließen. Wie kann einer Thrombose vorgebeugt werden – und was hat das auch mit COVID-19 zu tun?
Josef F. – 48 Jahre alt, Typ-2-Diabetes seit 4 Jahren und, wie er selbst sagt, „leicht übergewichtig“ (106 kg bei einer Körpergröße von 170 cm) – war Anfang des Jahres mit seinem Freund Peter Skilanglaufen. Obwohl völlig untrainiert, versuchte er von Anfang an, „volle Pulle“ zu laufen, um etwas Gewicht zu verlieren. Dabei rutschte er aus der glatten Spur und knickte mit dem rechten Fuß um. Zum Glück war Freund Peter dabei, mit seiner Unterstützung konnte Josef F. nach Hause gebracht werden.
Mit Schmerzmitteln, Kühlung und Ruhigstellung schaffte er es bis zum nächsten Tag. Doch als dann der ganze rechte Unterschenkel geschwollen war, die Schmerzen nicht besser wurden und er das Fußgelenk gar nicht mehr bewegen konnte, fuhr ihn seine Frau zum Unfallarzt. Dieser führte eine Röntgenuntersuchung und Blutuntersuchungen durch, aber auch eine Farbddoppler-Duplex-Untersuchung des rechten Unterschenkels.
„Herzlichen Glückwunsch: Gebrochen ist nichts – aber Sie haben eine Unterschenkel-Venenthrombose“, eröffnete der Arzt ihm dann. Nach anfänglichem Wickeln des rechten Unterschenkels (später nutzte er einen Kompressionsstrumpf) und der Einnahme eines modernen Blutgerinnungshemmers durfte er sogar sofort wieder laufen. Er selbst hatte gedacht, er müsse das Bein ruhigstellen!
Es mehren sich Hinweise auf einen Zusammenhang zwischen der von dem Corona-Virus SARS-CoV-2 hervorgerufenen Krankheit COVID-19 und Blutgerinnungsstörungen. Vor allem geht es dabei um verborgene venöse Thrombosen, die zu schwerwiegenden Komplikationen wie einer Lungenembolie mit tödlichem Ausgang führen können.
Solche Komplikationen sind es auch, die eine intensivmedizinische Behandlung erfordern und die Sterblichkeit im Krankenhaus erhöhen. Diese Beobachtungen haben dazu geführt, dass die Fachgesellschaften empfehlen, nach einer entsprechenden Diagnostik früh mit einer Thrombose-Vorbeugung und damit der Gabe von niedermolekularen Heparinen (NMH) zu beginnen.
„Die Venenthrombose ist nach Herzinfarkt und Schlaganfall die dritthäufigste zum Tode führende Herz-Kreislauf-Erkrankung“, sagt dazu die Deutsche Venen-Liga. Das Risiko, eine Thrombose zu erleiden, insbesondere nach längerer körperlicher Ruhe, hängt von sehr vielen Faktoren ab. Dabei spielen auch angeborene Fehler der Blutgerinnung (Faktor-V-Leiden-Mutation, Lupus-Antigen etc.) eine immer größere Rolle, z. B. bei Auftreten der Thrombophilie, also der Thromboseneigung. Krebserkrankungen erhöhen grundsätzlich das Thromboserisiko – deshalb muss immer gezielt danach gefahndet werden.
Was ist eine venöse Thrombose?
Man versteht darunter den krankhaften Verschluss einer Vene durch ein Blutgerinnsel (Thrombus). Ein solches Gerinnsel entsteht, wenn das Blut verklumpt, statt weiterzufließen. Bruchstücke eines Thrombus können über das Herz in die Lungengefäße gelangen, wo sie diese verstopfen können. Eine solche Lungenembolie ist potenziell tödlich. Eine arterielle Thrombose hingegen ist z. B. der Verschluss einer Herzkranzarterie, der zu einem Herzinfarkt führt.
Risikofaktoren für eine Thrombose (Auswahl):
- zunehmendes Alter
- starkes Übergewicht (Adipositas)
- Thrombosen/Embolien (Blutgerinnsel) in der Krankengeschichte (Anamnese)
- ausgeprägte Krampfadern an den Beinen (Varikosis)
- schwere entzündliche Erkrankungen (z. B. Lungenentzündung mit starkem Fieber, Blutvergiftung nach Wundinfektion, z. B. bei einem Diabetischen Fußsyndrom)
- Herzschwäche (ausgeprägt), z. B. nach Herzinfarkt, Herzmuskelentzündung, Vorhofflimmern
- Schlaganfall
- Krebserkrankungen
- Schwangerschaft
- Diabetes mellitus
Faktoren einer vererbten Thromboseneigung:
In etwa 50 Prozent spielen genetische Ursachen eine Rolle, z. B.:
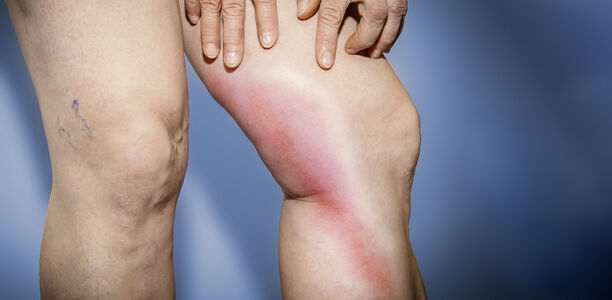
Betrifft die Thrombose die tiefen Venen, spricht man von einer tiefen Beinvenenthrombose. Die häufig an der Hautoberfläche schon zu sehenden entzündlichen Venenveränderungen mit Rötung, leichter Schwellung und Überwärmung sind dagegen oberflächliche Venenentzündungen (Thrombophlebitis).
Das Risiko für eine tiefe Beinvenenthrombose ist z. B. erhöht durch folgende Faktoren:
- Ruhigstellung der Beine z. B. durch Gipsverband nach Verletzung/Knochenbruch,
- lange Flugreisen,
lange Autofahrten mit Einengung der Beinfreiheit (auch Übereinanderkreuzen im Kniebereich), - internistische Krankheiten mit Bettruhe, z. B. Lungenentzündung, aber auch der diabetische Fuß mit Geschwür (Ulkus),
- orthopädische Operationen (z. B. Hüftoperationen, Operationen am Knie) mit Ruhigstellung des betroffenen Körperteils,
- akute neurologische Erkrankungen (z. B. Schlaganfall mit Lähmungen),
- oberflächliche Venenentzündungen.
Es kommt zu einer Thrombose, wenn das komplizierte Zusammenspiel von drei wichtigen Faktoren nicht mehr funktioniert, die man als Virchow-Trias zusammenfasst:
- verlangsamter Blutfluss,
- Beeinträchtigung der Funktion der Blutgefäßwand (Endothelschädigung) und/oder
- gesteigerte Neigung zur Blutgerinnung.
Seltene Ursachen von Thrombosen – vererbte Faktoren der Blutgerinnung
Die Diagnostik für vererbte Faktoren wird meist in Speziallaboren nach Abschluss der Therapie (z. B. nach 3 bis 6 Monaten bei einer tiefen Beinvenenthrombose) durchgeführt bzw. dann wird die Diagnose gesichert. 70 bis 90 Prozent der Thrombosen entstehen im Stromgebiet der unteren Hohlvene und in den Becken- und Beinvenen.
Schnelligkeit: manchmal lebenswichtig!
In bis zu 50 Prozent der Fälle entwickelt sich, wenn nicht sofort adäquat behandelt wird, eine Lungenembolie, deren Verlauf tödlich enden kann.
Hinweise auf eine tiefe Venenthrombose:
- In der Krankengeschichte finden sich z. B. eine sehr lange Autofahrt/Flugreise, eine extrem geringe Trinkmenge, vererbte Faktoren in der Familie.
- D-Dimere-Test im Blut: D-Dimere entstehen beim Auflösen von Gerinnseln und finden sich bei frischer tiefer Venenthrombose, aber auch nach einer Operation und bei bösartigen Tumoren. Sind sie nicht nachweisbar, ist also der Test negativ, schließt das eine tiefe Venenthrombose nicht sicher, aber doch mit hoher Wahrscheinlichkeit aus.
- Eine Thrombose kann man auch mit Ultraschall der Venen (Duplex-/Farb-Duplex-Sonographie, Kompressionstest) sehen, was überall und beliebig oft durchgeführt und so auch für Verlaufskontrollen genutzt werden kann.
Leider gibt es immer wieder Menschen, bei denen keine Symptome bestehen, aber trotzdem eine Thrombose vorliegt. Bei ihnen kann später meist, aber erst nach Auftreten einer Komplikation (z. B. Luftnot und Husten als Hinweis auf eine mögliche Lungenembolie), eine Thrombose nachgewiesen werden. Bei allen Patienten, die wiederkehrend Thrombosen haben, muss eine Krebserkrankung ausgeschlossen werden, denn bei Tumorpatienten ist das Thromboserisiko deutlich erhöht.
Symptome einer Thrombose:
- Schmerzen im betroffenen Gebiet
- Spannungsgefühl im betroffenen Teil des Beins, z. B. im Unterschenkel
- verstärkt sichtbare Venen in der Haut
- Schwellung des betroffenen Beins (der Umfang nimmt stetig zu)
Thromboseprophylaxe
Die Thromboseprophylaxe ist, wie die Corona-Pandemie zeigt, besonders auch bei Menschen mit Diabetes und/oder krankhaftem Übergewicht (Adipositas) extrem wichtig. Die Anfänge, einer Thrombose vorzubeugen, reichen zurück bis in das Jahr 1884, als man die Substanz Hirudin im Kopf von Blutegeln nachweisen und schließlich als Medikament einsetzen konnte, um eine Thrombose zu verhindern.
Seit 1915 gibt es die Heparine zum Spritzen ins Unterhautfettgewebe (subkutane Injektion), seit 1922 die Cumarine. Der Wirkstoff Phenprocoumon (z. B. in Marcumar) ist ein Abkömmling des Cumarins. Die neueren gerinnungshemmenden Medikamente konnten erst entwickelt werden, nachdem 1915 durch Paul Morawitz das Grundschema der Blutgerinnung beschrieben worden war. Die allerneuesten Gerinnungshemmer (z. B. die direkten Faktor-Xa-Hemmer) sowie die direkten Thrombinhemmer stellen die aktuell am weitesten entwickelte Möglichkeit dar, die Blutgerinnung zu hemmen.
Bisher wurden Patienten im Krankenhaus meist niedermolekulare Heparine o. ä. gespritzt, später wurden sie auf Tabletten umgestellt. Oft erfolgt heute direkt oder einige Stunden nach z. B. einer Operation bereits eine Umstellung auf die neueren nicht-Vitamin-K-abhängigen Gerinnungshemmer (auch bekannt als neue orale Antikoagulanzien, NOAKs).
Eine Hemmung der Blutgerinnung wird schon Jahrzehnte durch die Hemmung der in der Leber gebildeten Blutgerinnungsfaktoren (z. B. II, VII, IX und X), die Vitamin-K-abhängig sind, durchgeführt, z. B. durch Marcumar. Die nicht-Vitamin-K-abhängigen Blutgerinnungshemmer hemmen dagegen gezielt jeweils nur einen Gerinnungsfaktor.
Gegenmittel bei Blutungen
Als Gegenmittel (Antidot) z. B. bei einer Blutung unter einer Marcumar-Therapie gilt Vitamin K. Für neuere NOAKs gibt es mittlerweile auch Antidote, und zwar für den direkten Thrombinhemmer Dabigatran (Pradaxa) als neuerdings auch gegen die Faktor-Xa-Hemmer Rivaroxaban (Xarelto) und Apixaban (Eliquis).
Die Antidote für diese Medikamente sind in großen Kliniken mit Intensivstation in der Regel vorhanden – sie werden aber wegen möglicher Nebenwirkungen (z. B. überschießende Gegenregulation) nur gezielt eingesetzt. Im Fall einer Blutung unter diesen Substanzen kann diese in der Regel durch Blutkonserven und auch „Frischplasma“ (PPSB) behandelt werden.
Die NOAKs haben einen großen Vorteil: Sie wirken weitgehend unabhängig vom Gewicht eines Patienten. So ist es unerheblich, ob ein Patient 60 kg oder 140 kg wiegt: Die Dosis ist dieselbe. Eine Anpassung der Dosierung erfolgt lediglich z. B. bei Niereninsuffizienz und schwerer Lebererkrankung. Ein weiterer Vorteil ist, dass keine regelmäßigen Therapie-Kontrollen wie unter Marcumar zur Steuerung der Therapie durchgeführt werden müssen.
Nach wie vor aber ist nach Implantation z. B. einer mechanischen Herzklappe nur eine Dauertherapie mit Cumarin-Abkömmlingen wie Marcumar zugelassen. In allen anderen Situationen des Lebens, in denen das Risiko für eine Thrombose reduziert werden soll, können aktuell auch die neueren nicht-Vitamin-K-abhängigen Gerinnungshemmer verwendet werden.
Gegenmittel (Antidote) von Gerinnungshemmern |
||
| Vitamin-K-abhängig | Medikamente | Antidot |
| Cumarin-Derivate (Cumarin-Abkömmlinge) | Phenprocoumon, z. B. Marcumar, Falithrom, Warfarin, z. B. Coumadin | Vitamin K substituieren (Tropfen oder Infusion – Vorsicht bei Allergie! |
| nicht-Vitamin-K-abhängig | Medikamente | Antidot |
| direkte Thrombinhemmer | Dabigatran (Pradaxa) | Idarucizumab (Praxbind) |
| direkte Faktor-Xa-Hemmer | Rivaroxaban (Xarelto), Apixaban (Eliquis) | Andexanet alfa (Ondexxya) |
Die NOAKs können genauso wie Marcumar zu Blutungen führen – die gefürchteten schweren Hirnblutungen sind jedoch seltener. Gegenüber den Vitamin-K-abhängigen Gerinnungshemmern ist auch das Schlaganfallrisiko durch Embolien wohl um etwa 30 Prozent geringer.
Wichtig zu wissen
Zu Beginn der Corona-Pandemie galt COVID-19 als eine reine Lungenerkrankung. Mittlerweile ist klar, dass vor allem die Blutgerinnung betroffen ist in Form von zum Teil nicht bemerkten kleinen Thrombosen – und daraus auch die zum Teil tödlichen Verläufe von COV ID-19 auf den Intensivstationen resultieren.
Auch tiefe Thrombosen der Beinvenen sind bei COVID-19-Erkrankten häufiger – besonders auch bei Menschen mit Diabetes und Adipositas. Deshalb ist gerade bei ihnen eine Thromboseprophylaxe oft lebenswichtig. Einer Thrombose vorzubeugen, ist auch immer dann sinnvoll, wenn zusätzliche Risikofaktoren vorliegen. Und: Sich impfen zu lassen, stellt aktuell auch eine wichtige Prophylaxe-Maßnahme dar!
Autor:
|
|
Erschienen in: Diabetes-Journal, 2021; 70 (4) Seite 30-33