Viele Menschen haben Herzrhythmusstörungen – aber unter welchen Umständen werden diese gefährlich? Was sind die Ursachen, was ist dann zu tun? Auch um den Zusammenhang mit Diabetes geht es in dieser Folge des Diabetes-Kurses.
Der Fall
Marianne M. (42 Jahre), Typ-1-Diabetikerin, bemerkt seit einiger Zeit ein Herzstolpern, das besonders dann auftritt, wenn sie nach einem stressigen Tag zur Ruhe kommt. Es fühlt sich an, als ob das Herz Aussetzer habe.
Aus diesem Grund sucht sie ihren Hausarzt auf, der sie zu einem Kardiologen überweist. Der Kardiologe untersucht das Herz mit einem Ultraschallgerät, um mögliche Veränderungen an den Herzklappen zu erkennen und die Pumpleistung des Herzens zu beurteilen. Es schließt sich noch ein Belastungs-EKG mit zeitgleicher Ultraschalluntersuchung an.
Beide Untersuchungen zeigen keinen krankhaften Befund. Zum Schluss wird ein 24-Stunden-EKG durchgeführt. Hier erkennt der Kardiologe Extraschläge des Herzens, die zu bestimmten Tageszeiten gehäuft auftreten und dann wieder verschwinden. Er kann Marianne M. aber beruhigen und erklärt ihr, dass das Herz gesund ist und die Extraschläge harmloser Natur sind.
Da Marianne M. ihre „Herzhupfer“ aber stören, erhält sie als Medikament einen Betablocker, der die Rhythmusstörungen weitgehend beseitigt.
Warum kann das Herz „schlagen“?
Der Herzmuskel kann sich rhythmisch (60 bis 80 Schläge/Minute) zusammenziehen (kontrahieren) und dadurch venöses, also sauerstoffarmes, Blut in die Lunge und arterielles, also sauerstoffreiches, Blut in den großen Kreislauf (Gehirn, Herz, Organe, Arme, Beine etc.) pumpen.
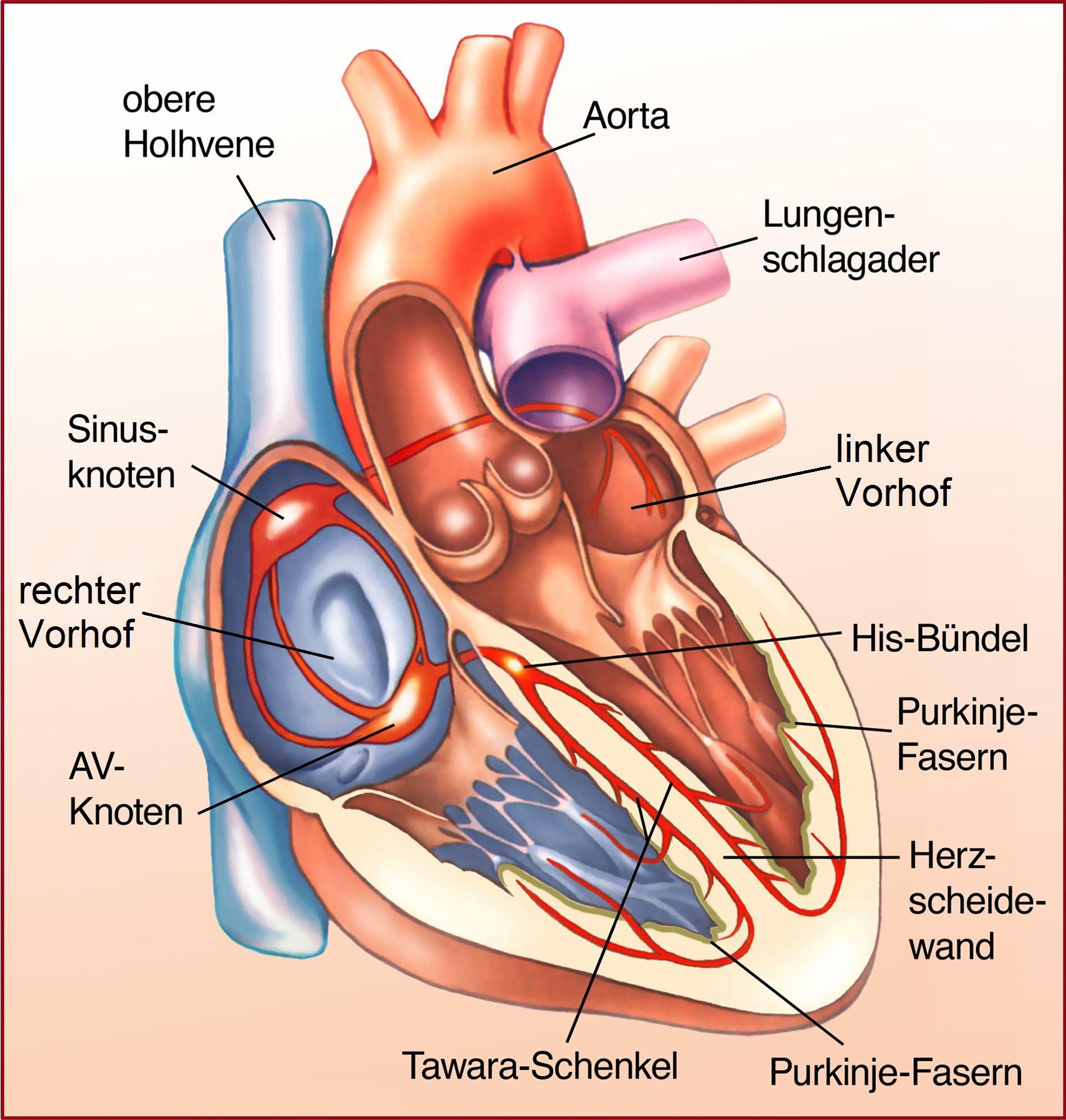 © AdobeStock – Henrie | Reizbildungs- und Reizleitungssystem des Herzens
© AdobeStock – Henrie | Reizbildungs- und Reizleitungssystem des Herzens
Damit sich das Herz zusammenziehen kann, müssen einige spezielle Herzmuskelzellen quasi Strom abgeben, damit wieder andere Herzmuskelzellen sich zusammenziehen können. Der Strom läuft von diesen speziellen Muskelzellen (Sinusknoten) Richtung Herzkammer (zunächst über den AV-Knoten, dann das His-Bündel) und verteilt sich dann auf verschiedene Bahnen (Tawara-Schenkel) über die Purkinje-Fasern in die beiden Herzkammern. Nach jeder Herzmuskel-Kontraktion erschlaffen die Herzkammern wieder und kontrahieren sich danach erneut.
Messung von Herzrhythmusstörungen
Die dabei auftretenden elektrischen Ströme kann man mit einem EKG (Elektrokardiogramm) sichtbar machen, sie lassen sich mit außen auf die Haut geklebten Elektroden ableiten. So können zum Teil „gefährliche“ von „ungefährlichen“ Herzrhythmusstörungen unterschieden werden.
Manchmal ist auch eine 24-Stunden-Aufzeichnung (24-Stunden-EKG) oder auch eine mehrmonatige Aufzeichnung z. B. mit einem kleinen Gerät unter der Haut (Event-Recorder) oder einer Life-West (Weste mit Elektroden und Recorder, die im Ernstfall auch einen Stromstoß abgeben kann) notwendig.
Leichte Herzrhythmusstörungen
Viele Menschen haben Herzrhythmusstörungen in Form von „Herzstolpern“ (Extrasystolen) oder auch einen ungleichmäßigen Pulsschlag, der z. B. beim Einatmen zunimmt und beim Ausatmen abnimmt (respiratorische Arrhythmie) – manchmal auch ganz extrem. Der Puls schwankt dann zwischen 50 und 100 Schlägen pro Minute.
Manche Menschen haben einen sehr langsamen Pulsschlag (Sinusbradykardie, Puls unter 60 Schläge/Minute), z. B. alte Menschen und Sportler. Andere Menschen haben hingegen einen sehr schnellen Pulsschlag (Tachykardie), z. B. Säuglinge, Kleinkinder oder auch Menschen unter körperlicher oder seelischer Belastung. Auch Schmerzen oder Krankheiten (z. B. eine Schilddrüsenüberfunktion) können einen schnellen Pulsschlag verursachen.
Grobe Einteilung von Herzrhythmusstörungen (Auswahl)
Reizbildungsstörungen
- im Sinusknoten (primäre Erregungsbildung); Puls unregelmäßig (Arrhythmie), Puls langsam (Bradykardie), Puls schnell (Tachykardie).
- im AV-Knoten (leitet die Erregung von den Vorhöfen zu den Kammern)
- Zwischenschläge (Extrasystolen)
Reizleitungsstörungen
- zwischen Sinusknoten und Vorhof (SA-Block)
- zwischen Vorhof und Kammer (AV-Block)
- in der Kammer (z. B. Schenkelblock)
gefährliche Tachykardien (schneller Pulsschlag)
- z. B. Kammertachykardie (gefährlich)
- Kammerflattern-/flimmern (lebensgefährlich)
plötzlicher Herztod
- meist Kammerflimmern
Lebensgefährliche Herzrhythmusstörungen
Es gibt aber auch potenziell lebensgefährliche Herzrhythmusstörungen, die bei schätzungsweise 60.000 bis 100.000 Menschen jährlich den „plötzlichen Herztod“ verursachen. Meist geschieht dies aufgrund von Kammerflimmern. Ein völlig unregelmäßiges Schlagen der Herzkammern mit Herzfrequenzen von mehr als 350 Schlägen/Minute führt zum Herz- und Kreislaufversagen.
Wenn jetzt kein „rettender Stromschlag“ durch einen Defibrillator und/oder eine Herzdruckmassage erfolgt, wird der Betroffene nach wenigen Sekunden bewusstlos und stirbt nach etwa 2 bis 3 Minuten!
Das Risiko nimmt mit steigendem Lebensalter zu, Männer sind stärker gefährdet als Frauen. Die Mehrzahl der Betroffenen hat eine bis dahin nicht bekannte Herzerkrankung.
- Kardiomyopathie (Herzmuskelerkrankung),
- Erkrankungen, die das Auslösen und Weiterleiten der elektrischen Reize zum Schlagen des Herzens stören,
- Herzmuskelentzündung (Myokarditis),
- Drogenmissbrauch,
- angeborene Herzfehler.
Ursachen des plötzlichen Herztods
Die häufigste Ursache eines plötzlichen Herztods ist die koronare Herzkrankheit (KHK), bei der die Herzkranzarterien verkalkt sind. Besonders gefährdet sind Menschen, die gerade einen Herzinfarkt erlitten haben oder bei denen ein fortgeschrittenes Stadium einer Herzschwäche vorliegt.
Weitere mögliche Ursachen sind angeborene oder erworbene Erkrankungen des Herzmuskels (Kardiomyopathien), aber auch Herzfehler, die die Strom-Reizbildung und/oder -Leitung am Herzen betreffen. Wird dies rechtzeitig entdeckt, können implantierte Defibrillatoren oder bestimmte Medikamente helfen.
Zum lebensgefährlichen Kammerflimmern kann es kommen, wenn zu einer bisher nicht bekannten Herzerkrankung Blutsalzverschiebungen (besonders das Kalium betreffend) kommen.
Besonderheiten bei Diabetes
Das Risiko für einen plötzlichen Herztod scheint für Menschen mit Diabetes im Vergleich zu Menschen ohne Diabetes etwa um das Doppelte erhöht. Schwere Unterzuckerungen und/oder auch Störungen der Blutsalze (z. B. Mangel an Kalium, Magnesium) können zu einem plötzlichen Herztod führen. Tritt er bei einem Menschen mit Typ-1-Diabetes in der Nacht auf und findet man ihn morgens tot im Bett, wird das als Dead-in-Bed-Syndrom (Tot-im-Bett-Syndrom) bezeichnet.
Deshalb ist nach wie vor eines der wichtigsten Ziele in der Diabetes-Therapie, schwere Hypoglykämien zu verhindern (z. B. durch den Einsatz von kontinuierlicher Glukosemessung, CGM). Aber auch Blutsalzveränderungen durch bestimmte Entwässerungsmedikamente (Diuretika), besonders bei Niereninsuffizienz und Diabetes, müssen berücksichtigt werden!
Wichtig zu wissen
Herzrhythmusstörungen bei Menschen mit Diabetes können im Einzelfall gefährliche Folgen haben. Um sie von meist harmlosen Störungen (z. B. Extrasystolen) zu unterscheiden, muss oft mehrfach ein EKG bzw. Langzeit-EKG angefertigt werden.
Modernere Methoden (Event-Recorder) können im Einzelfall helfen. Da Menschen mit Diabetes häufig eine koronare Herzkrankheit entwickeln, sollten sie über die Möglichkeiten einer rechtzeitigen adäquaten Therapie und damit des Verhinderns eines Herzinfarkts Bescheid wissen. Schwere Unterzuckerungen sollten unbedingt verhindert werden.
Das Wichtigste aber ist: Risiken sollten rechtzeitig entdeckt werden, insbesondere bei Menschen mit einer koronaren Herzkrankheit, und deshalb sollte unbedingt auf Beschwerden und Risikofaktoren geachtet werden. Riskant sein kann auch Extrem-/Leistungssport ohne vorherige ausführliche körperliche Untersuchung.
Autor:
|
|
Erschienen in: Diabetes-Journal, 2020; 69 (2) Seite 32-34


