Für Menschen mit Diabetes, Diabetologen und Diabetesforscher sind es gerade sehr spannende Zeiten. 100 Jahre nach der Entdeckung des Insulins und fast 60 Jahre nach der ersten Transplantation einer Bauchspeicheldrüse (Pankreas) haben Forschergruppen die ersten klinischen Ergebnisse zur Transplantation von Stammzell-basierten Inselzellen bei Patienten mit Typ-1-Diabetes vorgestellt. Dies stellt sicher einen Meilenstein dar.
Die verschiedenen Verfahren der Transplantation spielen in der Therapie des Diabetes auch in der klinischen Routine eine wichtige Rolle. Im Folgenden sollen der aktuelle Stand der biologischen Betazell-Ersatztherapie, die Perspektiven, aber auch die bestehenden Grenzen, Probleme und offenen Fragen beleuchtet werden.
Verschiedenartigkeit des Typ-1-Diabetes erfordert kluge Behandlungs-Konzepte
Nach der ersten Transplantation einer Bauchspeicheldrüse in den 1960er-Jahren und den ersten Berichten über Inselzell-Transplantationen in den 1970er-Jahren wird von zwei Forschergruppen nun über die Transplantation von Stammzell-basierten Inselzellen zur Therapie des Diabetes berichtet. Dies ist insbesondere, aber nicht nur für Patienten mit einem mit Insulinmangel einhergehenden Diabetes mellitus Typ 1 eine bedeutsame Entwicklung. Die enorme Verschiedenheit der Erkrankung erfordert individuelle Therapie-Ansätze und kluge Konzepte für die Behandlung.Die Betazell-Ersatztherapie stellt die ultimative Therapie-Option für Patienten mit einem Insulinmangel-Diabetes dar. Bis heute bestehen allerdings Einschränkungen, die einer breiteren Anwendung entgegenstehen.
Betazell-Ersatztherapie hat Potenzial zur “funktionellen Heilung”
Für Patienten mit einem Insulinmangel-Diabetes (Typ-1-Diabetes, Spätstadium des Typ-2-Diabetes, Diabetes durch Bauchspeicheldrüsen-Erkrankung) ist die Insulintherapie eine sichere und effektive Behandlungsform. Die enormen Entwicklungen der letzten Jahre im Bereich der Diabetes-Technologie zeigen insbesondere bei Patienten mit ausgeprägt instabilem Stoffwechsel einen erheblichen Vorteil und helfen vor allem, schwere Unterzuckerungen zu verhindern und die Lebensqualität entscheidend zu verbessern. Dennoch stellt die Erkrankung eine erhebliche Herausforderung dar. Die Insulintherapie ist damit weit entfernt davon, als “Heilung” bezeichnet werden zu können. Eine Betazell-Ersatztherapie durch Zell-basierte oder (bio-)technologische Ansätze oder eine Kombination aus beiden hat hingegen das Potenzial, eine körpereigene Insulinproduktion und Regulation wiederherzustellen, und wäre damit eine “funktionelle Heilung” des Diabetes.
Nutzen und Risiko vor Pankreas- und Insel-Transplantation abwägen
Die derzeit einzig klinisch verfügbaren Methoden zur Betazell-Ersatztherapie sind die Pankreas- und die Insel-Transplantation. Beide verhindern bei Menschen mit Typ-1-Diabetes effektiv Unterzuckerungen, können eine normale Stoffwechselkontrolle wiederherstellen oder die Stoffwechselsituation zumindest stabilisieren. Allerdings sind durch den Mangel an menschlichen Spenderorganen beide Transplantationsformen erheblich eingeschränkt. Insbesondere in Deutschland ist die Situation kritisch und führt zu langen, oft zu langen Wartezeiten für die Patienten. Eine weitere entscheidende Grenze stellt die Notwendigkeit dar, dauerhaft das Immunsystem unterdrücken zu müssen (Immunsuppression), um Abstoßungsreaktionen des Körpers gegen die “fremden” Zellen zu verhindern. Diese Medikamente können schwere Nebenwirkungen wie Infektionen und erhöhte Krebsgefahr haben. Vor einer Transplantation müssen daher immer sorgsam Nutzen und Risiko gegeneinander abgewogen werden.
Bauchspeicheldrüse wird meist gemeinsam mit Niere transplantiert
Die Pankreas-Transplantation wird meist simultan mit einer Nieren-Transplantation bei Patienten mit einer schweren Nierenschädigung durchgeführt und stellt für diese Patienten-Gruppe den Goldstandard in der Therapie dar. Vereinfacht könnte man sagen, dass die Transplantation der Niere dabei die lebensrettende Maßnahme ist, die gleichzeitige Transplantation der Bauchspeicheldrüse zu einer normalisierten Stoffwechsellage führt und dadurch die transplantierte Niere schützt – aber sie hat auch enorme Bedeutung für die Lebensqualität. Eine simultane Pankreas-Nieren-Transplantation bedeutet allerdings auch einen großen chirurgischen Eingriff mit der Gefahr von Komplikationen. Die entscheidenden Ausschluss-Kriterien sind daher bösartige Erkrankungen, chronische Infektionen, unzureichende Mitarbeit und schwere Herz-Kreislauf-Erkrankungen. Außerdem sollten Patienten im Alter über 50 Jahren besonders sorgfältig beurteilt werden.
Bei einer simultanen Pankreas-Nieren-Transplantation liegt das fünfjährige Überleben des transplantierten Pankreas bei 83 Prozent und ist damit den Ergebnissen einer alleinigen Pankreas- oder Pankreas-nach-Nierentransplantation mit 55 bzw. 70 Prozent überlegen. Grundsätzlich können Patienten mit Diabetes nach einer simultanen Pankreas-Nieren-Transplantation einen guten Schutz vor schweren Unterzuckerungen und eine normale Stoffwechselkontrolle über mehr als zehn Jahre erreichen.
Nur das Pankreas transplantiert wird meist bei relativ jungen Menschen (unter 50 Jahre) mit einem Body-Mass-Index (BMI) unter 30 kg/m² ohne bestehende Herz-Kreislauf-Erkrankungen.Die wichtigsten Gründe für die alleinige Pankreas-Transplantation sind häufige, akute und schwere Stoffwechsel-Komplikationen wie Unter- und Überzuckerungen und Übersäuerungen des Körpers (Ketoazidosen), schwerste klinische und emotionale Probleme mit der Insulintherapie oder ein Versagen der konventionellen Therapie-Methoden einschließlich technologischer Hilfsmittel.
Insel-Transplantation auch bei Herz-Kreislauf-Erkrankungen möglich
Bei der Insel-Transplantation werden nur die Langerhans-Inseln der Bauchspeicheldrüse transplantiert. Die Inseln mit verschiedenen Zelltypen (Zell-Konglomerate) sind über die Bauchspeicheldrüse verteilt und sind die Orte der Produktion von Insulin, Glukagon und weiteren Hormonen. Die Insel-Transplantation wird bei Patienten mit ausgeprägt instabilem Stoffwechsel und häufigen schweren Unterzuckerungen (Hypoglykämien), meist in Kombination mit einer Hypoglykämie-Wahrnehmungsstörung, durchgeführt. Eine Insel-Transplantation kann aufgrund des geringen Risikos für Komplikationen auch bei Patienten mit Herz-Kreislauf-Erkrankungen und älteren Patienten durchgeführt werden, bei denen eine Pankreas-Transplantation nicht (mehr) möglich ist. Bei sorgfältiger Auswahl der Patienten und durch wesentliche Verbesserung der Technik, Inseln zu gewinnen, sowie der medikamentösen Therapie nach Transplantation können damit heute hervorragende Ergebnisse erzielt werden. Eine vollständige Unabhängigkeit von Insulin kann in etwa der Hälfte der Fälle über fünf Jahre erreicht werden. Das primäre Ziel der Insel-Transplantation ist aber eine gute und stabile Glukosekontrolle und das Verhindern schwerer Unterzuckerungen. Ein weiteres wichtiges Ziel ist das Verhindern bzw. Stabilisieren Diabetes-assoziierter Spätfolgen und das Verbessern der Lebensqualität.
Unabhängig von der Art der Transplantation (Pankreas oder Inseln) können bei der Mehrheit der Patienten zuverlässig problematische Unterzuckerungen verhindert und eine annähernd normale Stoffwechselkontrolle erreicht werden. Tatsächlich stellen die Pankreas- und Insel-Transplantation zum momentanen Zeitpunkt die einzigen Therapieformen dar, die eine anhaltende Wiederherstellung der Hypoglykämie-Wahrnehmung und einer Glukoseregulation gewährleisten können. Ein sorgfältiges Stellen der Indikation, rationale Nutzen-Risiko-Abwägung und eine klare Beschreibung der eigenen Therapieziele und -erwartungen sind wichtige Voraussetzungen für einen erfolgreichen Einsatz.
Stammzellen für breitere Anwendung von Betazell-Ersatztherapien
Trotz der enormen Fortschritte gerade im Bereich der Insel-Transplantation in den letzten Jahren gibt es eine Reihe von Faktoren, die einer breiteren Anwendung entgegenstehen (siehe Tabelle rechts). Der anhaltende Mangel an Spenderorganen sowie die Notwendigkeit der Immunsuppression stellen dabei große Hürden dar.
Insofern sind das Erschließen alternativer Zellquellen sowie die immunologische Kontrolle entscheidende Meilensteine für eine breitere Verfügbarkeit von Betazell-Ersatztherapien. Sehr vielversprechend und von enormem Potenzial ist dabei das Erzeugen von Insulin-produzierenden Zellen aus Stammzellen, die aus einem Embryo gewonnen werden, oder aus induzierten pluripotenten Stammzellen. Letztere sind menschliche Zellen, die durch Hinzufügen von einer Vielzahl von Faktoren zu Stammzellen werden, die sich zu verschiedenen Zellen entwickeln können.
Im Jahr 2006 veröffentlichten Wissenschaftler des Unternehmens Novocell (heute ViaCyte) ein fünfstufiges Protokoll zur Differenzierung von menschlichen embryonalen Stammzellen in unreife pankreatische Insel-artige Zellen. Diesem Protokoll lag eine Manipulation der entscheidenden Signalwege zugrunde, die von der Entwicklung des Pankreas im Embryo abgeleitet wurden. Folgestudien konnten zeigen, dass solche Zellen nach Transplantation in Tiermodellen weiterreifen und sich zu voll funktionalen Beta-Zellen, also Insulin-produzierenden Zellen, entwickeln können. Derzeit laufen erste klinische Studien in den USA, die noch in diesem Jahr auch auf europäische Zentren ausgeweitet werden. Erstmals können dabei überzeugende Hinweise auf eine Insulinsekretion der Zellen nach Implantation geliefert werden.
Betazell-Transplantate aus Tieren
Eine weitere Alternative stellen Inselzellen tierischen Ursprungs, als xenogene Beta-Zellen bezeichnet, dar. Zahlreiche Studien konnten die Wirksamkeit von Schweine-Pankreasinseln zur Behandlung des Diabetes belegen. Die Stoffwechsel-Regulation bei Schweinen ist der des Menschen ähnlich und Insulin von Schweinen hat eine lange Tradition in der Therapie des Diabetes.
Eine entscheidende Zukunftsperspektive ergibt sich aber aus den enormen Möglichkeiten, Spenderschweine genetisch zu verändern. Hierdurch wird es möglich, maßgeschneiderte Spendertiere speziell für diverse Transplantationen zu entwickeln. Eine wichtige Hürde für die Insel-Xenotransplantation ist die Immunabwehr gegen tierische Zellen. Hier gibt es mittlerweile spannende Ansätze zu neuen wirksamen Medikamenten oder sogar zu spezifischer genetischer Manipulation bei den Spendertieren. Die Wirksamkeit von Transplantaten solcher Spender konnte bereits in mehreren Tiermodellen gezeigt werden und weitere Testungen auf Wirksamkeit und Sicherheit im Hinblick auf eine klinische Anwendung werden derzeit durchgeführt.
Spezielle Membranen könnten Immunsuppression aufheben
Eindrucksvolle Entwicklungen gibt es weiterhin im Bereich des immunologischen Abschirmens von alternativen Zellquellen durch Verkapselung. Diese Strategie ist für Stammzell-basierte Zelltherapien sowie für Xenotransplantationen von großem Interesse. Das grundlegende Prinzip von Systemen zum Verkapseln ist das Schaffen einer Barriere durch Einsatz spezieller Membranen, wodurch ein Abschirmen des Transplantats gegenüber dem Immunsystem des Empfängers geschaffen und die Diffusion von Sauerstoff, Nährstoffen und Insulin gewährleistet wird. Einige Konzepte zur Insel-Makroverkapselung befinden sich derzeit in der Erprobungsphase für erste klinische Anwendungen. Wenn sie erfolgreich sind, könnten damit Transplantationen ohne die Notwendigkeit einer dauerhaften Immunsuppression durchgeführt werden.
Fazit
100 Jahre nach Entdeckung des Insulins wird sich das Spektrum der Diabetestherapie in den nächsten Jahren erweitern. Nicht mehr das Überleben, sondern das Leben mit der Erkrankung bei verbesserter Lebenserwartung mit hoher Lebensqualität und ohne Spätkomplikationen müssen das Ziel neuartiger und individualisierter Therapie-Ansätze darstellen.Der Weg bis zu einer breit verfügbaren und wirksamen biologischen Betazell-Ersatztherapie mit alternativen Zellquellen wie Stammzell-abgeleiteten Beta-Zellen ist wohl noch weit und Rückschläge sind zu erwarten. Bis dahin bleiben die heute verfügbaren Methoden der Pankreas- und Insel-Transplantation eine wichtige Therapie-Option für wenige Patienten. Aber ein entscheidender Schritt ist getan. Er wird viele Forschende inspirieren und vielen Menschen, die mit Typ-1-Diabetes leben, Hoffnung auf die Möglichkeit einer funktionellen Heilung ihrer Krankheit geben.
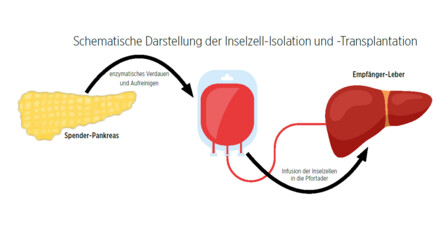
Durch Injektion eines Enzym-Gemischs über den Gang der Bauchspeicheldrüse (Pankreasgang) wird das Pankreas kontinuierlich verdaut. Dadurch entstehen immer kleinere Zell-Aggregate, bis die Pankreas-Inseln aus dem umgebenden Zell-Verband freikommen. Anschließend folgt die Aufreinigung der Inseln durch Zentrifugation. Nach aufwendigen Qualitätskontrollen zur Sicherstellung von Sterilität, Vitalität und Funktionalität wird die Insel-Präparation über einen kleinen chirurgisch etablierten Zugang über die Pfortader in die Leber transplantiert.
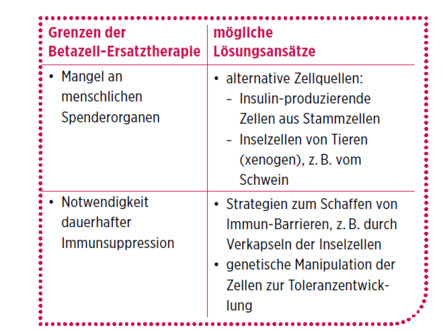
Grenzen der Betazell-Ersatztherapie und mögliche Lösungsansätze für das Ziel einer funktionellen Heilung des Insulinmangel-Diabetes.

Prof. Dr. Barbara Ludwig
Erschienen in: Diabetes-Journal, 2023; 72 (6) Seite 18-21

