- Behandlung
Bessere Insulintherapie durch CGM: Zahlen, Daten, Fakten
5 Minuten

Zu einer guten Insulintherapie gehört, dass Menschen mit Diabetes selbst ihre Blut- und/oder Gewebezuckerwerte messen – und strukturiert auswerten. Wie das funktioniert, erfahren Sie hier.
Nur wer regelmäßig seinen Blutzucker misst, hat genügend Daten, um seine Insulineinstellung gut anzupassen. Durch Scannen bzw. Senden und Auslesen der Real-Time-CGM-Geräte und des FreeStyle Libre eröffnet sich eine neue Möglichkeit für die Insulinanpassung auf Seiten der Betroffenen selbst und für die Behandlungsteams.
Basis: Messen und Blutzuckertagebuch
Eine gute Blutzuckereinstellung basiert auf Ergebnissen aus der Blutzuckermessung – das hat bestimmt schon jeder Mensch mit Diabetes von seinem Behandlungsteam zu hören bekommen: „Sie müssen uns Werte mitbringen, nur so können wir das Insulin anpassen.“ Je mehr Werte es sind und je mehr zusätzliche Informationen mitgebracht werden, umso besser ist es.
Das heißt im Normalfall, dass zu den geforderten 4 Blutzuckermessungen am Tag oftmals zusätzlich die Werte nach dem Essen (postprandiale Werte oder pp-Werte) gemessen werden mussten, am besten noch ergänzt durch Informationen im Blutzuckertagebuch wie Menge und Art der Kohlenhydrate, Sport, Stress, Spritzfehler usw. Dieses lückenlose Protokoll sollte mindestens über 2 Wochen geführt werden, um einen guten Überblick über eventuelle Probleme der Therapie zu bekommen.
In der Realität führen viele Patienten das Tagebuch regelmäßig, aber mit Lücken. Dies führt dazu, dass im Gespräch vieles nochmals vom Behandlungsteam abgefragt werden muss: „Wissen Sie noch, was Sie an diesem Tag gemacht haben?“ Andere Patienten wiederum führen mit sehr viel Liebe und Kraft täglich nahezu vollständige Protokolle, was den einen oder anderen an den Rand eines Diabetes-Burnout-Syndroms bringt. Manche Patienten führen kaum ein Blutzuckertagebuch … und gehen bereits mit einem sehr schlechten Gewissen zum nächsten Termin.
Durch die Technologie können heute (fast) alle Blutzuckermessgeräte ausgelesen werden – mit dem Vorteil, dass zumindest die Blutzuckerwerte nicht extra dokumentiert werden müssen. Hat man verschiedene Blutzuckermessgeräte in Gebrauch und will noch möglichst viele Informationen dazu einpflegen, kommt man häufig und schnell an die Grenzen.
Neue Möglichkeiten durch kontinuierliches Messen
Manche Probleme sind mit der neuen Technik die gleichen geblieben: Zusatzinformationen einzugeben, ist bei den meisten Geräten nur eingeschränkt möglich. Benutzt zudem jemand verschiedene Messgeräte oder scannt mal mit Smartphone, mal mit dem Reader, dann ist es relativ schwierig, alle Daten zusammen in eine gut verständliche Form zu bekommen.
 Bei CGM-Systemen mal den Reader benutzen, mal das Smartphone: Dann wird es schwierig, alle Daten in eine gut verständliche Form zu bekommen.
Bei CGM-Systemen mal den Reader benutzen, mal das Smartphone: Dann wird es schwierig, alle Daten in eine gut verständliche Form zu bekommen.
Weiterhin ist die Datenqualität der Messergebnisse entscheidend: Maßgeblich ist, an welchen Stellen die Sensoren sitzen – liegt der Sensor „trocken“, da entweder zu wenig getrunken wurde oder der Sensor in eine „Lieblingsstelle“ mit Vernarbungen im Unterhautfettgewebe gesetzt wurde, dann stimmen die Datengrundlagen nicht. Weitere Datenfehler ergeben sich bei den CGM-Geräten durch fehlerhafte Kalibrationen.
Diese meist zweimal täglichen Kalibrationen dürfen nur innerhalb stabiler Blutzuckerverläufe gemacht werden. Wird zu oft kalibriert, kann man falsch tiefe oder falsch hohe Werte erhalten. Wird nicht kalibriert, kommt es bei einigen CGM-Systemen zu Datenlücken. Der Vorteil bei den neuen Technologien ist, dass in der Detailsicht der Auswertung diese Fehler sehr gut identifiziert werden können. Somit ist vor allem durch die Menge der Daten bereits ohne zusätzliche Informationseinträge häufig eine gute Insulinanpassung möglich.
Der Überblick
Zunächst ist ein Überblick über alle Daten wichtig. Es hat sich herausgestellt, dass eine Auswertung der Daten von zwei Wochen eine gute Grundlage darstellt. Alle kontinuierlich messenden Geräte bieten dazu eine Übersichtsdarstellung und eine statistische Zusammenfassung – sowohl die Real-Time-CGM-Systeme, kurz rtCGM, als auch die Intermittent-scanning-CGM-Systeme, kurz isc-CGM (auch bezeichnet als FGM). Am einfachsten zu überblicken ist die Darstellung im ambulanten Glukoseprofil (AGP; siehe Grafik):
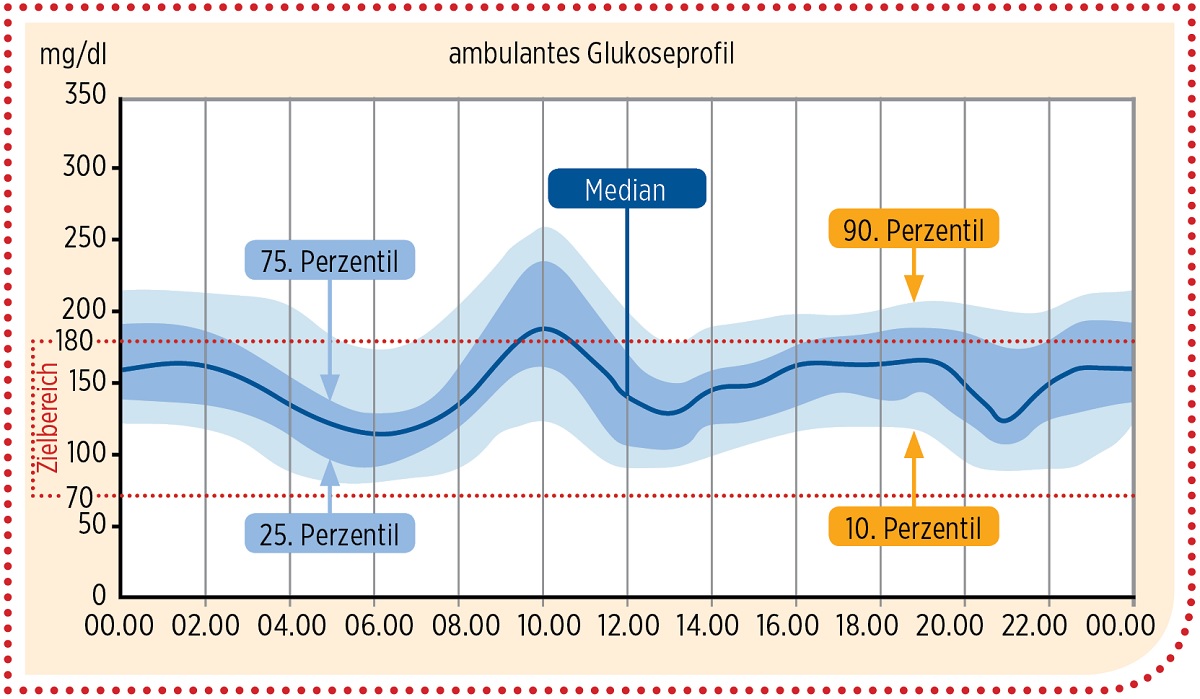 Alle rtCGM- und iscCGM-Geräte bieten eine Übersichtsdarstellung und eine statistische Zusammenfassung. Einfach zu überblicken ist die Darstellung im ambulanten Glukoseprofil (AGP).
Alle rtCGM- und iscCGM-Geräte bieten eine Übersichtsdarstellung und eine statistische Zusammenfassung. Einfach zu überblicken ist die Darstellung im ambulanten Glukoseprofil (AGP).
Die mittlere Linie stellt den Median dar, also die Mitte aller Werte. Der Median zeigt, wie stabil die Glukoseverläufe sind und ob die mittleren Werte im Zielbereich liegen. Sinnvollerweise wird der Zielbereich zwischen 70 und 180 mg/dl (3,9 und 10,0 mmol/l) eingestellt.. Die Insulintherapie muss dann angepasst werden, wenn hier Muster zu erkennen sind. Beispiel: Der Nachtverlauf ist nicht kontinuierlich oder außerhalb des Zielbereiche; oder die Werte nach den Mahlzeiten steigen zu stark an; oder der pp-Anstieg bleibt aus. Der Blick sollte sich als Erstes auf den Nachtverlauf richten. Dann werden die Abschnitte nach dem Frühstück, nach dem Mittagessen und nach dem Abendessen geprüft.
Die blauen Flächen zeigen die Verteilung bzw. das Streuungsmaß (Varianz) der Glukosewerte an, womit sich auch die Zeit im Zielbereich (Time in Range) bestimmen lässt. 80 Prozent aller Glukosewerte sind in den blauen Bereichen, Extremwerte (Ausreißer) werden nicht in diese Bereiche aufgenommen. Der dunkelblaue Bereich umfasst mit 50 Prozent die Hälfte der Werte. Der hellblaue Bereich umfasst mit seiner oberen und unteren Grenze 80 Prozent der Glukosewerte.
Ist der dunkelblaue Bereich breit, müssen in der Regel Insulindosisanpassungen vorgenommen werden; dies sollte mit Basalratentests bzw. mit Überprüfung der KE/BE-Faktoren und Korrekturregeln kontrolliert werden. Ist der hellblaue Bereich sehr variabel, spricht dies häufig für verhaltensbedingte Unregelmäßigkeiten.
Ein ähnliches Vorgehen empfiehlt sich bei anderen CGM-Darstellungen, die nicht wie eben beschrieben ausgegeben werden. Auch hier ist eine mittlere Linie zu erkennen und genauso zu interpretieren. Die Variabilität in diesen Darstellungen ist ebenfalls farblich gekennzeichnet.
Hypoglykämien und ihre Folgen
Der erste Schritt vor einer Detailauswertung ist, sich Anzahl und Dauer der Hypoglykämien zu betrachten. Finden die Hypoglykämien vereinzelt statt, ist keine Insulinanpassung nötig. Sind mehr als 5 Unterzuckerungen mit einer Dauer von insgesamt mehr als 60 Minuten innerhalb von 2 Wochen aufgetreten, ist eine Therapieanpassung zwingend. Wichtig vor allen anderen Therapieanpassungen ist, dass die Unterzuckerungen vermieden werden.
Unterzuckerungen verfälschen!
Solange Unterzuckerungen auftreten, ist keine Stabilität der Glukosewerte zu erwarten. Dies ist in der Detailauswertung gut zu erkennen. Dazu betrachtet man die Anstiegswinkel nach einer Unterzuckerung: Ist diese Kurve steil, wird der Anstieg von einer Gegenregulation verursacht; ist er flacher, kann das von übermäßig vielen Kohlenhydraten kommen. Sind die abfallenden Kurven nach den Unterzuckerungen gezackt, spricht dies für die Zuckerauffüllung der Leber. Sind aufgrund von folgenden Überzuckerungen zu große Insulindosen zur Korrektur gegeben worden, verschlimmert sich dieser Prozess.
Eine Abhilfe schaffen hier eine vorsichtige Korrektur, ein gutes Auffüllen des Leberzuckers durch langsamresorbierbare Kohlenhydrate und vor allem eine Erforschung der Ursache der Hypoglykämie und deren Vermeidung.
Im Detail
Wenn über die Übersichtsdarstellung und die Analyse der Unterzuckerungen die ersten Überlegungen getroffen wurden, lohnt sich ein Blick in die Detailauswertung. Hier kann es helfen, sich Erinnerungsmarker mit Informationen zu Stress, besonderem Essen wie Pizza etc. gesetzt zu haben. Aber auch ohne diese Informationen lässt sich häufig allein über den Verlauf der Glukosewerte über Alltagsanpassungen und Fehler dabei spekulieren: Zum Beispiel erkennt man zu lange Spritz-Ess-Abstände oder die Zufuhr von sehr fetthaltigem Essen an kleinen Glukoseabfällen vor dem richtigen Anstieg („Fleischerhaken-Muster“).
Zu steile Anstiege mit schnellen Abfällen sind meist mit zu schnellen Kohlenhydraten erklärbar. Steile Anstiege mit plötzlichem Abfall sind oft mit Stress verbunden. Auch Kalibrier- oder Liegefehler der CGM-Sensoren können in den Detailauswertungen gesehen werden.
Fazit
Die Beschäftigung mit den Übersichtsdarstellungen und der -statistik ist ein guter Einstieg, sich künftig Arbeit bei der Protokollführung zu sparen und trotzdem eine gute Insulinanpassung zu erreichen. Wer sich dann noch ins Detail reinarbeitet, kann hilfreiche Informationen zum Alltag und der Therapieanpassung bekommen.
- Welche Insuline man wie einsetzt
- Wenn Menschen mit Insulinpumpe altern
- Bessere Insulintherapie durch CGM: Zahlen, Daten, Fakten
von Dr. Astrid Tombek
Dr. Astrid Tombek, Diabetes- und Ernährungsberatung,
Diabetes Zentrum Mergentheim,
Theodor-Klotzbücher-Straße 12, 97980 Bad Mergentheim,
Tel.: 0 79 31/5 94-1 61,
E-Mail: tombek@diabetes-zentrum.de
Erschienen in: Diabetes-Journal, 2018; 67 (9) Seite 24-27
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Ähnliche Beiträge
- Technik
Darauf ist zu achten: Sicher mit dem Insulinpen umgehen

3 Minuten
- Bewegung
Faschingszeit: Gute Vorsätze – mit kurzer Pause

2 Minuten
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Über uns
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Community-Frage
Mit wem redest du
über deinen Diabetes?
Die Antworten werden anonymisiert gesammelt und sind nicht mit dir oder deinem Profil verbunden. Achte darauf, dass deine Antwort auch keine Personenbezogenen Daten enthält.
Werde Teil unserer Community
Community-Feed
-
marina26 postete ein Update in der Gruppe In der Gruppe:Für alle Höhen und Tiefen vor 8 Stunden, 29 Minuten
Huhu, ich bin Marina und 23 Jahre alt, studiere in Marburg, habe schon etwas länger Typ 1 Diabetes und würde mich total über persönlichen Austausch mit anderen jungen Menschen/Studis… freuen, vielleicht auch mal ein Treffen organisieren oder so 🙂 Schreibt mir gerne, wenn ihr auch Lust habt!
-
wolfgang65 postete ein Update in der Gruppe In der Gruppe:Diabetes Typ 3c vor 1 Tag, 4 Stunden
Liebe Leute, ich habe zwei neue Erfahrungen mach dürfen, die Ursächliche nicht so schön, woraus die 2. Erfahrung (notwendig gut) resultiert!
Ich bin kein Liebhaber von Zahnärzten und meine dort geführte Gesundheitsakte ist mit einem riesigen “A” für Angspatient gezeichnet. Ende letzten Jahres ist mir beim letzten verbleibenden Weisheitszahn (nie Schmerzen gemacht) größeres Teil abgebrochen, ZA meint, da geht er nicht bei, weil Zahn quer liegt, allso OP, und danach könnte man sich über Zahnersatz unterhalten … ich natürlich in Schockstarre gefallen, – gleich am selben Tag bei OP-Zahnarzt Termin gemacht, vor Weihnachten nix mehr möglich, gleich Anfang Januar Termin bekommen, Röntgenbild lag dem Chirugen bereits vor. Vieles wurde besprochen, auch der Zahnersatz, wobei der Chirug gleich meinte, dass ausser WZ wohl 3 weitere Zähne raus müssten. Schock nr. 2! Ich wollte mir aber noch 2Meinung einholen und fand Dank guten Rat von Bekannten, einen anderen Zahnarzt, dem ich mein Leid und Angst ausführlich schildern konnte und der auch zum erstenmal die Diabetes in Spiel brachte … kurz um ein bisher bestes aufklärendes Gespräch, wie weit Diabetes auch auf die Zahne und Zahnfleisch gehen kann. Bei mir Fazit Paradontites. (die 1. unschöne Erfahrung). Der Weisheits- und daneben liegende Zahn sind inzwischen raus, – war super gute und schmerzfreie OP, danach keinerlei Schmerzen, durfte allerdings auch Antibiotika nehmen. Die 2. Erfahrung: ich konnte meine Insulindosies halbieren, – bei 10 Tg. Antbiotika, und nun 15 ohne Medizin noch anhaltend niedrige Insulinmenge, mit steigender festen Nahrungsaufnahme.
Heute bei Diabetologen bestätigt, das Diabetiker besonders auf Ihre Zähne und Zahlfleich achten sollten. Da frage ich mich warum der Zahnarzt da nicht im Vorsorgekatalog von DMP aufgenommen ist.
LG Wolfgang
-
laila postete ein Update in der Gruppe In der Gruppe:Diabetes Typ 3c vor 1 Tag, 23 Stunden
Hallo ihr Lieben….Mein Name ist Laila…Ich bin neu hier…Ich wurde seit 2017 mit Diabetes 2 diagnostiziert.Da bekam ich den Diabetes durch laufen ohne Medies in den Griff.Das ging so bis Januar 2025.Ich weiss heute nochicht warum…aber ich hatte 2024 den Diabetes total ignoriert und fröhlich darauf losgegessen.Mitte 2025 ging ich Sport machen und gehen nach dem Essen.Und nahm immer megr ab.Htte einen Hb1C Wert von 8…Da ich abnahm, dachte ich, das der Wert besser ist…Bis Januar 2025…Da hatte ich einen HbA1C Wert von 14,8…Also Krankenhaus und Humalog 100 zu den Malzeiten spritzen…Und Toujeo 6 EI am Morgen…Irgendwann merkte ich, das mich kein Krankenhaus einstellen konnte.Die Insulineinheiten wurden immer weniger.Konnte kein Korrekturspritzen megr vornehmen.Zum Schluss gin ich nach 5 Mon. mit 2 Insulineinheiten in den Hypo…Lange Rede …kurzer Sinn.Ich ging dann auf Metformin…Also Siofor 500…Ich war bei vielen Diabethologen….Die haben mich als Typ 1 behandelt.Mit Metformin ging es mir besser.Meine letzte Diaethologin möchte, das ich wieder spritze.Ich komme mit ihr garnicht zurecht.Mein HbA1C liegt jetztbei 6,5…Mein Problem ist mein Gewicht.Ich wiege ungefähr 48 Kilo bei 160 m…Ich bräuchte dringend Austausch…Habe so viele Fragen…Bin auch psychisch total am Ende. Achso…Ja ich habe seit 1991 eine chronisch kalfizierende Pankreatitis…Und eine exokrine Pankreasinsuffizienz…Also daurch den Diabetes 3c.Wer möchte sich gerne mit mir austauschen?An Michael Bender:” Ich habe Deine Geschichte gelesen . Würde mich auch gerne mit Dir austauschen, da Du ja auch eine längere Zeit Metformin eingenommen hast.” Ich bin für jeden, mit dem ich mich hier austauschen kann, sehr dankbar. dankbar..Bitte meldet Euch…!!!
-
suzana antwortete vor 1 Tag, 21 Stunden
Hallo Leila, ich bin Suzana und auch in dieser Gruppe. Meine Geschichte kannst du etwas weiter unten lesen.
Es ist sicher schwer aus der Ferne Ratschläge zugeben, dennoch: ich habe mich lange gegen Insulinspritzen gewehrt aber dann eingesehen, dass es besser ist. Wenn die Pankreas nicht mehr genug produziert ist es mit Medikamenten nicht zu machen. Als ich nach langer Zeit Metformin abgesetzt habe, habe ich erst gemerkt, welche Nebenwirkungen ich damit hatte.
Ja auch ich muss aufpassen nicht in den unterzucker zu kommen bei Sport und Bewegung aber damit habe ich mich inzwischen arrangiert. Traubensaft ist mein bester Freund.
Ganz wichtig ist aber ein DiabetologIn wo du dich gut aufgehoben fühlst und die Fragen zwischendurch beantwortet.
Weiterhin viel Kraft und gute Wegbegleiter! -
laila antwortete vor 1 Tag, 18 Stunden
@suzana: Ich danke Dir für die Nachricht.Könnten wir uns weiterhin austauschen?Es wäre so wichtig für mich.Vielleicht auch privat? Gebe mir bitte Bescheid…Ich kenne mich hier leider nicht so gut aus…Wäre echt super…😊
-
wolfgang65 antwortete vor 1 Tag, 4 Stunden
Hallo Leila, auch von mir ein herzliches willkommen. Auch meine Geschichte liest du im weiteren Verlauf.
Zur “chronisch kalfizierende Pankreatitis” kann ich nix sagen, da ist immer das Gespräch mit dem Arzt/Diabetologen vorzuziehen, wie in allen Gesundheitsfragen. Was sagen Ärzte dazu, auch wg. der NICHTzunahme an Gewicht. Wenn ich mit einem Arzt nicht kann, oder dieser mir nicht ausreichende Infos gibt, schaue ich mich nach einem anderen Arzt/Diabetologen um, das ist Dein Recht, es geht um Deine Gesundheit!
Sollte mit der Nichtzunahme noch mehr dahinter Stecken, vielleicht
auch mal einen Psychologen in Deine Überlegung ziehen. Oder eine auf dich zugeschnittene Diabetes Schulung o.Ä., auch hier sollte Dich ein guter Diabetologe aufklären können.Soweit was mir im Moment einfällt. Lass es Dir gut gehen.
Gruss Wolfgang
-
michatype3 antwortete vor 1 Tag, 4 Stunden
Hey Laila, du kannst mir gerne hier im Typ 3c Bereich oder via PN schreiben. Ich bin gerade zwar etwas gesundheitlich angeschlagen, versuche aber, so gut es geht zu antworten.
-










