- Behandlung
Der Leber helfen und sie schützen
5 Minuten
Die Verfettung der Leber wirkt sich auch negativ auf den Zuckerstoffwechsel aus – die Insulinresistenz steigt. Wie man dem entgegenwirken kann, erklärt Dr. Schmeisl im Diabetes-Kurs.
Johannes K. ist 48 Jahre alt, wiegt 114 kg bei 176 cm Größe und ist Mechatroniker beim Unternehmen Z., das Autos sämtlicher Hersteller wartet und repariert.Seit einigen Wochen spürt er besonders nach fettigem Essen manchmal einen Druck im rechten Oberbauch – er selbst dachte schon daran, dass es sich vielleicht um “die Galle” handeln könnte.
Beim routinemäßigen jährlichen Check-up beim Hausarzt, den er besonders wegen seines Bluthochdrucks und seiner Fettstoffwechselstörung konsequent durchführt, wurden extrem hohe Leberwerte festgestellt. Der Hausarzt überwies ihn sofort zu einem Magen-Darm-Spezialisten, der schließlich durch eine Ultraschall-Untersuchung der Leber eine Fettleber diagnostizierte. Eine vorgeschlagene Leberpunktion lehnte Johannes K. zunächst ab – er wollte erst einmal durch eine konsequente Diät unter Vermeidung von Alkohol versuchen, dass es besser würde.
Die Zahl von Menschen mit einer nichtalkoholischen Fettleber (“NAFLD”) steigt mit dem Anstieg der Diabetikerzahlen. Entwickelt sich die NAFLD weiter zu einer nichtalkoholischen Fettleber-Hepatitis (“NASH”; Hepatitis: Entzündung der Leber), steigt das Risiko schwerer Komplikationen wie Leberfibrose, Leberzirrhose, Arteriosklerose, Typ-2-Diabetes und bestimmter Tumoren. Heute wird wohl jede 10. Lebertransplantation wegen einer NASH vorgenommen.
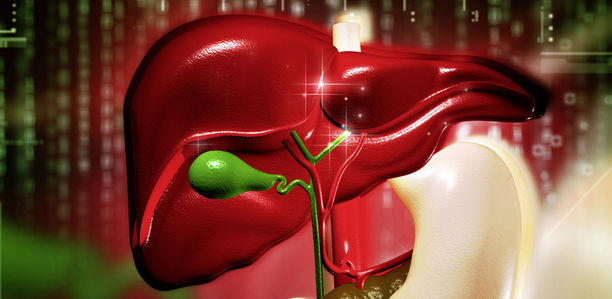
1,5 Kilogramm Leber
Die Leber ist mit etwa 1,5 kg die größte Anhangsdrüse des Darmes. Sie produziert die für die Verdauung wichtige Galle, die gemeinsam mit dem Pankreassaft im Zwölffingerdarm dem Darminhalt beigemischt wird.
Die Leber besteht aus zwei Lappen: Der größere rechte liegt im rechten Oberbauch, der linke reicht bis in den linken Oberbauch hinein. An der Leberpforte treten die Leberarterie und die Pfortader als zuführende Gefäße in die Leber ein – die großen Gallengänge verlassen hier die Leber. Unmittelbar mit der Leber verbunden (durch Bindegewebe) ist die Gallenblase, die unterhalb des rechten Leberlappens liegt.
Um die Aufgaben der Leber zu verstehen, ist es wichtig, die Blutversorgung des Organs zu kennen:
- 25 Prozent erfolgen über die Leberarterie,
- 75 Prozent über die Pfortader, die etwa 1 Liter Blut pro Minute transportiert.
Die Pfortader enthält das gesamte venöse Blut aus den Bauchorganen und damit besonders die gesamten im Dünndarm aufgenommenen Nährstoffe wie Zucker, Eiweiße, Fette, auch Hormone aus der Bauchspeicheldrüse und Substanzen aus der Milz.
Die Aufgaben der Leber
1. Verarbeitung und Verteilung der Nährstoffe
Die transportierten Stoffe im Blut der Pfortader werden der Leber zugeführt und in die Leberzellen aufgenommen. Dort werden sie entweder gespeichert oder umgebaut und bei Bedarf, wenn z. B. die Muskelzellen Glukose brauchen, wieder ins Blut abgegeben. Die Leber ist also eine Art “Puffer”, der bei Bedarf Nährstoffspitzen oder einen Nährstoffmangel abfangen kann.
Die Leber ist neben den großen Muskeln z. B. am Oberschenkel und an der Wade der wichtigste Zuckerspeicher des Menschen. Sie spielt im menschlichen Organismus eine wichtige Rolle – beim Menschen mit Diabetes ist sie zudem im Zusammenhang mit einer Unterzuckerung das entscheidende Organ für die Gegenregulation.
2. Entgiftungs- und Ausscheidungsorgan
Die Leber ist die größte Entgiftungszentrale unseres Körpers. Sie stellt viele Eiweiße her, die notwendig sind, um bestimmte Stoffwechselprodukte abzubauen bzw. zu entgiften. Gut wasserlösliche Substanzen gelangen in den Blutkreislauf und werden schließlich mit dem Urin über die Nieren ausgeschieden. Schlecht wasserlösliche Substanzen und damit auch im Blut schlecht lösliche Substanzen werden in die Gallenkapillaren abgegeben und gemeinsam mit Gallensäuren in den Darm entsorgt. So gelangen sie schließlich über den Stuhl aus dem Körper.
Die Leber stellt außerdem wichtige Eiweiße her, die für eine normale Blutgerinnung entscheidend sind. Dazu gehören z. B. die Vitamin-K-abhängigen Gerinnungsfaktoren. Diese können durch gerinnungshemmende Medikamente wie Marcumar gehemmt werden, um so z. B. bei Vorhofflimmern das Entstehen von Gerinnseln zu vermeiden (Thrombosevorbeugung).
Diagnose von Leberschäden
Oft werden im Blut zufälligerweise erhöhte Werte von Substanzen gefunden, die charakteristisch für die Leber sind, wie Transaminasen und die Gamma-GT. Letztere ist häufig nach Alkoholmissbrauch und bei Problemen im Gallenblasenbereich erhöht. Da Lebererkrankungen oft ohne jegliche Beschwerden ablaufen, ist bei entsprechender Krankengeschichte eine gezielte Untersuchung bestimmter Laborwerte angezeigt und sinnvoll.
In diesem Zusammenhang können auch andere Ursachen einer Leberschädigung untersucht bzw. ausgeschlossen werden wie Alkohol, Hepatitis B und C. Erhöhte Leberwerte deuten auf eine Lebererkrankung hin – aber ein Normalbefund bedeutet nicht, dass keine Leberschädigung vorliegt!
Neben Laborwerten ist unbedingt eine Ultraschall-Untersuchung(Sonographie) der Leber und der Gallenblase bzw. der Gallenwege und der Milz erforderlich: möglichst nüchtern durchgeführt, sonst sieht man wegen des Mageninhaltes und der Luft im Darm nichts. In den meisten Fällen lässt sich die Ursache einer Leberschädigung durch einefeingewebliche Untersuchungeines Stücks Leber finden.
Dazu wird in der Regel eine ultraschallgesteuerte Leberpunktion (Leberbiopsie) mit anschließender feingeweblicher Untersuchung des Materials durchgeführt. Manchmal erfolgt auch eine Punktion im Rahmen einer Bauchspiegelung (Laparoskopie), bei der die Oberfläche der Leber genau betrachtet werden kann. Allerdings kann auch durch die Leberbiopsie nicht eindeutig zwischen alkoholbedingter und nichtalkoholbedingter Fettleber unterschieden werden.
Der Verlauf sagt am meisten
Häufig ist der Verlauf der Erkrankung eher wegweisend. Wenn sich unter absoluter Alkoholkarenz z. B. unter stationären Bedingungen die Leberwerte, vor allem die Gamma-GT, wieder deutlich bessern und auch andere Laborparameter zurückgehen, kann von Alkohol als Ursache ausgegangen werden.
Da die Verfettung der Leber und sogar eine Fettleber in der Regel keine oder unspezifische Oberbauchbeschwerden macht, wird sie häufig erst zufällig im Rahmen einer Ultraschalluntersuchung des Bauches festgestellt. Wenn der Alkoholkonsum ausgeschlossen ist, müssen andere Ursachen, die eine Fettleber auslösen können, ausgeschlossen werden wie Leberentzündung, Viren, Immunerkrankungen oder Giftwirkungen z. B. durch Medikamente.
Die Bedeutung der Leber im Rahmen der Diabeteserkrankung
Die Leberverfettung ist eng mit dem Zuckerstoffwechsel verknüpft: Nimmt die Verfettung der Leber ab, verbessert sich auch der Zuckerstoffwechsel – die Insulinresistenz (Insulinunempfindlichkeit) der Leber und der Muskulatur nimmt ab.
Das Leberfett lässt sich wieder rasch abbauen. Dies gelingt durch eine spezielle Ernährung mit bevorzugt mehrfach und einfach ungesättigten Fettsäuren (Seefisch, Olivenöl etc.) und reduziertem Kohlenhydratanteil. Auch Kaffee hat einen durchaus positiven Effekt in dieser Hinsicht! Nach aktuellen Studien gibt es keine Medikamente, die gezielt einen positiven Effekt bezüglich des Fettabbaus der Leber haben. Also gelten bisher die allgemeinen Regeln: Danach sollten der Diabetes gut eingestellt, der Blutdruck und die Fettstoffwechselstörung gut behandelt werden und flankierend eine kalorienreduzierte Ernährung mit vermehrt ungesättigten Fettsäuren bevorzugt werden.
In der Leber wird aus Zucker, stimuliert durch Insulin, Glykogen (Speicherform von Glukose) hergestellt und dessen Abgabe gehemmt. Außerdem wird die Zuckerneubildung gehemmt – es kommt so weniger Zucker aus der Leber.
Umgekehrt bei Insulinmangel: Hier wird überschießend Zucker (aus den Speichern) aus der Leber freigesetzt – bei Typ-1- und Typ-2-Diabetikern. Das Hormon Glukagon ist hierfür verantwortlich. Es führt bei Diabetikern bzw. bei Insulinmangel indirekt zu erhöhten Blutzuckerwerten nüchtern und nach den Mahlzeiten. Aber auch bei Unterzuckerungen (Hypoglykämien) führt Glukagon zu einer Zuckerfreisetzung aus der Leber: Man nennt diese spezielle Reaktion Gegenregulation. Wenn in der Leber die Speicherfähigkeit für Glykogen erreicht ist (ca. 5 Prozent der Lebermasse), z. B. nach einem üppigen Essen, wird Zucker zur Herstellung von freien Fettsäuren verwendet.
Übergewicht bringt Leberverfettung mit sich
Aber auch im Zusammenhang mit dem Metabolischen Syndrom und einem seiner Hauptakteure, dem krankhaften Übergewicht (Adipositas), spielt die Leber eine immer wichtigere Rolle – speziell durch ihre zunehmende Verfettung und die daraus resultierenden Probleme wie Leberzirrhose und Insulinresistenz. Da keine spezielle medikamentöse Therapie bekannt ist, hilft meist nur rechtzeitiges Vorbeugen durch Gewichtsreduktion und vernünftige Ernährung.
Risiken durch blutzuckersenkende Medikamente
Biguanide (Metformin) gelten in der Therapie des Typ-2-Diabetes als wichtigste Therapie (Goldstandard) neben der Bewegung und der Gewichtsreduktion. Es darf laut Fachinformation wegen der Gefahr einer Übersäuerung des Blutes (Laktazidose) in Deutschland bei einer Nierenschwäche (Kreatinin-Clearance von < 60 ml/min) nicht eingesetzt werden und nicht bei einer Leber- oder einer Herzschwäche.
Dies scheint jedoch aufgrund aktueller Daten aus Studien nicht mehr gerechtfertigt. Hier wird sich in den nächsten Jahren sicher eine Veränderung ergeben dahingehend, dass man Metformin zumindest auch bei leichten Leberschäden und Herzinsuffizienz trotzdem wird einsetzen können. Man hat bei Menschen mit Leberzirrhose im Anfangsstadium sogar eine Lebensverlängerung unter der Therapie mit Metformin gefunden. Mittel der ersten Wahl bei Lebererkrankungen höheren Grades und auch bei Leberinsuffizienz ist aber nach wie vor uneingeschränkt Insulin.
Da es keine spezielle medikamentöse Therapie gibt, sind Maßnahmen sinnvoll bzw. notwendig, die eine Rückbildung des Leberfettes ermöglichen. Dies sind besonders diätetische Maßnahmen, kombiniert mit mehr regelmäßiger Bewegung, der Reduktion von Alkohol (Kalorien!) und einer begleitenden konsequenten Therapie des Diabetes und der Begleiterkrankungen (z. B. Fettsenker etc.). Da Beschwerden anfangs oft fehlen, hilft nur ein regelmäßiger Gang zum Arzt.
von Dr. Gerhard-W. Schmeisl
Internist/Angiologe/Diabetologe, Chefarzt Deegenbergklinik sowie Chefarzt Diabetologie Klinik Saale (DRV-Bund)
Kontakt:
Deegenbergklinik, Burgstraße 21, 97688 Bad Kissingen, Tel.: 09 71/8 21-0
sowie Klinik Saale, Pfaffstraße 10, 97688 Bad Kissingen, Tel.: 09 71/8 5-01
.
Erschienen in: Diabetes-Journal, 2015; 64 (1) Seite 30-33
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Ähnliche Beiträge
- Aus der Community
Gut beraten – oder guter Rat teuer

9 Minuten
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Über uns
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Community-Frage
Mit wem redest du
über deinen Diabetes?
Die Antworten werden anonymisiert gesammelt und sind nicht mit dir oder deinem Profil verbunden. Achte darauf, dass deine Antwort auch keine Personenbezogenen Daten enthält.
Werde Teil unserer Community
Community-Feed
-
bloodychaos postete ein Update vor 5 Tagen, 23 Stunden
Hat noch jemand Probleme mit dem Dexcom G7? Nachdem ich letztes Jahr im Sommer über drei Monate massive Probleme mit dem G7 hatte bin ich zum G6 zurückgewechselt. Jetzt zum Jahreswechsel bzw. jetzt Ende Februar wollte ich dem G7 mal wieder eine Change geben. Ich war davon ausgegangen, dass die Produktionsprobleme inzwischen behoben sind. Aber spätestens am dritten Tag habe ich massive Abweichungen von 50 – 70 mg/dL. Setzstellenunabhängig. Meine aktuellen G7 wurden im Dezember 2025 produziert. Also sollten die bekannten Probleme längst behoben worden sein. Zuerst lief es die ersten Monate von 2025 mit dem G7 super, aber im Frühjahr 2025 fingen dann die Probleme an und seitdem läuft der G7 nicht mehr bei mir, obwohl alle sagen, dass die Probleme längst behoben seien und der Sensor so toll funktioniert. Ich habe echt Angst. Mir schlägt das sehr auf die Psyche. Zumal ich die TSlim nutze, die nur mit Dexcom kompatibel ist und selbst wenn ich zur Ypsopump wechsel ist da der Druck, dass es mit dem Libre3 funktionieren MUSS. Ich verstehe nicht, warum der G7 bei allen so super läuft, nur ich bin die Komische, bei der er nicht funktioniert.
-
thomas55 postete ein Update vor 1 Woche, 3 Tagen
Hallo,
ich habe zur Zeit die Medtronic Minimed 670G mit Libre als Sensor. Ich überlege, auf die 780G als AID mit dem Simplera umzusteigen. Hat jemand Erfahrung mit diesem Sensor? Wie sieht es mit der Verfügbarkeit aus? In der Vergangenheit wurden Neukunden der 780G nicht mit dem Simplera beliefert sondern nur Kunden, die die 780G schon länger nutzen. Das hat sich nach Aussagen von Medtronic-Mitarbeitern beim T1day heute genau umgekehrt. Mein Doc hat das vestätigt. Für mich als neuer Bezieher der 780G gut, für die Bestandskunden schlecht.
Danke vorab und bleibt gesund (von unserem Typ 1 lassen wir uns das Leben dank Technik nicht vermiesen!)
Thomas55 -
sayuri postete ein Update vor 1 Woche, 4 Tagen
Hi, ich bin zum ersten Mal hier, um mich für meinen Freund mit Diabetes Typ 1 mit anderen auszutauschen zu können. Er versteht nicht alles auf Deutsch, daher schreibe ich hier. Etwa vor einem Jahr wurde ihm der Diabetes diagnostiziert und macht noch viele neue Erfahrungen, hat aber auch Schwierigkeiten, z.B. die Menge von Insulin besser abzuschätzen. Er überlegt sich, mal die Patch-Pad am Arm auszuprobieren. Kann jemand uns etwas über eingene Erfahrungen damit erzählen? Ich wäre sehr dankbar!🤗🙏
Liebe Grüße
Sayuri











Kleine Ergänzung zum MeetUp von gestern.
Wenn ein “klassischer” Pumpenbetrieb ohne AID/Loop eine Option ist, dann tut sich eine breite Auswahl an CGM auf, die momentan auf dem deutschen Markt verfügbar sind:
Freestyle Libre 3 bzw. 3+
Dexcom G7
Dexcom G6 (noch)
Medtronic Guardian 4 (nur mit Medtronic-Pumpe)
Medtronic Simplera (nur mit Medtronic-Pumpe oder -Smartpen)
Eversense (implantiert für 1/2 Jahr, wird oft bei Pflasterallergien genutzt)
Accu-Chek Smartguide CGM
Medtrum Touchcare Nano CGM
Ich würde schätzen, dass die Reihenfolge ungefähr den Verbreitungsgrad widerspiegelt. Von Medtrum würde ich mir z.B. keinen grandiosen Kundenservice erhoffen. Aber wer weiß…?
Mag sein, dass ich etwas vergessen habe, aber die wichtigesten müssten dabei sein.