- Behandlung
Fußwunden: Heilung fast immer möglich
5 Minuten

In Deutschland leben 6 bis 8 Mio. Menschen mit einem Diabetes mellitus – viele Menschen mit Typ-2-Diabetes wissen nichts davon. 2 bis 7 Prozent der Diabetiker haben eine behandlungsbedürftige Veränderung an den Füßen, wir Diabetologen sprechen von einem „Diabetischen Fußsyndrom“ (DFS). Die folgenden Informationen gelten für alle Patienten mit Diabetes, also für Typ-1- wie für Typ-2-Diabetiker sowie für Patienten, deren Diabetes durch eine Erkrankung der Bauchspeicheldrüse („pankreopriver Diabetes“) entstanden ist.
Ein DFS entsteht nicht aus „heiterem Himmel“ – es kann sich nur entwickeln, wenn der Betroffene eine diabetische Nervenstörung, also eine diabetische Neuropathie (dNP) im Bereich der Beine hat oder/und eine arterielle Durchblutungsstörung (aDBS). Bei Fußveränderungen muss immer nach deren Ursache gefahndet werden. Wenn ein Patient mit Diabetes in einem Disease-Management-Programm seiner Krankenkasse eingeschrieben ist, dann werden im Rahmen dieses Programms mindestens einmal pro Jahr die Füße untersucht.
Mit den in der Hausarzt- bzw. in der Diabetespraxis vorhandenen Untersuchungsmethoden kann die Ursache relativ sicher festgestellt werden – die Grafik unten zeigt, dass die diabetische Neuropathie dominiert.
Menschen mit Diabetes ohne Neuropathie oder Durchblutungsstörung sowie mit ausgeglichener Blutglukose (HbA1c-Wert im individuell festgelegten Zielbereich) haben in der Regel eine normale Wundheilung: Fußwunden werden genauso schnell abheilen wie bei Menschen ohne Diabetes.
Durchblutung gestört (aDBS)?
|
||
| dNP | aDBS | |
| Haut | trocken, warm, rosig; Füße auch bei 30° Hochlagerung ohne Farbveränderung | dünn, kühl, blass-bläulich, Abblassen des Vorfußes bei Hochlagerung |
| Gewebe | vermehrte Flüssigkeitseinlagerung nachweisbar | in der Regel keine vermehrte Flüssigkeitseinlagerung |
| vermehrte Hornhautbildung | ausgeprägt an Stellen, die einem vermehrten Druck oder Scherkräften ausgesetzt sind; Risse im Fersenbereich | verlangsamtes Hautwachstum |
| Zehennägel | Nagelpilz; Einblutung unter den Zehennägeln | verdickt |
| Zehen | Krallen-/Hammerzehen; „Hühneraugen“ | wenige, keine Haare, bläuliche Verfärbung; kleine Wunden auch an nicht belasteten Hautstellen |
| Fußrücken | Rückbildung der kleinen Fußmuskeln | Rückbildung der Haut, fehlende Behaarung |
| Fußsohle | vermehrte Hornhautbildung | Haut in Falten abhebbar |
Ist aber der HbA1c-Wert chronisch deutlich erhöht, kann auch ohne Vorliegen einer dNP oder/und einer aDBS eine verzögerte Wundheilung bestehen: Denn die Funktionen der weißen und roten Blutkörperchen, die für eine wirksame Infektabwehr und den Wundverschluss wichtig sind, sind gestört durch den hohen Blutglukosespiegel.
Wer eine Neuropathie oder eine Durchblutungsstörung hat, der sollte am besten täglich seine Füße genau inspizieren, denn er gehört zur Gruppe der Patienten mit hohem Risiko für das Auftreten eines Diabetischen Fußsyndroms.
Symptome einer Neuropathie
Eine dNP wird verursacht durch eine chronische Überzuckerung: Durch einen erhöhten Glukosewert wird die Nervenfunktion gestört; dies kann dazu führen, dass die Nerven an den Füßen Dinge an das Gehirn „melden“, die gar nicht vorhanden sind: Kribbeln, Ameisenlaufen, Taubheitsgefühl, Laufen wie auf Watte, Hautbrennen. Diese Symptome werden als „Plus“-Symptome bezeichnet.
Die Nervenstörung kann andererseits dazu führen, dass Dinge nicht mehr an das Gehirn „gemeldet“ werden, die auf die Füße einwirken: vermehrter Druck, Hitze, Kälte oder Hautverletzungen. Diese Symptome werden als „Minus“-Symptome bezeichnet. Schmerzreize sind ein Alarmsignal und damit lebensnotwendig; sie signalisieren: „Halt, stopp, Fuß zurückziehen!“ Sie helfen somit, Hautverletzungen noch rechtzeitig vermeiden zu können.
Wichtig: Eine Nervenstörung an den Füßen muss nicht immer durch einen Diabetes bedingt sein. Es gibt auch noch andere Ursachen für eine Nervenschädigung (z. B. Alkohol oder Vitaminmangel). Wenn bei einem Patienten mit Diabetes, der in der Vergangenheit bisher immer eine ausreichend gute Stoffwechseleinstellung hatte, eine Nervenstörung an den Füßen auftritt, dann muss immer auch nach einer anderen Ursache gesucht werden!
Die Durchblutungsstörung
Das typische Symptom einer aDBS ist die „Schaufensterkrankheit“: Der Betroffene kann einige Meter schmerzfrei gehen, dann treten Schmerzen in der Wadenmuskulatur auf, er muss stehen bleiben. Nach einiger Zeit verschwinden die Schmerzen, er kann weitergehen, bis die Beschwerden wieder auftreten. Die Schmerzen entstehen durch Sauerstoffmangel in der Muskulatur als Folge der aDBS.
Wenn bei einem Patienten gleichzeitig eine aDBS und eine dNP bestehen, dann kann es sein, dass er keine Schmerzen in der Wadenmuskulatur verspürt, da die Schmerzwahrnehmung durch die dNP beeinträchtigt ist: Er kann eine ausgeprägte aDBS mit allen negativen Folgen haben, spürt dies aber aufgrund der dNP nicht.
Hohes Risiko für das Diabetische Fußsyndrom
Wer als Diabetiker eine der beiden Folgeerkrankungen hat, gehört hinsichtlich des Entstehens eines Diabetischen Fußsyndroms (DFS) zur Hochrisikogruppe. Wer nun eine Wunde an den Füßen oder eine andere krankhafte Veränderung hat, sollte sich umgehend in eine qualifizierte ärztliche Behandlung begeben.
Am besten ist es, wenn man sich an eine ambulante Fußbehandlungseinrichtung wendet, die von der Deutschen Diabetes Gesellschaft zertifiziert ist. In diesen Einrichtungen bekommt man die erforderliche Diagnostik und Therapie, damit die Fußveränderung rasch abheilen kann.
Krankhafte Veränderungen unterhalb des Kniegelenkes bei Patienten mit Diabetes mellitus:
- eine initiale Wunde (z. B. Druckgeschwür, infizierte Wunde, Bluterguss in bzw. unter einer Hornhautschwiele)
- eine chronische Wunde (länger als 6 Wochen) ohne Heilungstendenz
- eine diabetische neuropathische Osteoarthropathie (Info-Kasten rechts) mit mindestens 2 klinischen Zeichen (Wärme, Schwellung, Schmerz, Rötung) oder radiologischem Befund
- Zustand nach Amputation mit gefährdetem Stumpf oder mit besonderer Gefährdung nach abgeheiltem Geschwür
Jede Wunde will heilen, das ist ein Naturprinzip. Damit ein Hautdefekt abheilen kann, muss neues Gewebe gebildet werden. Die „Baustoffe“ für das neue Gewebe müssen über den Blutweg (arterielle Durchblutung) an die Stelle der Wunde gebracht werden. Ohne ausreichende Durchblutung kann eine Wunde nicht abheilen, da neues Gewebe nicht ausreichend gebildet werden kann.
Damit eine Wunde abheilen kann, darf somit diesen Reparaturmechanismen nichts im Wege stehen. Wenn bei einem Patienten mit Diabetes eine Wunde an den Füßen nicht abheilen will, dann muss immer nach den Heilungs-Hindernissen gefahndet werden. Folgende Konstellationen sind denkbar:
Rechte Fußsohle einer Patientin mit neuropathischem Geschwür (Ulkus) unter dem Mittelfußknochen (MFK) 3 bzw. 4:
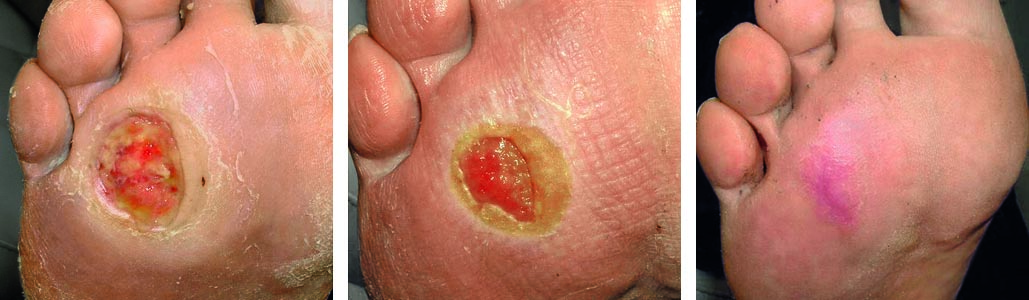
Das Ulkus hat anfänglich einen Durchmesser von etwa 3 cm. Mit einer Metallsonde konnte im Ulkus Knochen getastet werden. Somit bestand vom klinischen Befund der Verdacht auf eine bakterielle Knochenentzündung (Osteitis).
Therapie: Neben einer systemischen antibiotischen Therapie wurde die rechte Fußsohle mit einer Verbandssandale und einer Weichbettungseinlegesohle entlastet. Die Läsion ist ohne weitere Maßnahmen innerhalb von 4 Wochen vollständig abgeheilt.
Patient mit Diabetes ohne dNP oder/und aDBS und schlechtem HbA1c-Wert
Es muss versucht werden, die Glukosestoffwechseleinstellung zu verbessern. Damit werden die Grundlagen geschaffen, dass die natürlichen Heilungsvorgänge auch ablaufen können.
Patient mit Diabetes und dNP
Die Wunde kann nicht abheilen, da die betreffende Stelle am Fuß zu stark belastet wird (durch Druck oder durch Scherkräfte, indem z. B. das Oberleder des Schuhs beim Gehen scheuert). Hier muss dafür gesorgt werden, dass die Wunde druckentlastet wird; dies kann z. B. durch einen Therapieschuh mit steifer Sohle und Weichpolsterbettungs-Einlegesohlen erreicht werden. Wenn eine ausreichende Entlastung konsequent durchgeführt wird, dann wird die Wunde rasch heilen.
Patient mit Diabetes und aDBS
Wenn eine aDBS vorliegt, dann kann eine Wunde nur sehr schlecht abheilen, da die dafür erforderlichen „Baustoffe“ fehlen. Eine lokale Wundbehandlung z. B. mit einer Salbe wird somit nichts nützen. Die Wunde auf dem Boden einer aDBS wird nur abheilen können, wenn die arterielle Durchblutung verbessert werden kann. Dafür gibt es heute wirksame Behandlungsmöglichkeiten (z. B. Aufdehnen von verengten Arterien an den Beinen oder Bypass-Operation).
Zum Schluss
Wenn bei einem Patienten mit Diabetes mellitus eine krankhafte Fußveränderung auftritt, dann kann durch eine rechtzeitig begonnene und richtig durchgeführte Therapie fast immer eine vollständige Abheilung erreicht werden. Patienten mit diabetischer Neuropathie oder/und arterieller Durchblutungsstörung müssen besonders gut auf ihre Füße achten.
- Fußwunden: Heilung fast immer möglich
- Fußpflege zuhause … und beim Podologen
- Wie geht’s? Wie läuft’s?
von Dr. Martin Lederle
Arzt für Innere Medizin, Diabetologe, Ernährungsmedizin
MVZ Ahaus GmbH, Diabetespraxis, Wüllener Straße 101, 48683 Ahaus
Erschienen in: Diabetes-Journal, 2018; 67 (12) Seite 22-25
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Ähnliche Beiträge
- Technik
Darauf ist zu achten: Sicher mit dem Insulinpen umgehen

3 Minuten
- Bewegung
Faschingszeit: Gute Vorsätze – mit kurzer Pause

2 Minuten
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Über uns
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Community-Frage
Mit wem redest du
über deinen Diabetes?
Die Antworten werden anonymisiert gesammelt und sind nicht mit dir oder deinem Profil verbunden. Achte darauf, dass deine Antwort auch keine Personenbezogenen Daten enthält.
Werde Teil unserer Community
Community-Feed
-
marina26 postete ein Update in der Gruppe In der Gruppe:Für alle Höhen und Tiefen vor 12 Stunden, 29 Minuten
Huhu, ich bin Marina und 23 Jahre alt, studiere in Marburg, habe schon etwas länger Typ 1 Diabetes und würde mich total über persönlichen Austausch mit anderen jungen Menschen/Studis… freuen, vielleicht auch mal ein Treffen organisieren oder so 🙂 Schreibt mir gerne, wenn ihr auch Lust habt!
-
wolfgang65 postete ein Update in der Gruppe In der Gruppe:Diabetes Typ 3c vor 1 Tag, 8 Stunden
Liebe Leute, ich habe zwei neue Erfahrungen mach dürfen, die Ursächliche nicht so schön, woraus die 2. Erfahrung (notwendig gut) resultiert!
Ich bin kein Liebhaber von Zahnärzten und meine dort geführte Gesundheitsakte ist mit einem riesigen “A” für Angspatient gezeichnet. Ende letzten Jahres ist mir beim letzten verbleibenden Weisheitszahn (nie Schmerzen gemacht) größeres Teil abgebrochen, ZA meint, da geht er nicht bei, weil Zahn quer liegt, allso OP, und danach könnte man sich über Zahnersatz unterhalten … ich natürlich in Schockstarre gefallen, – gleich am selben Tag bei OP-Zahnarzt Termin gemacht, vor Weihnachten nix mehr möglich, gleich Anfang Januar Termin bekommen, Röntgenbild lag dem Chirugen bereits vor. Vieles wurde besprochen, auch der Zahnersatz, wobei der Chirug gleich meinte, dass ausser WZ wohl 3 weitere Zähne raus müssten. Schock nr. 2! Ich wollte mir aber noch 2Meinung einholen und fand Dank guten Rat von Bekannten, einen anderen Zahnarzt, dem ich mein Leid und Angst ausführlich schildern konnte und der auch zum erstenmal die Diabetes in Spiel brachte … kurz um ein bisher bestes aufklärendes Gespräch, wie weit Diabetes auch auf die Zahne und Zahnfleisch gehen kann. Bei mir Fazit Paradontites. (die 1. unschöne Erfahrung). Der Weisheits- und daneben liegende Zahn sind inzwischen raus, – war super gute und schmerzfreie OP, danach keinerlei Schmerzen, durfte allerdings auch Antibiotika nehmen. Die 2. Erfahrung: ich konnte meine Insulindosies halbieren, – bei 10 Tg. Antbiotika, und nun 15 ohne Medizin noch anhaltend niedrige Insulinmenge, mit steigender festen Nahrungsaufnahme.
Heute bei Diabetologen bestätigt, das Diabetiker besonders auf Ihre Zähne und Zahlfleich achten sollten. Da frage ich mich warum der Zahnarzt da nicht im Vorsorgekatalog von DMP aufgenommen ist.
LG Wolfgang
-
laila postete ein Update in der Gruppe In der Gruppe:Diabetes Typ 3c vor 2 Tagen, 3 Stunden
Hallo ihr Lieben….Mein Name ist Laila…Ich bin neu hier…Ich wurde seit 2017 mit Diabetes 2 diagnostiziert.Da bekam ich den Diabetes durch laufen ohne Medies in den Griff.Das ging so bis Januar 2025.Ich weiss heute nochicht warum…aber ich hatte 2024 den Diabetes total ignoriert und fröhlich darauf losgegessen.Mitte 2025 ging ich Sport machen und gehen nach dem Essen.Und nahm immer megr ab.Htte einen Hb1C Wert von 8…Da ich abnahm, dachte ich, das der Wert besser ist…Bis Januar 2025…Da hatte ich einen HbA1C Wert von 14,8…Also Krankenhaus und Humalog 100 zu den Malzeiten spritzen…Und Toujeo 6 EI am Morgen…Irgendwann merkte ich, das mich kein Krankenhaus einstellen konnte.Die Insulineinheiten wurden immer weniger.Konnte kein Korrekturspritzen megr vornehmen.Zum Schluss gin ich nach 5 Mon. mit 2 Insulineinheiten in den Hypo…Lange Rede …kurzer Sinn.Ich ging dann auf Metformin…Also Siofor 500…Ich war bei vielen Diabethologen….Die haben mich als Typ 1 behandelt.Mit Metformin ging es mir besser.Meine letzte Diaethologin möchte, das ich wieder spritze.Ich komme mit ihr garnicht zurecht.Mein HbA1C liegt jetztbei 6,5…Mein Problem ist mein Gewicht.Ich wiege ungefähr 48 Kilo bei 160 m…Ich bräuchte dringend Austausch…Habe so viele Fragen…Bin auch psychisch total am Ende. Achso…Ja ich habe seit 1991 eine chronisch kalfizierende Pankreatitis…Und eine exokrine Pankreasinsuffizienz…Also daurch den Diabetes 3c.Wer möchte sich gerne mit mir austauschen?An Michael Bender:” Ich habe Deine Geschichte gelesen . Würde mich auch gerne mit Dir austauschen, da Du ja auch eine längere Zeit Metformin eingenommen hast.” Ich bin für jeden, mit dem ich mich hier austauschen kann, sehr dankbar. dankbar..Bitte meldet Euch…!!!
-
suzana antwortete vor 2 Tagen, 1 Stunde
Hallo Leila, ich bin Suzana und auch in dieser Gruppe. Meine Geschichte kannst du etwas weiter unten lesen.
Es ist sicher schwer aus der Ferne Ratschläge zugeben, dennoch: ich habe mich lange gegen Insulinspritzen gewehrt aber dann eingesehen, dass es besser ist. Wenn die Pankreas nicht mehr genug produziert ist es mit Medikamenten nicht zu machen. Als ich nach langer Zeit Metformin abgesetzt habe, habe ich erst gemerkt, welche Nebenwirkungen ich damit hatte.
Ja auch ich muss aufpassen nicht in den unterzucker zu kommen bei Sport und Bewegung aber damit habe ich mich inzwischen arrangiert. Traubensaft ist mein bester Freund.
Ganz wichtig ist aber ein DiabetologIn wo du dich gut aufgehoben fühlst und die Fragen zwischendurch beantwortet.
Weiterhin viel Kraft und gute Wegbegleiter! -
laila antwortete vor 1 Tag, 22 Stunden
@suzana: Ich danke Dir für die Nachricht.Könnten wir uns weiterhin austauschen?Es wäre so wichtig für mich.Vielleicht auch privat? Gebe mir bitte Bescheid…Ich kenne mich hier leider nicht so gut aus…Wäre echt super…😊
-
wolfgang65 antwortete vor 1 Tag, 8 Stunden
Hallo Leila, auch von mir ein herzliches willkommen. Auch meine Geschichte liest du im weiteren Verlauf.
Zur “chronisch kalfizierende Pankreatitis” kann ich nix sagen, da ist immer das Gespräch mit dem Arzt/Diabetologen vorzuziehen, wie in allen Gesundheitsfragen. Was sagen Ärzte dazu, auch wg. der NICHTzunahme an Gewicht. Wenn ich mit einem Arzt nicht kann, oder dieser mir nicht ausreichende Infos gibt, schaue ich mich nach einem anderen Arzt/Diabetologen um, das ist Dein Recht, es geht um Deine Gesundheit!
Sollte mit der Nichtzunahme noch mehr dahinter Stecken, vielleicht
auch mal einen Psychologen in Deine Überlegung ziehen. Oder eine auf dich zugeschnittene Diabetes Schulung o.Ä., auch hier sollte Dich ein guter Diabetologe aufklären können.Soweit was mir im Moment einfällt. Lass es Dir gut gehen.
Gruss Wolfgang
-
michatype3 antwortete vor 1 Tag, 8 Stunden
Hey Laila, du kannst mir gerne hier im Typ 3c Bereich oder via PN schreiben. Ich bin gerade zwar etwas gesundheitlich angeschlagen, versuche aber, so gut es geht zu antworten.
-








