- Behandlung
Therapien der Zukunft
2 Minuten

Wie kann man starkes Übergewicht bekämpfen und so die Entwicklung von Typ-2-Diabetes verhindern? Lassen sich Bauchspeicheldrüsen oder die insulinproduzierenden Betazellen ersetzen? Forschende des Deutsches Zentrums für Diabetesforschung (DZD) arbeiten an neuen Ansätzen, um Diabetes zu verhindern und besser zu behandeln.
Starkes Übergewicht ist einer der größten Risikofaktoren für die Entwicklung von Typ-2-Diabetes und Herz-Kreislauf-Erkrankungen. Doch nicht immer lässt sich mit gesunder Ernährung und mehr Bewegung das Gewicht so stark wie gewünscht reduzieren.
Kombinierte Hormone gegen Fettleibigkeit und Typ-2-Diabetes
Ein Team um Prof. Matthias Tschöp und Dr. Timo Müller aus München sowie Richard DiMarchi (USA) und Brian Finan (Dänemark) arbeiten an einer Serie neuer Wirkstoffe zur Behandlung von Adipositas und Typ-2-Diabetes. Ihr neuartiger Ansatz: Sie kombinieren verschiedene Hormone in einem einzigen hochwirksamen Wirkstoff. Diese neuen Wirkstoffe verbessern nicht nur die Blutzuckerwerte, sondern reduzieren auch das Gewicht und Körperfett deutlich stärker als bislang verfügbare Therapien.
- gegründet 2009
- gefördert durch das Bundesministerium für Bildung und Forschung (BMBF) und Länder
- nationales Zentrum mit mehr als 400 Wissenschaftlern und Klinikern
- Mehrwert durch translationale, fächerübergreifende Diabetesforschung im Verbund
- Information der Öffentlichkeit
- Ausbildung und Förderung von medizinischen und klinischen Wissenschaftlern in der Diabetologie
- Partner: Deutsches Diabetes-Zentrum, Deutsches Institut für Ernährungsforschung, Helmholtz Zentrum München, Institut für Diabetesforschung und Metabolische Erkrankungen des Helmholtz Zentrums München an der Eberhard-Karls-Universität Tübingen, Paul-Langerhans-Institut Dresden des Helmholtz Zentrums München am Universitätsklinikum Carl Gustav Carus der TU Dresden, assoziierte Partner an den Universitäten in Heidelberg, Köln, Leipzig, München und Schleswig-Holstein und weitere Projektpartner
Mehrere Hormone in einem Molekül
Die Hormone, die zu zweit beziehungsweise zu dritt kombiniert werden, sind GLP-1 (Glucagon-Like Peptide-1) und GIP (Glucose-Dependent Insulinotropic Polypeptide) und Glukagon. Die natürlichen Hormone GLP-1 und GIP werden im Verdauungstrakt gebildet. Sie bewirken eine vermehrte Ausschüttung von Insulin und senken dadurch den Blutzuckerspiegel. Darüber hinaus zügelt GLP-1 den Appetit. Das Hormon Glukagon wird in der Bauchspeicheldrüse gebildet und fördert u. a. den Fettabbau. Durch die Kombination der Hormone können gleichzeitig mehrere Kontrollzentren des Stoffwechsels beeinflusst werden.
Den neuartigen Ansatz wollen die Forschenden auch nutzen, um künftig eine Fettleber behandeln zu können. Sie arbeiten an einem kombinierten Wirkstoff, der neben Glukagon auch ein Schilddrüsenhormon enthält. So kann der Wirkstoff gezielt in die Leber gelangen. Das Schilddrüsenhormon hat eine positive Wirkung auf den Fettstoffwechsel. Im Versuchsmodell konnten so nicht nur der Zuckerstoffwechsel und die Cholesterinwerte gesenkt, sondern auch das Körpergewicht und die Verfettung der Leber nachhaltig reduziert werden.
| Stoffwechseleffekte der Hormone GLP-1, Glukagon und GIP | ||||
| Organ | Effekt | GLP-1 | Glukagon | GIP |
| Gehirn | Nahrungsaufnahme | ↓ | ↓ | |
| Schutz des Nervensystems | ↑ | ↓ | ||
| Leber | Glukoseproduktion | ↓ | ↑ | |
| Leberverfettung | ↓ | ↓ | ||
| Gallensäureproduktion | ↑ | |||
| Fettabbau | ↑ | ↑ | ||
| Fettaufbau | ↓ | ↓ | ||
| Muskeln | Insulinempfindlichkeit | ↑ | ||
| Glukoseaufnahme | ↑ | ↓ | ||
| Darm | Ausschüttung von Lipoproteinen (HDL, LDL usw.) | ↓ | ||
| Darmbewegung | ↓ | |||
| Knochen | Knochenaufbau | ↑ | ||
| Knochenabbau | ↓ | |||
| braunes Fettgewebe | ↑ | Herz | Glukoseverwertung | ↑ |
| Fettstoffwechsel | ↓ | ↑ | ||
| Herzfunktion | ↑ | |||
| Herzschutz | ↑ | |||
| Entzündung | ↓ | |||
| Puls | ↑ | |||
| Herzmuskelzell-Überleben | ↑ | |||
| Magen | Magenbewegung | ↓ | ↓ | |
| Magenentleerung | ↓ | |||
| Pankreas | Insulin-Ausschüttung | ↑ | ↑ | ↑ |
| Betazell-Bildung | ↑ | |||
| Betazell-Zerstörung | ↓ | ↓ | ||
| Glukagon-Ausschüttung | ↓ | ↑ | ||
| Fettgewebe | Fettaufbau | ↓ | ↓↑* | |
| Fettabbau | ↑ | ↑ | ↓↑* | |
| Fettmasse | ↓ | ↓ | ↓↑* | |
| Adipokin-Ausschüttung | ↑ | |||
| * GIP senkt die Fettmasse in einigen Studien, in anderen steigert es die Fettmasse | ||||
| ↑ Pfeil nach oben: Zunahme oder Verbesserung des körperlichen Vorgangs ↓ Pfeil nach unten: Reduktion des körperlichen Vorgangs |
||||
In klinischen Studien haben sich erste Wirkstoffkombinationen als vielversprechend zur verbesserten Behandlung von Adipositas und Typ-2-Diabetes erwiesen. Erste Wirkstoffe befinden sich sogar schon in klinischen Phase-2- und -3-Studien, also in Studien mit Patienten.
Neue Therapieoptionen für Typ-1-Diabetes in der Entwicklung
Weiterhin entwickelt das DZD auch neue Therapiekonzepte für Typ-1-Diabetes. Bei dieser Autoimmunerkrankung zerstören die Abwehrzellen des Immunsystems die insulinproduzierenden Betazellen in der Bauchspeicheldrüse. Transplantationen von Bauchspeicheldrüsen bzw. von insulinproduzierenden Zellen können hier helfen. Doch die dafür benötigten Bauchspeicheldrüsen sind rare Spenderorgane.
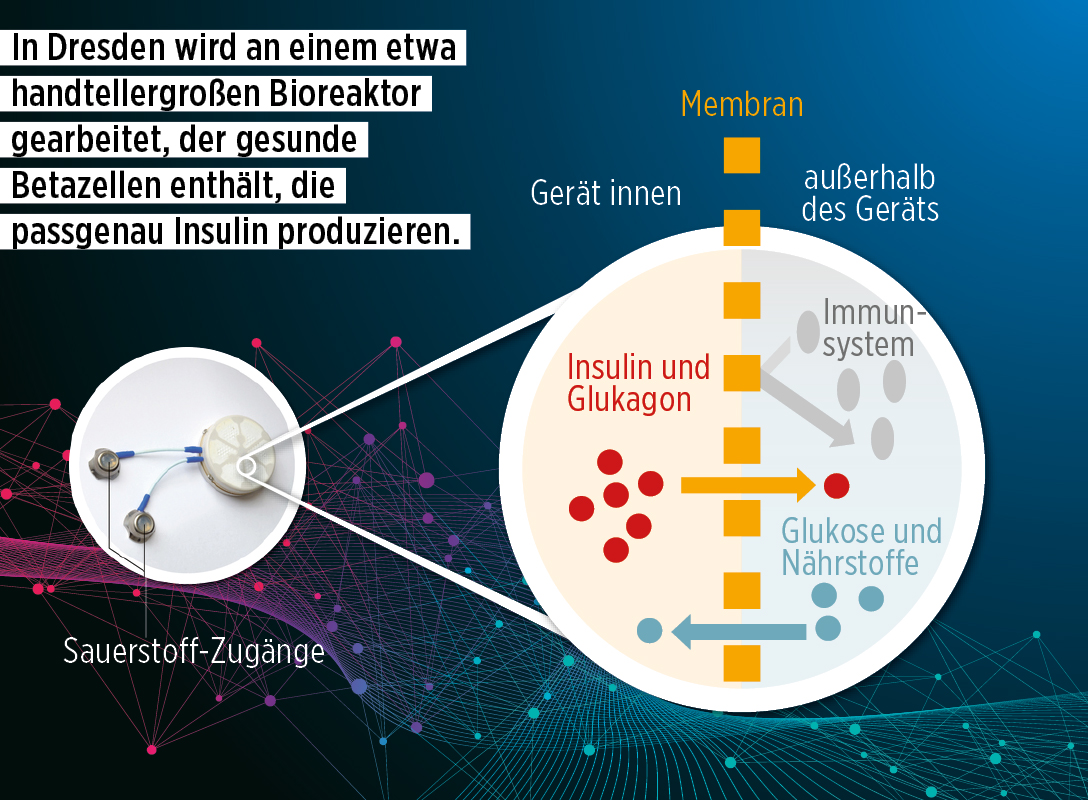
DZD-Forschende suchen daher nach Wegen, um die körpereigene Insulinproduktion wiederherzustellen. So arbeitet das Team um Prof. Stefan Bornstein und Prof. Barbara Ludwig aus Dresden an einer künstlichen Bauchspeicheldrüse – einer Art Bioreaktor, der gesunde Betazellen enthält, die selbstständig den Blutzuckerspiegel messen und passgenau Insulin produzieren. Die Zellen sind von einer speziellen Teflon-Membran umgeben, die zwar Hormone, Nährstoffe und Sauerstoff ungehindert passieren lässt, nicht aber die körpereigenen Immunzellen.
 © BAIVECTOR – AdobeStock
© BAIVECTOR – AdobeStock
Dank des besonderen Aufbaus können die verkapselten Inselzellen nicht nur aus menschlichen Spenderorganen, sondern auch aus tierischen Quellen (z. B. Schweinen) stammen. Abgeschirmt durch die Membran könnten die Schweinezellen im Bioreaktor Insulin liefern, ohne das Immunsystem der Betroffenen zu reizen.
Künstliche Bauchspeicheldrüse
Die Xenotransplantation – so nennt man die Übertragung tierischer Gewebe in Menschen – unterliegt strengen Sicherheitsauflagen, um das Risiko der Übertragung neuer Krankheitserreger einzudämmen. Auf diesem schwierigen Weg hat das DZD wichtige Meilensteine erreicht: In zwei Studien konnte Prof. Eckhard Wolf aus München sowohl die Sicherheit als auch die Funktionsfähigkeit der aus Schweinen gewonnenen Inselzellen belegen. Die Studien waren so erfolgreich, dass die neue Technik schon bald an ausgewählten Typ-1-Diabetikern erprobt werden soll.
Ansätze für Zellersatztherapien
Einen anderen Weg, die körpereigene Insulinproduktion wiederherzustellen, können Stammzellen ermöglichen. Sie haben das Potenzial, sich in jeden Zelltyp des menschlichen Körpers zu verwandeln. Doch welche Bedingungen werden benötigt, damit Stammzellen zu Betazellen werden? Hier ist dem Team von Prof. Heiko Lickert (München) ein wichtiger Durchbruch gelungen. Sie haben ein Verfahren entwickelt, mit dem es im Labor gelingt, dass menschliche Stammzellen zu insulinproduzierenden Betazellen werden. Dies ist ein wichtiger Schritt in Richtung Betazellersatztherapie.
- Therapien der Zukunft
- Diabetes ist nicht gleich Diabetes
- Vernetzte Daten für die Diabetesforschung
Autoren: Prof. Heiko Lickert, Prof. Barbara Ludwig, Dr. Timo Müller und Prof. Eckhard Wolf
Deutsches Zentrum für Diabetesforschung (DZD)
Ingolstädter Landstraße 1, 85764 Neuherberg
Kontakt: Birgit Niesing, niesing@dzd-ev.de
Erschienen in: Diabetes-Journal, 2020; 69 (12) Seite 16-18
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Ähnliche Beiträge
- Aus der Community
Das Community-Rezept: Gnocchi in Steinpilzcreme-Soße von Luciana

3 Minuten
- Aktuelles
Diabetes-Anker-Podcast: Was erwartet die Teilnehmenden am 20. Juli in Karlsruhe bei „50 Jahre DBW“, Frau Klein?
Über uns
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Anzeige
Recor Medical
Das Verfahren der renalen Denervierung kann helfen, den Blutdruck effektiv zu senken.


