- Eltern und Kind
Automatische Insulindosierung: wie unterscheiden sich die Systeme?
4 Minuten

Mittlerweile sind für Kinder und Jugendliche drei AID-Systeme auf dem deutschen Markt verfügbar. “PID”, “MPC” oder “Fuzzy Logic”? Das sind die Abkürzungen der unterschiedlichen Algorithmen die die Glukosewerte voraussagen und >120-mal am Tag die individuelle Insulinzufuhr berechnen. Wie unterscheiden sich die Systeme?
Alle AID-Systeme haben gemeinsam, dass sie aus drei Komponenten bestehen: einer Insulinpumpe, einem Glukosesensor und einem Rechenalgorithmus. Die Insulinpumpe wird mit dem System zur kontinuierlichen Glukosemessung zusammengeschaltet, während der Rechenalgorithmus die Steuerung der nahrungsunabhängigen basalen Insulinabgabe übernimmt. Der Rechenalgorithmus beruht dabei auf einem Vorgang, mit dem ein Problem mathematisch gelöst wird.
Unterschiedliche Rechenmodelle
Die in AID-Systemen verwendeten Algorithmen basieren auf komplexen Rechenvorgängen, die nicht extra für die AID-Therapie bei Menschen mit Typ-1-Diabetes entwickelt wurden, sondern aus der Regelungstechnik der Industrie stammen:
- Ein Messwert wird erhoben (Glukosewert).
- Ein Programm errechnet aus dem aktuellen Wert und dem Zielwert
die Differenz sowie die notwendige Änderung der abzugebenden Stellgröße (Insulin). - Das Insulin wird abgegeben und hat seine Wirkung im Körper.
- Der Kreislauf beginnt von vorn.
Für die automatischen Insulindosierungssysteme bedeutet dies, dass die Insulinzufuhr auf Basis der aktuellen Sensorglukosewerte und dem vorhergesagten Glukoseverlauf alle 5-12 Minuten verändert wird: das sind >120-288 Insulindosierungsveränderungen am Tag! So viele Anpassungen kann kein Mensch leisten- das schafft nur ein automatisiertes System! In den aktuell verfügbaren AID-Systemen kommen drei Arten von Rechenmodellen zum Einsatz:
PID (“proportional integral derivative”)
Im Wesentlichen handelt es sich um ein System, welches vergleichbar mit der Steuerung eines Schiffes ist: Ein Ziel liegt vor Augen – die Einflüsse von Wind und Wellen müssen ständig korrigiert werden, damit das Schiff an sein Ziel gelangt. Es betrachtet dabei aktuelle, vergangene und zukünftige Fehler. So funktioniert z.B. auch der Temperaturregler in der Heizungstechnik, der die Temperatur konstant auf einen definierten Zielwert regelt. Damit der Algorithmus arbeiten kann, benötigt er nur wenige Informationen (z.B. Insulinwirkdauer, Insulin: Kohlenhydratverhältnis).
MPC (“model predictive control”)
Hierbei wird ein Referenzmodell zugrunde gelegt, welches versucht, sich schrittweise in wiederholten Rechenvorgängen der exakten Lösung anzunähern. Dieses Modell ist vergleichbar mit den Abstandregel-Tempomaten im Auto. Die Qualität des Modells hängt entscheidend von der Qualität der voreingestellten Variablen ab (z.B. Insulin: Kohlenhydratverhältnis, Basalrate, Korrekturfaktoren, aktuelles Gewicht).
“Fuzzy logic”
Hierbei handelt es sich um ein Modell der mathematischen Unschärfe, das mit Hilfe sogenannter “Wenn-dann”-Regeln die Anpassungen vornimmt. Dieses System kann mit Unschärfen in der Entscheidung umgehen, benötigt aber Angaben über viele mögliche Szenarien, da es nur in bekannten Szenarien arbeiten kann. Prinzipien der “fuzzy logic” werden z.B. in der elektronischen Steuerung von Waschmaschinen oder bei intelligenten Ampelsteuerungssystemen eingesetzt. Zusätzliche Rechenregeln sorgen dafür, dass die zeitliche Verzögerung bei der kontinuierlichen Glukosemessung im Zellzwischenraum und auch die Insulinaufnahme aus dem subkutanen Fettgewebe bei den automatischen Insulinanpassungen berücksichtigt werden.
Wie die AID-Systeme Glukosewerte vorhersehen und die individuelle Insulinzufuhr berechnen, beruht also auf vielen mathematischen Rechenschritten, die nicht immer im Einzelnen nachvollzogen werden können und auch nicht nachvollzogen werden müssen, um ein System erfolgreich anzuwenden.
Neben der Art des Rechenalgorithmus unterscheiden sich die Systeme insbesondere hinsichtlich des Zulassungsalters, der erforderlichen Insulinmenge, die der Algorithmus benötigt, um sicher zu arbeiten, der kompatiblen Sensoren und der Plattform des Algorithmus. Eine kurze Übersicht wichtiger Unterschiede der in Deutschland für Kinder und Jugendliche verfügbaren und zugelassenen AID-Systeme zeigt Tabelle 1.
Doch welches ist nun der “beste” Algorithmus für mein Kind? Glücklicherweise zeigen die Studienergebnisse zu den verfügbaren AID-System für alle Rechenalgorithmen immer wieder die gleichen Muster:
- Mehr Zeit im Zielbereich → Verbesserung des HbA1c-Wertes
- Weniger Unterzuckerungen
- Verminderung von Glukoseschwankungen
- Besserer Effekt in der Nacht
- Bessere Glukosewerte, wenn
Mahlzeitenboli VOR der Mahlzeit
abgegeben werden - Sichere Systeme
Diese Ergebnisse decken sich mit den Erfahrungen aus der Praxis. Die Teilautomatisierung der Systeme nimmt vielen Eltern wie auch Kindern und Jugendlichen das Gefühl, den (unerklärlichen) Schwankungen der Glukosewerte nicht mehr hilflos ausgeliefert zu sein. Das alltägliche Diabetesmanagment ist einfacher geworden. Übereinstimmend hören wir von Eltern und Kindern in den Sprechstunden: “Wir können alle endlich wieder gut schlafen” oder “Die Werte beim Aufstehen sind fast immer super” oder auch “Es gibt nicht mehr soviel Ärger wegen des Diabetes zu Hause”. Um das für Ihr Kind geeignete AID-System auszusuchen, sprechen Sie am besten mit Ihrem Diabetesteam.
Erfolg nur durch Schulung
Grundvoraussetzung für die erfolgreiche Anwendung eines AID-Systems ist eine systemspezifische Schulung. Neben dem technischem “Know-how” wie etwa dem sicheren Anlegen der Insulinpumpe und des Glukosesensors, sollten die Unterschiede zwischen den Funktionen im manuellen Modus und im automatischen Modus geschult werden. Hier sind insbesondere folgende Fragen wichtig: welche Parameter sind noch justierbar? Wie werden die Daten ausgelesen und interpretiert, wann sollten Veränderungen der Einstellungen vorgenommen werden?
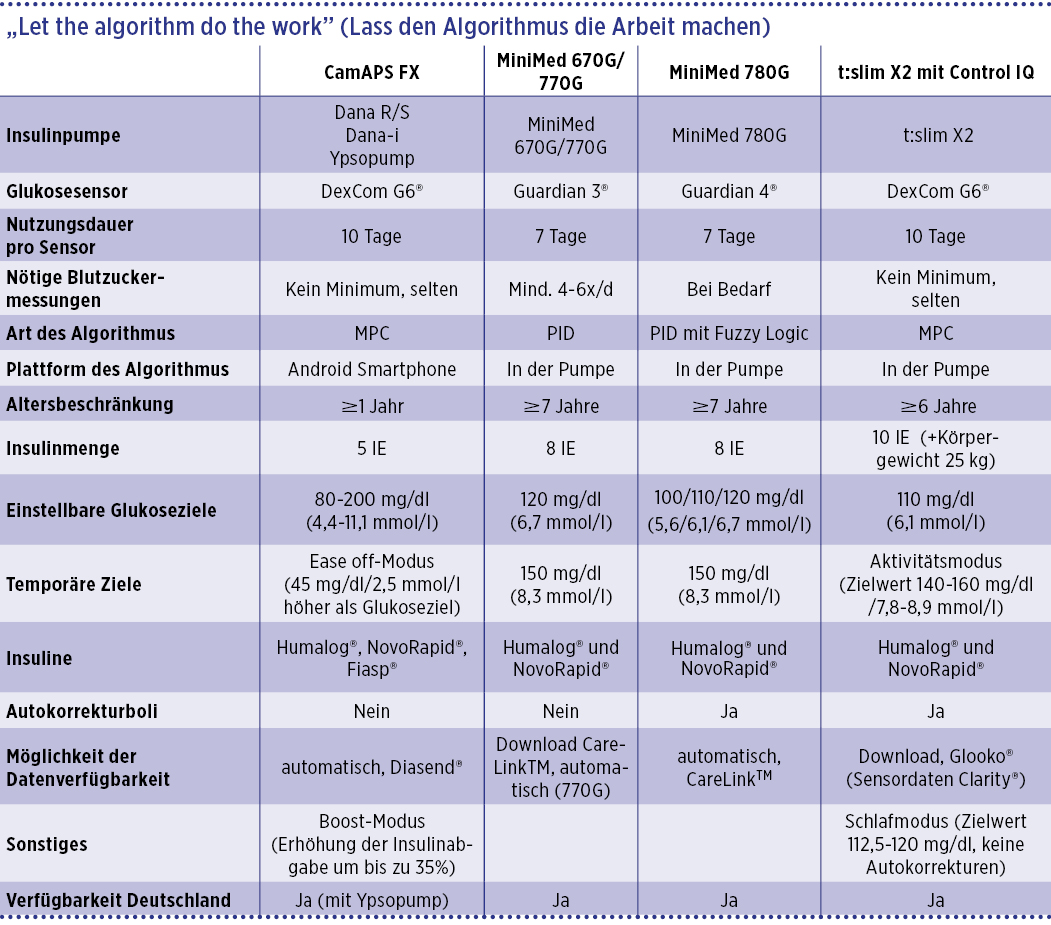 Tabelle 1: Übersicht der in Deutschland für Kinder und Jugendlichen verfügbaren AID-Systeme (Stand Oktober 2022)
Tabelle 1: Übersicht der in Deutschland für Kinder und Jugendlichen verfügbaren AID-Systeme (Stand Oktober 2022)
Ausblick
Alle aktuell in Deutschland verfügbaren AID-Systeme sind Schlauchpumpen. Der schlauchlose Omnipod 5 ist in den USA bereits seit Anfang des Jahres als AID-System in Kombination mit dem Dexcom G6 Glukosesensor verfügbar. Wann das System auch in Deutschland zugelassen und über die gesetzlichen Krankenkasse verfügbar sein wird, ist noch nicht bekannt.
“Let the algorithm do the work”
Bisher haben die Eltern die Insulintherapie ihrer Kinder gesteuert. Die Berechnungen des Algorithmus nicht immer im Detail nachvollziehen zu können, kann deshalb anfangs herausfordernd sein. Unsere Empfehlung: dem System, den Kindern und Jugendlichen und sich selbst Zeit geben. Erfahrungsgemäß dauert es einige Wochen, bis alle Beteiligten mit dem System “warm geworden” sind. Am besten klappt’s mit dem Leitspruch: “Let the algorithm do the work” (Lass den Algorithmus die Arbeit machen).|
Autorin:
|
|
Erschienen in: Diabetes-Eltern-Journal, 2022; 13 (4) Seite 8-10
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Ähnliche Beiträge
- Aktuelles
Vorstoß bei der Zuckersteuer: Frische Brise aus dem Norden

3 Minuten
- Behandlung
Zu viel Fruktose belastet die Nieren: Fachgesellschaft warnt zum Welt-Nierentag vor hohem Konsum

3 Minuten
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Über uns
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Community-Frage
Mit wem redest du
über deinen Diabetes?
Die Antworten werden anonymisiert gesammelt und sind nicht mit dir oder deinem Profil verbunden. Achte darauf, dass deine Antwort auch keine Personenbezogenen Daten enthält.
Werde Teil unserer Community
Community-Feed
-
moira postete ein Update vor 1 Woche, 3 Tagen
Ich hatte am letzten Wochenende viel Spaß mit Bluetooth: meine Pumpe und mein Handy wollten sich 1Stunde lang nicht koppeln – bis mein Mann auf die Idee kam es könnte an den 3 Bluetooth Controllern liegen mit denen gerade im selben Raum gespielt wurde. Mit genug Abstand klappte alles wieder hervorragend. 🙄
-
bloodychaos postete ein Update vor 2 Wochen, 3 Tagen
Hat noch jemand Probleme mit dem Dexcom G7? Nachdem ich letztes Jahr im Sommer über drei Monate massive Probleme mit dem G7 hatte bin ich zum G6 zurückgewechselt. Jetzt zum Jahreswechsel bzw. jetzt Ende Februar wollte ich dem G7 mal wieder eine Change geben. Ich war davon ausgegangen, dass die Produktionsprobleme inzwischen behoben sind. Aber spätestens am dritten Tag habe ich massive Abweichungen von 50 – 70 mg/dL. Setzstellenunabhängig. Meine aktuellen G7 wurden im Dezember 2025 produziert. Also sollten die bekannten Probleme längst behoben worden sein. Zuerst lief es die ersten Monate von 2025 mit dem G7 super, aber im Frühjahr 2025 fingen dann die Probleme an und seitdem läuft der G7 nicht mehr bei mir, obwohl alle sagen, dass die Probleme längst behoben seien und der Sensor so toll funktioniert. Ich habe echt Angst. Mir schlägt das sehr auf die Psyche. Zumal ich die TSlim nutze, die nur mit Dexcom kompatibel ist und selbst wenn ich zur Ypsopump wechsel ist da der Druck, dass es mit dem Libre3 funktionieren MUSS. Ich verstehe nicht, warum der G7 bei allen so super läuft, nur ich bin die Komische, bei der er nicht funktioniert.
-
ole-t1 antwortete vor 2 Wochen, 1 Tag
Kleine Ergänzung zum MeetUp von gestern.
Wenn ein “klassischer” Pumpenbetrieb ohne AID/Loop eine Option ist, dann tut sich eine breite Auswahl an CGM auf, die momentan auf dem deutschen Markt verfügbar sind:
Freestyle Libre 3 bzw. 3+
Dexcom G7
Dexcom G6 (noch)
Medtronic Guardian 4 (nur mit Medtronic-Pumpe)
Medtronic Simplera (nur mit Medtronic-Pumpe oder -Smartpen)
Eversense (implantiert für 1/2 Jahr, wird oft bei Pflasterallergien genutzt)
Accu-Chek Smartguide CGM
Medtrum Touchcare Nano CGMIch würde schätzen, dass die Reihenfolge ungefähr den Verbreitungsgrad widerspiegelt. Von Medtrum würde ich mir z.B. keinen grandiosen Kundenservice erhoffen. Aber wer weiß…?
Mag sein, dass ich etwas vergessen habe, aber die wichtigesten müssten dabei sein.
-
-
thomas55 postete ein Update vor 3 Wochen
Hallo,
ich habe zur Zeit die Medtronic Minimed 670G mit Libre als Sensor. Ich überlege, auf die 780G als AID mit dem Simplera umzusteigen. Hat jemand Erfahrung mit diesem Sensor? Wie sieht es mit der Verfügbarkeit aus? In der Vergangenheit wurden Neukunden der 780G nicht mit dem Simplera beliefert sondern nur Kunden, die die 780G schon länger nutzen. Das hat sich nach Aussagen von Medtronic-Mitarbeitern beim T1day heute genau umgekehrt. Mein Doc hat das vestätigt. Für mich als neuer Bezieher der 780G gut, für die Bestandskunden schlecht.
Danke vorab und bleibt gesund (von unserem Typ 1 lassen wir uns das Leben dank Technik nicht vermiesen!)
Thomas55










