- Behandlung
Bei Typ-2-Diabetes: Glukose-Werte messen in Blut oder Gewebe
5 Minuten

Die Glukose-Werte kann man im Blut und im Gewebe messen. Welche Methode bei Typ-2-Diabetes wann sinnvoll ist und welche zusätzlichen Informationen die Gewebezucker-Messung bietet, erfahren Sie in diesem Artikel.
Immer mehr Menschen mit Typ-1-Diabetes nutzen Systeme zur kontinuierlichen Glukose-Messung (CGM) im Gewebe. Aber auch Typ-2-Diabetiker nutzen mittlerweile häufig eine Form der kontinuierlichen Glukose-Messung, die immer mehr an Bedeutung gewinnt: ein Flash-Glukose-Messsystem.
Nach aktuellen Zahlen nutzt etwa jeder sechste Typ-2-Diabetiker diese Methode der Glukose-Messung. Diese neue Technik wird heute von vielen immer mehr als Chance gesehen. Aber ist diese Mess-Methode auch bei Menschen mit Typ-2-Diabetes sinnvoll? Verhilft sie zu einer besseren Diabetes-Einstellung, zu mehr Lebensqualität?
Das Fallbeispiel
Maria M., 51 Jahre alt, hat Typ-2-Diabetes seit 8 Jahren und führt seit 2 Jahren eine intensivierte Insulin-Therapie (ICT) durch. Gerade hat sie eine Stelle als Altenpflege-Helferin begonnen und freut sich darauf. Ihre Hauptaufgabe ist es, in der ambulanten Kurz- und Langzeit-Pflege einer Sozialstation auch zu Menschen nach Hause zu fahren und diese zu versorgen.
Sie hatte etwas Angst, da ihre Blutzucker-Werte in der letzten Zeit nicht immer stabil waren. Häufiges Autofahren verunsichert sie etwas – deshalb hat ihr Diabetologe ihr nach Rücksprache mit ihrer Krankenkasse einen Sensor verschrieben, mit dem sie regelmäßig vor und nach einer Autofahrt sowie vor und bei ihrer Tätigkeit bei den älteren Menschen ihren Gewebezucker messen kann.
Nach einigen Monaten zeigte sich schon, dass ihre Werte viel gleichmäßiger waren. Sich anbahnende Unterzuckerungen erkannte sie so und konnte sofort mit Traubenzucker oder Apfelsaft gegensteuern. Sie ist sehr zufrieden, dass sie diese neue Mess-Möglichkeit erhalten hat. So fühlt sie sich ihrer neuen Stelle gewachsen.
Blutzucker-Messung auch bei Typ-2-Diabetes wichtig
Verschiedene Studien zeigen, dass bei Typ-2-Diabetes der HbA1c-Wert, also der Langzeit-Zuckerwert, nicht zu hoch, aber auch nicht zu tief sein sollte. Um das zu erreichen, sind Blutzucker-Messungen auch bei Menschen mit Typ-2-Diabetes sinnvoll bzw. notwendig.
Da immer mehr Typ-2-Diabetiker ihr Leben aktiv gestalten und viel unterwegs sind, Sport treiben, Fahrrad fahren, gilt auch für sie: Wenn sie Medikamente einsetzen, mit denen potenziell eine Unterzuckerung auftreten kann, müssen auch sie häufiger den Blutzucker messen. Typ-2-Diabetiker, die mit Medikamenten behandelt werden, die keine Unterzuckerung verursachen können, brauchen dagegen nur gelegentlich ein Blutzucker-Tagesprofil, z. B. einmal pro Woche.
Besondere Situationen unter Kontrolle
Im Fall einer Krankheit oder bei extremer Bewegung, bei Fieber, nach Operationen oder im Urlaub, also in besonderen Lebens-Situationen, ist es ebenfalls sinnvoll, den Blutzucker selbst zu messen, um ggf. selbst auf die Werte zu reagieren oder Rücksprache mit dem Hausarzt halten zu können. Sowohl bei Menschen mit Typ-1- als auch bei Menschen mit Typ-2-Diabetes dient die Messung in diesen besonderen Situationen insbesondere der Sicherheit der Betroffenen.
Entgleisungen verhindern durch Messen
Da Typ-2-Diabetiker häufig noch sehr lange selbst Insulin produzieren, ist das Steuern des Glukose-Verlaufs einfacher und es kommt seltener zu Unterzuckerungen. Wenn doch welche auftreten, entstehen sie meist nicht so schnell und nicht so akut wie bei Typ-1-Diabetikern. Tritt jedoch eine Entgleisung der Glukose-Werte nach oben (Hyperglykämie) auf, z. B. im Rahmen einer fieberhaften Erkrankung, und die Blutzucker-Messungen werden nicht regelmäßig durchgeführt, kann dies lebensgefährlich verlaufen durch ein hyperosmolares Koma, bei dem es zu massiven Elektrolyt-Störungen, z. B. beim Kalium, kommt.
Es sollten deshalb auch Typ-2-Diabetikern Blutzucker-Teststreifen zur Verfügung gestellt werden, deren Zahl sich nach der Therapieform und Lebens-Notwendigkeiten richtet. Dies gilt selbstverständlich auf jeden Fall für Menschen mit Typ-2-Diabetes und einer intensivierten Insulin-Therapie, die wie Menschen mit Typ-1-Diabetes mehrfach täglich den Blutzucker messen sollen.
Sinnvolle Blutzucker-Messungen bei Menschen mit Typ-2-Diabetes (Beispiele)
- im Schichtdienst mit zum Teil wechselnder körperlicher und geistiger Beanspruchung
- während der Schwangerschaft
- Freizeit-Aktivitäten der heute häufig auch älteren Typ-2-Diabetiker mit einem erhöhten Risiko für Unterzuckerungen
- Ereignis-gesteuerte Messungen: z. B. 2 Stunden nach dem Essen eines bestimmten Nahrungsmittels oder vor und 1 bis 2 Stunden nach einer bestimmten körperlichen Aktivität oder am nächsten Morgen nach Alkohol, um Erfahrungen über die WIrkung auf den Blutzucker zu sammeln
- vor, während und nach einer längeren Autofahrt
- bei Krankheit z. B. mit Fieber
- Kortison-Therapie (z. B. bei Asthma- oder Rheuma-Schub)
Blutzucker vs. Gewebezucker
Systeme zum kontinuierlichen Glukose-Monitoring (CGM) messen nicht den Blutzucker, sondern den Gewebezucker. Der Sensor des CGM-Systems liegt im Unterhautfettgewebe, genauer gesagt im Interstitium, der Zwischenzell-Flüssigkeit. Dort misst er die Glukose-Konzentration und sendet die Werte direkt an einen Empfänger.
Untersuchungen in den letzten Jahrzehnten haben gezeigt, dass Blutzucker und Gewebezucker im Prinzip in der Höhe und von ihrem Verlauf her gut übereinstimmen – solange die Glukose-Werte relativ stabil sind. Wenn der Blutzucker allerdings rasch abfällt oder rasch ansteigt, dauert es eine gewisse Zeit, bis der Gewebezucker entsprechend reagiert.
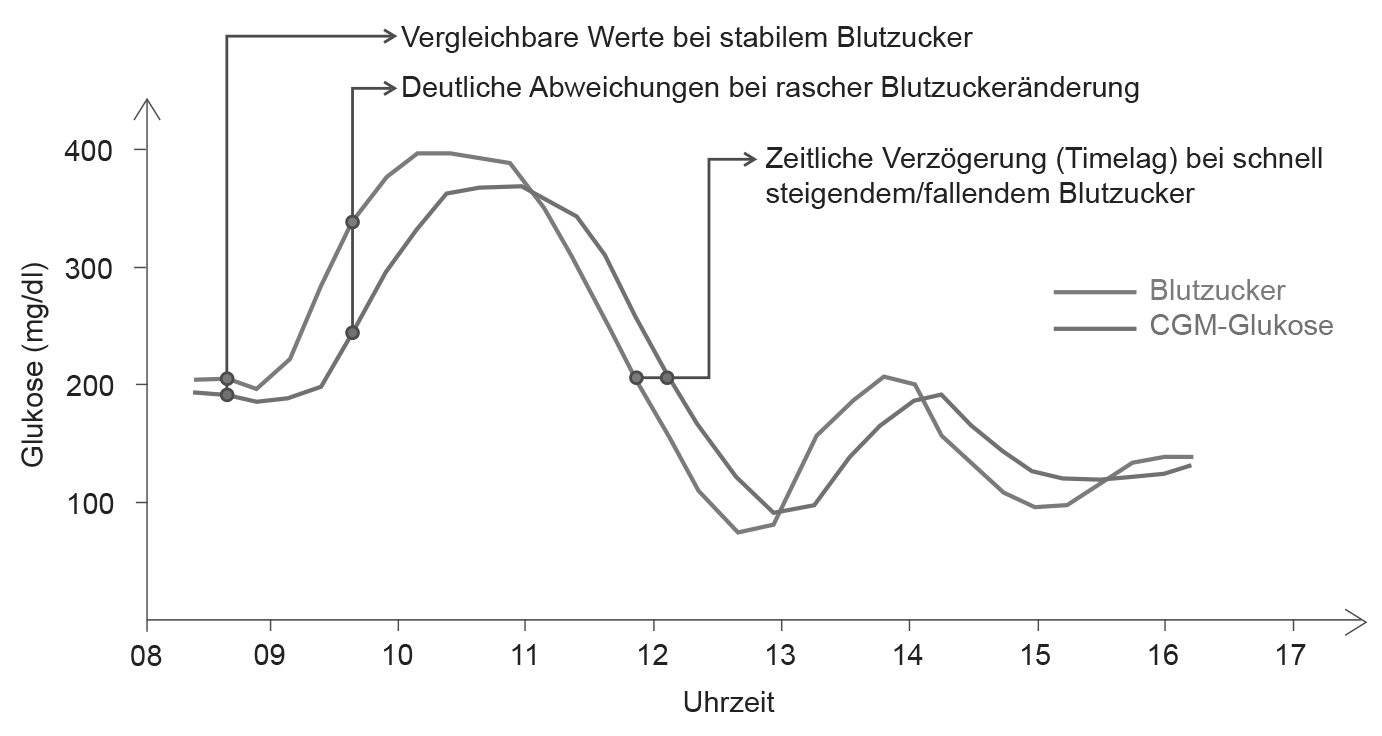
Ein CGM-System bildet also nicht eins-zu-eins den aktuellen Blutzucker-Wert ab, sondern den aktuellen Gewebezucker-Wert. Dass der Gewebezucker sich später ändert als der Blutzucker, hängt damit zusammen, dass Glukose aus der Nahrung über den Darm zuerst im Blut ankommt und von dort ins Gewebe Richtung Zellen, wo die Energie benötigt wird, weiterfließt.
Typischerweise kommt es unmittelbar nach einer Mahlzeit oder beim Sport zu schnellen Anstiegen oder Abfällen der Glukose-Werte, sodass hier die Zeitverzögerung, auch als Timelag bezeichnet, zu bemerken ist (siehe Abbildung). Die Zeitverzögerung beträgt etwa 5 bis 25 Minuten – je nach Ausgangslage.
Trends und Alarme mit CGM-Systemen möglich
Durch das Messen mit CGM-Systemen stehen sehr viel mehr Glukose-Werte zur Verfügung als beim Messen des Blutzuckers, denn die Werte werden alle paar Minuten gemessen. So lässt sich auch der Trend nach oben oder unten relativ genau vorhersagen – was durch Trendpfeile angezeigt wird – und man kann entsprechende Gegenmaßnahmen ergreifen, z.B. einer Unterzuckerung rechtzeitig vorbeugen. Alarme können vor bzw. bei Unter- und Überzuckerungen (Hypo- und Hyperglykämien) warnen. Die Alarm-Grenzen nach unten und oben kann man weitgehend individuell festlegen.
Am meisten genutzt: FreeStyle Libre
Das aktuell auch von Typ-2-Diabetikern meistverwendete System zur Gewebezucker-Messung ist das FreeStyle Libre 2 bzw. 3 des Herstellers Abbott. Der kleine Sensor mit Transmitter, der in der Regel mit einem Applikator (Stechhilfe) an der Rückseite des Oberarms gesetzt wird, speichert die gemessenen Werte automatisch.
Um die Werte abrufen zu können, muss der Sensor des FreeStyle Libre 2 mit dem Lesegerät oder dem Smartphone mit installierter App gescannt werden, beim FreeStyle Libre 3 werden die Werte automatisch angezeigt, ein Scannen ist nicht erforderlich. Das Scannen funktioniert auch durch „normale“ Kleidung hindurch. Das System misst sehr genau, bereits ab dem ersten Tag der Anwendung, was durch Studien belegt wurde. Der Sensor kann bis zu 14 Tage im Unterhautfettgewebe liegen.
Glukose-Verlauf und Risiko-Situationen besser erkennbar
Wie aktuelle Studien belegen, kann durch CGM-Systeme der Glukose-Verlauf besser dargestellt werden als mit der punktuellen Blutzucker-Messung. Risiko-Situationen, wie Hypoglykämien in der Nacht, nach Sport oder auch bei Autofahrten, lassen sich so erkennen – was positiv bei der Diabetes-Einstellung unterstützen kann.
Hinzu kommt, dass die Glukose-Daten in eine Software auslesbar sind, sodass man ein vollständiges Glukose-Profil über mehrere Wochen erhält. Dieses kann man allein oder zusammen mit seinem behandelnden Arzt auswerten und für Therapie-Entscheidungen nutzen. Gelegentliche Blutzucker-Kontrollen können trotzdem in bestimmten Situationen – z. B. wenn der Wert nicht zum Körpergefühl passt – notwendig und sinnvoll sein. Aber der Einsatz eines CGM-Systems kann malträtierte Fingerkuppen schonen.
Zusammenfassung
Auch bei Menschen mit Typ-2-Diabetes kann es sinnvoll sein, nicht den Blutzucker, sondern den Gewebezucker zu messen. Besonders sehr aktive Typ-2-Diabetiker mit ICT können so schwere Unterzuckerungen uind Blutzucker-Entgleisungen nach oben verhindern.
Wer keine Medikamente mit Unterzuckerungs-Gefahr einsetzt, ist meistens mit einer gelegentlichen Blutzucker-Messung und einer regelmäßigen Kontrolle des HbA1c-Werts genauso gut versorgt, wenn durch Dokumentation der Blutzucker-Werte und Anpassung der Medikamente nach Rücksprache mit dem Diabetes-Team die Therapie korrigiert wird.
von Dr. med. Gerhard-W. Schmeisl
Erschienen in: Diabetes-Journal, 2022; 71 (5) Seite 32-35
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Ähnliche Beiträge
- Behandlung
Gefährliches Risiko: Blutzucker entgleist bei sehr hohen Werten

5 Minuten
- Begleit-Erkrankungen
Lymphödem und Lipödem: Warum Beine anschwellen können

6 Minuten
Keine Kommentare
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Über uns
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Community-Frage
Mit wem redest du
über deinen Diabetes?
Die Antworten werden anonymisiert gesammelt und sind nicht mit dir oder deinem Profil verbunden. Achte darauf, dass deine Antwort auch keine Personenbezogenen Daten enthält.
Werde Teil unserer Community
Community-Feed
-
moira postete ein Update vor 3 Stunden, 56 Minuten
Ich hatte am letzten Wochenende viel Spaß mit Bluetooth: meine Pumpe und mein Handy wollten sich 1Stunde lang nicht koppeln – bis mein Mann auf die Idee kam es könnte an den 3 Bluetooth Controllern liegen mit denen gerade im selben Raum gespielt wurde. Mit genug Abstand klappte alles wieder hervorragend. 🙄
-
bloodychaos postete ein Update vor 1 Woche
Hat noch jemand Probleme mit dem Dexcom G7? Nachdem ich letztes Jahr im Sommer über drei Monate massive Probleme mit dem G7 hatte bin ich zum G6 zurückgewechselt. Jetzt zum Jahreswechsel bzw. jetzt Ende Februar wollte ich dem G7 mal wieder eine Change geben. Ich war davon ausgegangen, dass die Produktionsprobleme inzwischen behoben sind. Aber spätestens am dritten Tag habe ich massive Abweichungen von 50 – 70 mg/dL. Setzstellenunabhängig. Meine aktuellen G7 wurden im Dezember 2025 produziert. Also sollten die bekannten Probleme längst behoben worden sein. Zuerst lief es die ersten Monate von 2025 mit dem G7 super, aber im Frühjahr 2025 fingen dann die Probleme an und seitdem läuft der G7 nicht mehr bei mir, obwohl alle sagen, dass die Probleme längst behoben seien und der Sensor so toll funktioniert. Ich habe echt Angst. Mir schlägt das sehr auf die Psyche. Zumal ich die TSlim nutze, die nur mit Dexcom kompatibel ist und selbst wenn ich zur Ypsopump wechsel ist da der Druck, dass es mit dem Libre3 funktionieren MUSS. Ich verstehe nicht, warum der G7 bei allen so super läuft, nur ich bin die Komische, bei der er nicht funktioniert.
-
ole-t1 antwortete vor 5 Tagen, 2 Stunden
Kleine Ergänzung zum MeetUp von gestern.
Wenn ein “klassischer” Pumpenbetrieb ohne AID/Loop eine Option ist, dann tut sich eine breite Auswahl an CGM auf, die momentan auf dem deutschen Markt verfügbar sind:
Freestyle Libre 3 bzw. 3+
Dexcom G7
Dexcom G6 (noch)
Medtronic Guardian 4 (nur mit Medtronic-Pumpe)
Medtronic Simplera (nur mit Medtronic-Pumpe oder -Smartpen)
Eversense (implantiert für 1/2 Jahr, wird oft bei Pflasterallergien genutzt)
Accu-Chek Smartguide CGM
Medtrum Touchcare Nano CGMIch würde schätzen, dass die Reihenfolge ungefähr den Verbreitungsgrad widerspiegelt. Von Medtrum würde ich mir z.B. keinen grandiosen Kundenservice erhoffen. Aber wer weiß…?
Mag sein, dass ich etwas vergessen habe, aber die wichtigesten müssten dabei sein.
-
-
thomas55 postete ein Update vor 1 Woche, 4 Tagen
Hallo,
ich habe zur Zeit die Medtronic Minimed 670G mit Libre als Sensor. Ich überlege, auf die 780G als AID mit dem Simplera umzusteigen. Hat jemand Erfahrung mit diesem Sensor? Wie sieht es mit der Verfügbarkeit aus? In der Vergangenheit wurden Neukunden der 780G nicht mit dem Simplera beliefert sondern nur Kunden, die die 780G schon länger nutzen. Das hat sich nach Aussagen von Medtronic-Mitarbeitern beim T1day heute genau umgekehrt. Mein Doc hat das vestätigt. Für mich als neuer Bezieher der 780G gut, für die Bestandskunden schlecht.
Danke vorab und bleibt gesund (von unserem Typ 1 lassen wir uns das Leben dank Technik nicht vermiesen!)
Thomas55









