- Behandlung
Die Haut – Spiegel des Inneren
5 Minuten
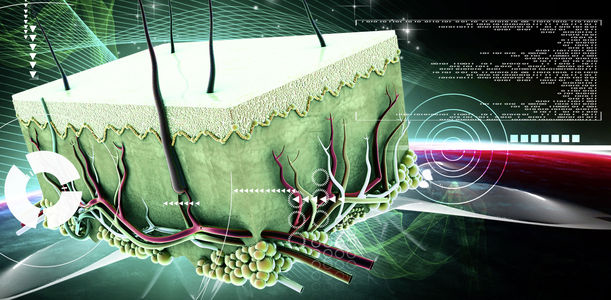
Die Haut kann als Spiegel unseres Inneren und als Grenze zu diesem betrachtet werden. Sie ist dadurch ein besonderes Organ, das stets Aufmerksamkeit verlangt und verdient – gerade, wenn man Diabetes hat.
Frau M. erfuhr beim Hautarzt, dass es sich um eine “harmlose” Necrobiosis lipoidica handelt, eine Therapie sei nicht erforderlich – möglich wäre aber eine Therapie mit Kortisonspritzen oder mit Laser. Zu beidem hatte Frau M. keine Lust; regelmäßig werden diese Veränderungen nun vom Hautarzt beobachtet – bisher verändern sie sich kaum.
Die Haut des Menschen bedeckt eine Fläche von 1,5 bis 2 m² und hat ein Gewicht von 3,5 bis 10 kg! Beim Erwachsenen ist die Haut das größte Organ des menschlichen Körpers. An allen Körperöffnungen (Mund, After, Augenhöhlen etc.) geht die Haut als äußere Oberfläche in die Schleimhaut als innere Oberfläche über.
Die Haut hat wichtige Aufgaben:
- Schutz vor unkontrolliertem Verlust körpereigener Substanzen und vor schädlichen Einflüssen von außen (wie Kälte, Hitze, Verletzungen),
- Aufnahme von Sinneseindrücken von der Außenwelt (wie Schmerz, Temperatur, was gefährlich ist für Diabetiker mit Neuropathie, wenn diese Eindrücke nicht mehr aufgenommen werden können),
- Speicher- und Stoffwechselfunktionen (z. B. Vitamin-D-Bildung, Fettspeicherung),
- Immunabwehr (die Haut enthält Abwehrzellen, die Bakterien, Viren und andere Erreger bekämpfen können),
- Regulation von Wasserhaushalt und Körpertemperatur (z. B. durch Schweißbildung),
- Kommunikation zwischen Menschen (z. B. jemand errötet vor Scham oder Erregung oder er wird “blass vor Neid” oder Schreck).
So ist die Haut aufgebaut
Die Haut besteht aus drei Schichten:
- Oberhaut (Epidermis, äußerste Schicht),
- Lederhaut (Dermis),
- Unterhaut (Subkutis).
Alle drei Hautschichten bilden funktional eine Einheit – anatomisch bilden Ober- und Lederhaut die Haut (Kutis). Besonders im Zusammenhang mit der vermehrten Hornhautbildung beim diabetischen Fuß zu nennen sind die äußersten Hauptzellen der Oberhaut (Keratinozyten), die sich in Hornzellen umwandeln können und den Hornstoff Keratin bilden.
Die klinisch bösartigste Hautkrebsform – das maligne Melanom – entwickelt sich dagegen in der Basal- und Stachelzellschicht (den beiden untersten Schichten der Epidermis) sowie in den Haarfollikeln. Das in der Epidermis produzierte Pigment Melanin schützt die Haut vor schädlichem UV-Licht.
Die Hautfarbe eines Menschen …
… wird bestimmt durch die Menge an Melanin in den Melanozyten der Oberhaut. Nicht die Anzahl der Melanozyten, sondern deren Gehalt an Melanin macht den Unterschied zwischen z. B. Europäern und Afrikanern – Säuglinge sind oft blass, da sie weniger Pigment in der Haut haben. Altersflecken dagegen entstehen durch eine unregelmäßige Pigmentproduktion meist an Händen, Unterarmen und Unterschenkeln.
- Melanin (Pigment in der Oberhaut)
- Karotin (Pigment in Lederhaut- und Unterhaut)
- Blutkapillaren der Lederhaut (z. B. bei guter Durchblutung fällt eine rosige Farbe auf)
- Ablagerung weiterer Pigmente (Bilirubin bei Lebererkrankungen, Tätowierungen)
Diabetes und Hauterkrankungen
Im Zusammenhang mit dem Diabetes gibt es einige typische Erkrankungen bzw. auch Hautveränderungen, die durch eine Optimierung der Blutzuckereinstellung teils positiv beeinflusst oder sogar zurückgebildet werden können. Deshalb ist ihre Zuordnung zu einer Diabetes-Erkrankung sinnvoll, manchmal sogar wegweisend.
Schätzungsweise 30 bis 70 Prozent aller Diabetiker entwickeln im Laufe ihres Lebens Hautveränderungen. Ursächlich werden verschiedene Mechanismen diskutiert, z. B.:
- Gesteigerter oxidativer Stress (durch den hohen Zucker und durch die Produktion von “AGEs”, also Zucker-Eiweiß-Verbindungen, kommt es zu entwicklungsfördernden Reaktionen).
- An der Haut kommt es zu einem Elastizitätsverlust der Blutgefäße, darüber hinaus zu Schäden der Nerven (sensomotorische Neuropathie, verminderte Schweißbildung der Haut, autonome Neuropathie etc.).
Häufig betrifft es die Haut in vier verschiedenen Formen:
- allgemeine Veränderungen der Haut infolge des Diabetes mellitus,
- gehäufte Hautinfektionen,
- typische Hautveränderungen im Zusammenhang mit dem Diabetes,
- Hautveränderungen durch die Diabetes-Therapie.
Im Rahmen des Diabetes kann es zu Schäden der kleinen und großen Blutgefäße kommen (Mikro- und Makroangiopathie), der Nerven (Neuropathie) und auch des Bindegewebes.
Zeichen diabetischer Makroangiopathie sind:
- Hauttrockenheit,
- Hautatrophie (Haut wird dünner), vor allem an den Vorfußballen und Fersen,
- Nagelstörungen,
- Haarverlust.
Oft besteht ein vermehrtes Schwitzen bei gleichzeitig verminderter Talgproduktion mit trockener Haut (besonders an den Füßen) – vermehrter Juckreiz ist oft die Folge. Manchmal besteht auch nur ein Juckreiz ohne erkennbare Hautveränderungen. Durch das Kratzen kommt es oft zweitrangig zu entzündlichen Hautveränderungen.
Kommen Neuropathie und Durchblutungsstörungen (Ischämie) zusammen vor, dann ist die Wundheilung z. B. beim diabetischen Fuß erschwert oder unmöglich. Intensive und tägliche Hautpflege sind dann noch mehr als sonst unbedingt erforderlich!
Mehr Hautinfektionen bei hohem Blutzuckerlangzeitwert
Hautinfektionen kommen bei Diabetikern häufiger vor – sie haben in der Haut selbst einen Glukosegehalt von 35 bis 65 Prozent der Blutkonzentration und sind damit prädestiniert für Infektionen. Je höher die Blutzuckerwerte regelmäßig sind (hoher HbA1c-Wert), umso häufiger sind Infektionen, besonders bei zusätzlicher Störung der Schweißsekretion und Nerven- und Durchblutungsstörungen mit reduzierter Immunantwort der Haut.
Pilzinfektionen können am ganzen Körper vorkommen
Infektionen mit Hefepilzen (Candida) kommen am ganzen Körper vor (z. B. in Hautfalten unter der Brust, Leisten, aber auch am Penis und an der Scheide). Pilzinfektionen sind häufiger bei Therapie mit SGLT-2-Hemmern. Neben den Hefepilzen kommen auch andere Pilzinfektionen an der Haut vor, besonders auch an den Zehennägeln (siehe diabetischer Fuß).
Bakterielle Hautinfektionen …
… sind Zeichen einer allgemeinen Schwächung der Immunabwehr. Insbesondere Staphylokokken und Streptokokken können die Haut oft in Form einer starken Rötung (Erysipel) betreffen, häufig an den Unterschenkeln, manchmal auch im Gesicht. Hautinfektionen bei Diabetikern sollten gezielt behandelt und die Haut gut gepflegt werden.
Spezifische Hautveränderungen bei Diabetes
Verschiedene Hautveränderungen sind typisch bei Menschen, die Diabetes haben, sie können bereits Jahre vor Auftreten eines Diabetes mellitus vorhanden sein:
Die diabetische Dermopathie ist sehr häufig, im höheren Alter sind bis zu 70 Prozent der Diabetiker betroffen. Meist findet man rote Flecken, manchmal mit Verdünnung der Haut, Knötchenbildung und Verfärbung an den Unterschenkeln. Zusätzlich kann die Behaarung verlorengehen. Manchmal kommt diese Erkrankung auch bei Nichtdiabetikern vor – eine spezielle Behandlung ist nicht erforderlich.
Das diabetische Sklerödem ist eine Bindegewebsveränderung mit nichteindrückbarer Haut und Hautverdickung.
Die Necrobiosis lipoidica tritt am Schienbein mit rötlich-braunen Flecken und scharf begrenzten Rändern auf – allerdings nur bei etwa 1 Prozent aller Diabetiker.
Etwa 30 Prozent der Betroffenen haben zeitweise offene Wunden – nach Abheilung sind diese Stellen ohne Haare und Talgdrüsen, so dass diese Hautareale besonders gefährdet sind. Eine Therapie mit Kortison ist manchmal erfolgreich.
Weitere Erkrankungen sind die Acanthosis nigricans und die Bullosis diabeticorum, bei der sich Blasen in der Haut bilden – besonders in den Achselhöhlen.
Eine Hauterkrankung, die relativ häufig im Zusammenhang mit Schilddrüsenerkrankungen und bestimmten Formen der Blutarmut (Anämie), Zöliakie (Glutenunverträglichkeit), aber auch beim Diabetes vorkommt, ist die Vitiligo. Die Vitiligo oder Weißfleckenkrankheit ist eine ungefährliche und schmerzlose, wegen der Hautverfärbung psychisch aber oft sehr belastende Erkrankung. Ihre Ursachen sind wohl vielfältig: Autoimmunphänomen, oxidativer Stress etc. Der Verlauf der Erkrankung ist nicht voraussehbar, es gibt aber durchaus erfolgversprechende Behandlungsmethoden.
- vermehrte Hornhautbildung
- verminderte Schweißbildung
- Juckreiz
- Hauttrockenheit
- Hautatrophie (dünnerwerdende Haut)
- Nagelstörungen
- Haarverlust
- Hautinfektionen (durch Pilze, Bakterien)
- diabetische Dermopathie
- diabetisches Sklerödem
- Necrobiosis lipoidica
- Acanthosis nigricans
- Bullosis diabeticorum
- Vitiligo
- Lipohypertrophien
Hautveränderungen aufgrund der Diabetestherapie
Allergische Hautreaktionen gibt es selten unter Medikamenten zur Diabetestherapie, den oralen Antidiabetika. Unter Insulintherapie kann es zu Hautveränderungen kommen, aber extrem selten – manchmal an der Einspritzstelle, früher unter zinkverzögerten Insulinen, heute gelegentlich durch Inkretin-Analoga verursacht (z. B. Bydureon, Byetta, Victoza), die ja auch gespritzt werden.
Häufiger und auch “kosmetisch beeindruckender” sind die Lipohypertrophien – sie findet man öfter rechts und links vom Bauchnabel oder am Oberschenkel – nach jahrelanger Injektion ohne Wechsel der Injektionsareale und nicht selten mit mehrfacher Verwendung einer Injektionskanüle.
Zusammenfassung
Hautveränderungen kommen bei Diabetikern und Nichtdiabetikern häufig vor. Manche treten im Zusammenhang mit einer schlechten Blutzuckereinstellung und den dadurch verursachten Diabetes-Folgeerkrankungen auf, manche im Zusammenhang mit der Therapie.
Einige Hautveränderungen (z. B. ein Erysipel) sollten stets konsequent und fachgerecht behandelt werden, andere Veränderungen haben nur kosmetischen Wert.Die Haut als Spiegel unseres Inneren und Grenze zum Inneren ist jedoch ein besonderes Organ, das stets Aufmerksamkeit verlangt und verdient.
von Dr. Gerhard-W. Schmeisl
Internist/Angiologe/Diabetologe, Chefarzt Deegenbergklinik sowie Chefarzt Diabetologie Klinik Saale (DRV-Bund)
Kontakt:
Deegenbergklinik, Burgstraße 21, 97688 Bad Kissingen, Tel.: 09 71/8 21-0
sowie Klinik Saale, Pfaffstraße 10, 97688 Bad Kissingen, Tel.: 09 71/8 5-01
Erschienen in: Diabetes-Journal, 2014; 63 (10) Seite 32-35
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Ähnliche Beiträge
- Behandlung
Diabetes-Anker-Podcast: Injektionstherapien bei Typ-2-Diabetes – wir räumen auf mit Sorgen und Mythen über Insulin und Co
- Behandlung
„Psychologische Insulinresistenz“: Keine Angst vor Insulin!
5 Minuten
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Über uns
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Community-Frage
Mit wem redest du
über deinen Diabetes?
Die Antworten werden anonymisiert gesammelt und sind nicht mit dir oder deinem Profil verbunden. Achte darauf, dass deine Antwort auch keine Personenbezogenen Daten enthält.
Werde Teil unserer Community
Community-Feed
-
renrew postete ein Update in der Gruppe In der Gruppe:Diabetes-Technik vor 4 Tagen, 22 Stunden
gibt es Tips oder Ratschläge dieser Pumpe betreffend?
-
renrew postete ein Update in der Gruppe In der Gruppe:Diabetes-Technik vor 4 Tagen, 22 Stunden
Hallo..bin neuer Ypso Pumpenträger..seid 3 Monaten dabei..
-
renrew postete ein Update vor 4 Tagen, 22 Stunden
Bin Neu hier..frischer Ypso Pumpenträger..möchte mich gerne austauschen mit anderen..wenn möglich
-
lena-schmidt antwortete vor 4 Tagen, 22 Stunden
Huhuuu, super, herzlich willkommen 🙂 Hast du auch unsere Gruppen Funktion gesehen? Welche Themen interessieren dich? Liebe Grüße Lena
-
moira antwortete vor 3 Tagen, 19 Stunden
Ich habe die ypsopump jetzt ein Jahr.
-











Das kommt sehr darauf an – in welchem Bereich?