4 Minuten
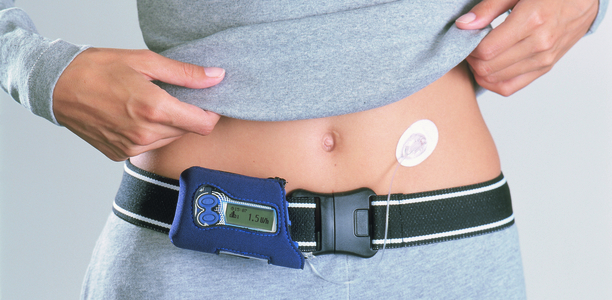
Mitte der 1970er Jahre war der Beginn der Insulinpumpentherapie; zunächst wurden nur Typ-1-Diabetiker mit einer kontinuierlichen Insulinzufuhr über einen Perfusor (Spritzenpumpe) in die Vene behandelt. Es folgte die Versorgung mit Insulin subkutan (unter die Haut) über batteriebetriebene Pumpen, in die eine kleine Spritze mit Insulin eingelegt war.
Der Vorteil war eine gleichmäßigere und bessere Blutzuckereinstellung gegenüber einer vergleichbaren intensivierten konventionellen Insulintherapie (ICT). Allerdings gab es bei der anfänglichen intravenösen Gabe der Insuline häufig Infektionen an der Einstichstelle – durch die subkutane Gabe konnte dies deutlich reduziert werden.
Die erste, vom Arzt Dr. Arnold Kadish aus Los Angeles getragene Insulinpumpe 1963 hatte noch die Größe eines großen Rucksacks, sie pumpte kontinuierlich Insulin und Glukagon in die Vene; heute wiegen die Pumpen noch zwischen 104 g (Animas Vibe) und 34 g (Pod der kabellosen mylife OmniPod). Derzeit gibt es fünf verschiedene Insulinpumpenmodelle auf dem deutschen Markt; alle Modelle haben die für eine Insulinpumpentherapie (auch: CSII = kontinuierliche subkutane Insulininfusion) charakteristischen Funktionen.
Mittels einer Insulinpumpe kann die normale Funktion einer Bauchspeicheldrüse weitgehend nachgeahmt werden, was die Ausschüttung von Insulin und die Blutzuckerregulation betrifft. Mit der Pumpe und einem Katheter mit Kanüle, die ins Unterhautfettgewebe eingestochen wird, wird kontinuierlich (alle paar Minuten) Insulin abgegeben. In der Regel wird dafür ein kurzwirksames Insulin oder Insulinanalogon verwendet.
Über einen speziellen Mechanismus kann zudem der Bolus abgerufen werden, also das Mahlzeiteninsulin zu den Hauptmahlzeiten wie auch – wenn nötig – zu den Zwischenmahlzeiten und zur Korrektur. Das funktioniert durch Druck auf einen Knopf, zum Teil auch mit einer Fernbedienung.
Der Insulinbedarf schwankt im Laufe eines Tages manchmal stark – so brauchen die meisten in der Regel morgens mehr Insulin als mittags und abends mehr als in der Nacht. Mit der Pumpe kann der Nutzer diesem unterschiedlichen Insulinbedarf gerecht werden, weil es möglich ist, eine jeweils passende Basalrate über den Katheter in das Unterhautfettgewebe abzugeben.
Die Pumpe kann je nach Modell so eingestellt werden, dass die abzugebende Insulindosis für jede Stunde programmiert ist (24-Stunden-Basalratenpumpe). Bei manchen Pumpen kann sogar für jede halbe Stunde des Tages eine eigene Basalrate programmiert werden. Der Bolus, der zu jeder Mahlzeit abgegeben wird, wird entsprechend der unterschiedlichen Insulinempfindlichkeit zu den unterschiedlichen Tageszeiten durch Ausprobieren ermittelt.
Auch die Bolusinsulinmenge zu den Mahlzeiten lässt sich an den modernen Insulinpumpen wie erforderlich verändern – eben genau so, dass es zur Mahlzeit passt. Alle Pumpentypen haben einen Boluskalkulator/-rechner integriert, der individuelle Therapieparameter wie Kohlenhydrat- und Basalratenfaktor, Insulinwirkdauer und Blutzuckerzielbereich berücksichtigt.
Eine der Pumpen (Paradigm Veo) ist sogar in der Lage, sich selbst auszuschalten, wenn der Blutzucker abfällt (Hypogefahr!). Dies gelingt durch die Kombination der Pumpe mit einem zusätzlichen Glukosefühler (Glukosesensor) und kann insbesondere in der Nacht eine wertvolle Hilfe sein, speziell auch bei Kindern.
Folgende Funktionen besitzen alle auf dem deutschen Markt erhältlichen Insulinpumpen:
Einige Pumpen bieten optional folgende Leistungen an:
Grundsätzlich kommt eine Insulinpumpentherapie nur für Patienten in Frage, die bereits eine intensivierte Insulintherapie beherrschen und damit keine befriedigende Stoffwechseleinstellung erreichen. Weitere Gründe: das Dawn-Phänomen (massive Blutzuckeranstiege in den frühen Morgenstunden) und auch unerklärliche, starke Blutzuckerschwankungen mit hohen HbA1c-Werten, aber auch häufigen Unterzuckerungen.
Auch bei extrem geringem Insulinbedarf, insbesondere bei Kindern, kann eine Pumpe sinnvoll sein, um über Nacht ein gleichmäßigeres Blutzuckerprofil zu erreichen und Unterzuckerungen zu vermeiden. In einer Schwangerschaft bietet die Insulinpumpe den großen Vorteil, dass nicht 6- bis 8-mal pro Tag Insulin gespritzt werden muss, wenn sich über die Monate der Insulinbedarf immer wieder verändert.
Die Insulinpumpentherapie ist eine relativ teure Therapie; sie ist in der Regel um ein Drittel teurer als eine ICT. Die übernehmen die Kostenträger seit 2006 nur noch dann die Kosten, wenn der Antrag auf Kostenübernahme gut begründet ist und für die Antragstellung die Blutzuckerwerte, die Erkrankung selbst und die bereits durchgeführten medizinischen Maßnahmen genau dokumentiert wurden.
Es ist deshalb sinnvoll und unbedingt erforderlich, dass ein Patient mit Insulinpumpenwunsch ein Diabetestagebuch führt, aus dem ersichtlich ist, warum eventuell eine Pumpentherapie sinnvoll ist. Erst aufgrund eines ausführlichen ärztlichen Gutachtens durch den betreuenden Diabetologen und wenn nötig aufgrund weiterer Unterlagen entscheidet der Medizinische Dienst der Krankenversicherung (MDK), ob eine Insulinpumpentherapie bezahlt wird.
Soll ein Säugling oder ein Kleinkind eine Insulinpumpe bekommen, stimmt der MDK dieser Therapie in der Regel ohne vorherigen Nachweis einer ICT zu – meist aber nur dann, wenn die Eltern motiviert sind und im Umgang mit der Insulinpumpe ausführlich geschult wurden.
In der Regel muss also ein Patient, der eine Pumpe haben möchte, drei Monate lang seine Blutzuckerwerte sowie die Insulindosen dokumentieren, und der verordnende Arzt muss nachweisen oder erklären, dass alle anderen Maßnahmen ausgeschöpft wurden, um eine gute Blutzuckereinstellung zu erreichen.
Meist wird die Pumpe zunächst nur für einige Monate (meist drei) genehmigt. In der Zeit muss nachgewiesen werden, dass der Patient gelernt hat, mit der Pumpe sorgfältig umzugehen, und dass sich die Blutzuckerwerte bessern. Teils kann es vorkommen, dass die Pumpe nach der Probezeit wieder abgegeben werden muss.
Die heutigen Pumpen haben eine Langzeitgarantie von vier Jahren, danach muss meist erneut eine Pumpe beantragt werden. Dafür müssen wiederum die Blutzuckerwerte dokumentiert werden, erneut muss der Arzt ein Gutachten vorlegen, und es muss nachgewiesen werden, dass die Insulinpumpentherapie notwendig ist.
Zwar profitieren nicht alle Insulinpumpenträger von ihrer Pumpe, grundsätzlich bietet die Pumpentherapie jedoch die Chance für eine gleichmäßigere Insulinzufuhr – und dadurch können insbesondere stark schwankende Blutzuckerwerte und schwere Unterzuckerungen vermieden werden. Die gleichmäßigere Blutzuckereinstellung kann auch helfen, bereits bestehende Folgeschäden zu verbessern oder eine Verschlechterung zu vermeiden.
Die Pumpentherapie hilft insbesondere Menschen mit einem ungeregelten Tagesablauf (speziell durch Schichtdienst), aber auch Frauen mit Diabetes, die schwanger sind oder eine Schwangerschaft planen. Bei Kleinkindern lassen sich mit der Pumpe die Insulingaben in der Nacht besser steuern.
Die Insulinpumpentherapie ist eine relativ teure Therapie; man kann sie nach wie vor als Königstherapie der Insulinbehandlung bezeichnen, die dann sinnvoll ist, wenn das ursprüngliche Therapieziel nicht erreicht wurde. Das Gebot der Wirtschaftlichkeit verlangt allerdings auch, dass der Sinn und die Notwendigkeit bei einigen Patienten von Zeit zu Zeit überprüft wird. Die Insulinpumpentherapie ist in speziellen Fällen auch Typ-2-Diabetikern zugänglich – es gelten grundsätzlich dieselben Voraussetzungen.
Es gibt durchaus auch Patienten in meiner täglichen klinischen Tätigkeit, die ihre Insulinpumpe wieder abgeben, da sie im Alltag mit der Technik nicht klargekommen sind oder überfordert waren mit den vielen Möglichkeiten, die in einem derart komplexen Gerät stecken, und sich auch die Blutzuckerwerte nicht besser einstellen ließen.
In diesen Fällen ist es manchmal der bessere Weg, erneut auf eine ICT umzustellen und dafür die modernen verfügbaren Insuline zu nutzen. Für den Patienten bedeutet der Schritt, die Pumpe wieder abzugeben, deshalb nicht immer einen Rückschritt!

5 Minuten
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Beliebte Themen
Ernährung
Aus der Community
Push-Benachrichtigungen
