6 Minuten
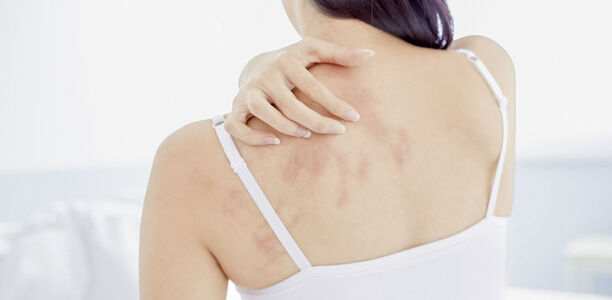
Die Haut ist das größte Organ des menschlichen Körpers. Wie andere Organe kann auch sie erkranken – in unterschiedlicher Weise. Bei Menschen mit Diabetes gibt es einige Erkrankungen oder Veränderungen, die typischerweise auftreten.
Die ehemalige Präsidentin der Deutschen Diabetes Gesellschaft (DDG), Prof. Dr. Monika Kellerer, bringt es auf den Punkt: “Diabetes und Haut stehen in enger Wechselbeziehung.”Zwischen 30 und 70 Prozent aller Menschen mit Diabetes weisen dermatologische Symptome und Erkrankungen auf, heißt es in der Meldung der DDG. Dabei ist laut Prof. Dr. Claudia Pföhler von der Klinik für Dermatologie, Venerologie und Allergologie am Universitätsklinikum des Saarlandes noch nicht endgültig geklärt, wie sich beide Erkrankungen gegenseitig beeinflussen. Vermutlich begünstigen Entzündungs-Prozesse, Ablagerungen von zuckerhaltigen Substanzen in der Haut und die geschwächte Immunabwehr Pilz- und bakterielle Infektionen.
Letztlich scheint eine unbefriedigende Glukose-Stoffwechsellage mit erhöhten Blutzuckerwerten eine der Hauptursachen zu sein. Veränderungen der Haut können aber auch eins der ersten Symptome eines bisher noch nicht bekannten Diabetes sein – deshalb sollte man bei derartigen Veränderungen immer auch den Blutzucker messen lassen.
Neuerdings finden sich auch vermehrt Veränderungen der Haut, die in Zusammenhang mit dem Einsatz von Insulinpumpen und insbesondere auch Glukose-Sensoren sowohl bei Typ-1- als auch bei Typ-2-Diabetikern stehen. Die Haut kommt z. B. bei Kindern und Jugendlichen schon sehr früh mit Pflastern und Klebstoffen in Kontakt, mit denen die Sensoren und Kanülen der Katheter fixiert werden – besonders an den Oberarmen, am Gesäß, am Bauch und an den Oberschenkeln.
Die Haut von Menschen mit Diabetes kann, wenn die Glukosewerte lange Zeit sehr hoch sind, sehr trocken sein. Ursache ist, dass wegen der hohen Werte vermehrt Flüssigkeit über den Urin ausgeschieden wird. Wird diese Flüssigkeit nicht ersetzt, trocknet u. a. die Haut aus.
Zusätzlich kann, gerade bei längerer Diabetesdauer, eine Erkrankung der Nerven (diabetische Neuropathie) auftreten. Die Neuropathie kann u. a. dazu führen, dass die in der Haut vorhandenen Schweiß- und Talgdrüsen immer weniger Feuchtigkeit und Fett produzieren. Die Haut wird rissig, trocknet vermehrt aus und juckt. So verliert sie auch ihre Schutz-Funktion gegen Krankheitserreger wie Bakterien und Pilze. Sind dann noch die Glukosewerte hoch, reagiert das Immunsystem nicht mehr adäquat – Bakterien und Pilze haben leichtes Spiel.
So kann es auch zu immer wiederkehrenden bakteriellen Infektionen an der gesamten Haut kommen. Sie können sich in Form von Furunkeln (Eiterknötchen) zeigen. Solche Infektionen der Haut können aber ebenfalls erste Anzeichen für einen Diabetes sein.
Häufig und langfristig erhöhte Zuckerwerte können auch die Blutgefäße schädigen. Eine schlechtere Blutversorgung führt zu einem Nährstoff- und Sauerstoffmangel, was die Haut anfälliger für Infektionen macht und außerdem die Wundheilung beeinträchtigt. So kann es zum Diabetischen Fußsyndrom kommen.
Eine der häufigsten Veränderungen der Haut bei Diabetes ist die diabetische Dermopathie. Sie zeigt sich durch bräunliche, Narben ähnliche, entzündliche Flecken meist an den vorderen Schienbeinen. Diese Veränderungen sind oft erstes Zeichen eines bisher nicht erkannten Diabetes. “Die Flecken verschwinden, sobald der Diabetes eingestellt ist”, beruhigt Dermatologin Pföhler.
Die diabetische Dermopathie ist nicht zu verwechseln mit der Necrobiosis lipoidica. Dabei treten rötlich-braune Flecken mit scharf begrenzten Rändern am Schienbein auf, die schwierig zu behandeln sind. Betroffen sind etwa 0,5 bis 1 Prozent aller Menschen mit Diabetes.
Die Pseudoacanthosis nigricans ist gekennzeichnet durch unscharf begrenzte grau-bräunliche, samtartige Stellen. Diese treten oft zuerst im Nacken auf, später auch unter den Achseln, in Gelenkbeugen und in der Leistenregion.
Durch ein diabetisches Sklerödem kommt es zu einer Verdickung der Haut. Das kann zu schmerzhaften Einschränkungen der Funktionen von Händen, Füßen und Schultern führen. Folgende Erkrankungen an den Händen gehören dazu:
Wenn Störungen des Fettstoffwechsels vorliegen, können Xanthome auftreten. Diese werden auch als Gelbknoten bezeichnet und sind orange-gelblich schimmernde Knoten in der Haut, in denen Fette eingelagert sind.
Bei der Weißflecken-Krankheit (Vitiligo) liegt ein auf einzelne Stellen begrenzter Verlust der Pigmente der Haut vor. Erkennbar ist die Vitiligo an scharf begrenzten, weißen Flecken. Wenn sie bei Menschen mit Diabetes auftritt, sind vor allem Frauen mit Typ-1-Diabetes betroffen.
Infektionen der Haut kommen bei Diabetikern sehr häufig vor und stehen in direktem Zusammenhang mit der Güte der Situation des Glukose-Stoffwechsels. Bei guten Glukosewerten kommen Infektionen der Haut nicht häufiger vor als bei Menschen ohne Diabetes. Je höher aber die Glukosewerte über längere Zeit sind – was sich auch durch einen hohen HbA1c- Wert zeigt –, desto höher ist auch das Risiko für Infektionen, vor allem durch Bakterien und Pilze.
Medikamente zur Behandlung des Diabetes können selbst gelegentlich Reaktionen an der Haut auslösen. Vermutet man ein Medikament oder dessen Gabe (Injektions-Technik bei Insulin) als Auslöser, kann ein Auslass-Versuch – nur nach Rücksprache mit dem behandelnden Arzt/der behandelnden Ärztin – zum Klären der Diagnose hilfreich sein. Folgende Reaktionen der Haut lassen sich durch Diabetes-Medikamente beobachten (Beispiele):
Langfristig hilft eine möglichst gute Situation des Glukose-Stoffwechsels, erkennbar z. B. am individuell mit dem behandelnden Arzt vereinbarten HbA1c-Zielwert. Gut ist eine rechtzeitige Diagnose, die nur bei regelmäßiger Untersuchung der Haut bzw. bei Beschwerden erfolgen kann. Eine konsequente lokale Behandlung der Haut bzw. der Wunde ist erforderlich, ggf. ist auch ein Austausch von Medikamenten notwendig.
Eine Trockenheit der Haut sollte man mit täglich benutzten Pflegemitteln und seltenerem Waschen angehen. Cremes mit Harnstoff oder Ölbäder können insbesondere bei Juckreiz helfen.
Schwerwiegendere, vor allem nicht rasch abheilende Veränderungen sollten unbedingt einem Hautarzt gezeigt werden – manchmal müssen neben der lokalen Behandlung auch Antibiotika in Form von Tabletten eingesetzt werden.

Erschienen in: Diabetes-Journal, 2022; 71 (8) Seite 30-34

5 Minuten
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Beliebte Themen
Ernährung
Aus der Community
Push-Benachrichtigungen
