- Behandlung
Diabetische Mikroangiopathie: Wenn kleine Gefäße „verzuckern“
5 Minuten

Sind die Blutzuckerwerte dauerhaft erhöht, kann das die kleinen Blutgefäße schädigen. Was dabei im Detail abläuft und was genau passiert, wenn Gefäße „verzuckern“ und dadurch ihre Funktionsfähigkeit eingeschränkt wird, erklärt Dr. Martin Lederle. Er erläutert außerdem, welche Organe davon besonders betroffen sind – vor allem aber auch, was Menschen mit Diabetes selbst tun können, um ihre kleinen Blutgefäße zu schützen, und warum Kontrolluntersuchungen so wichtig sind.
Wenn bei Menschen mit Diabetes akute Stoffwechselentgleisungen wie Unter- und Überzuckerungen (Hypo- und Hyperglykämien) auftreten, entstehen diese schnell und werden normalerweise schnell bemerkt. Dadurch, dass viele Menschen mit Diabetes gut geschult sind und ihre Therapie verantwortlich durchführen, treten solche akuten Entgleisungen in schwerer Form, wie hyperosmolares oder ketoazidotisches Koma bei Überzuckerung und Unterzuckerung mit Bewusstlosigkeit, eher selten auf und können, wenn sie doch auftreten, rasch und wirksam behandelt werden.
Ein Glukosewert von 200 mg/dl (11,1 mmol/l) verursacht in der Regel keine akuten Beschwerden, kann aber über Jahre im Körper Veränderungen bewirken, die die Lebensqualität und die Lebenserwartung beeinträchtigen können: Durch die chronische Hyperglykämie können Folgeerkrankungen auftreten. Der Begriff „diabetesbedingte Spätschäden“ ist dabei ungeeignet, da er vermitteln könnte, dass man sich heute darum noch nicht kümmern muss.
HbA1c zeigt Ausmaß der Hyperglykämie
Der HbA1c-Wert oder Blutglukose-Langzeitwert zeigt an, wie hoch der Glukosewert im Durchschnitt in den zurückliegenden 2 bis 3 Monaten war. Ein HbA1c-Wert von 7,0 % bedeutet, dass der durchschnittliche Glukosewert in den letzten 2 bis 3 Monaten bei etwa 150 mg/dl (8,3 mmol/l) gelegen hat. Hb steht dabei für Hämoglobin, den Blutfarbstoff in den roten Blutkörperchen (Erythrozyten). Das Hämoglobin wird in den Lungen mit Sauerstoff beladen und gibt den Sauerstoff beim Durchfließen der Organe an das Gewebe ab.
Das Hämoglobin ist ein Eiweiß. Abhängig von der Konzentration der Glukose im Blut lagert sich Glukose an dieses Hämoglobin an. Wenn der Glukosewert mehrere Stunden erhöht ist, wird aus der zunächst losen Verbindung zwischen dem Glukosemolekül und dem Hämoglobin eine feste, nicht mehr aufzulösende Verbindung. Je höher der Blutglukosewert längerfristig ist, desto mehr Glukose wird fest an das Hämoglobin gebunden.
Die Erythrozyten leben in der Regel etwa 100 bis 120 Tage und werden dann in der Milz abgebaut – auch das „verzuckerte“ Hämoglobin. Neue Erythrozyten werden regelmäßig in unserem Knochenmark gebildet und somit der Abbau in der Milz ausgeglichen. Aufgrund der Erythrozyten-Überlebenszeit von 100 bis 120 Tagen erklärt sich, warum der HbA1c-Wert, der den Anteil des mit Glukose verzuckerten Hämoglobins angibt, ein Maß für den mittleren Glukosewert der zurückliegenden 2 bis 3 Monate darstellt.
Diese Verzuckerung von Eiweißen findet nicht nur am Hämoglobin in den Erythrozyten statt, sondern auch an vielen anderen Eiweißen im Körper. Es ist zunächst ein ganz normaler Vorgang. Wenn aber der Blutglukosewert chronisch erhöht ist, wird nicht nur das Hämoglobin stärker verzuckert, sondern auch viele andere Proteine verzuckern – deren Funktion so beeinträchtigt wird.
Welche Strukturen im Körper sind von der Verzuckerung betroffen?
Alle Organe des menschlichen Körpers müssen mit Sauerstoff versorgt werden. Sauerstoffreiches Blut wird von der linken Herzkammer mit jedem Herzschlag in die Hauptschlagader (Aorta) gepumpt. Von dort fließt das Blut über Arterien und Arteriolen in alle Organe. Die Arteriolen verzweigen sich in den Organen in viele Blutkapillaren – aus denen u. a. Sauerstoff und Nährstoffe ins Gewebe gelangen und Abbau- und Schadstoffe vom Gewebe ins Blut, um abtransportiert zu werden.
Die Blutkapillaren haben einen Durchmesser von etwa 5 bis 10 Mikrometer (µm; 1 Mikrometer ist 1/1000 Millimeter). Zum Vergleich: Ein menschliches Haar hat im Durchschnitt einen Durchmesser von 50 bis 80 µm, ist also etwa 10-mal so dick wie eine Blutkapillare.
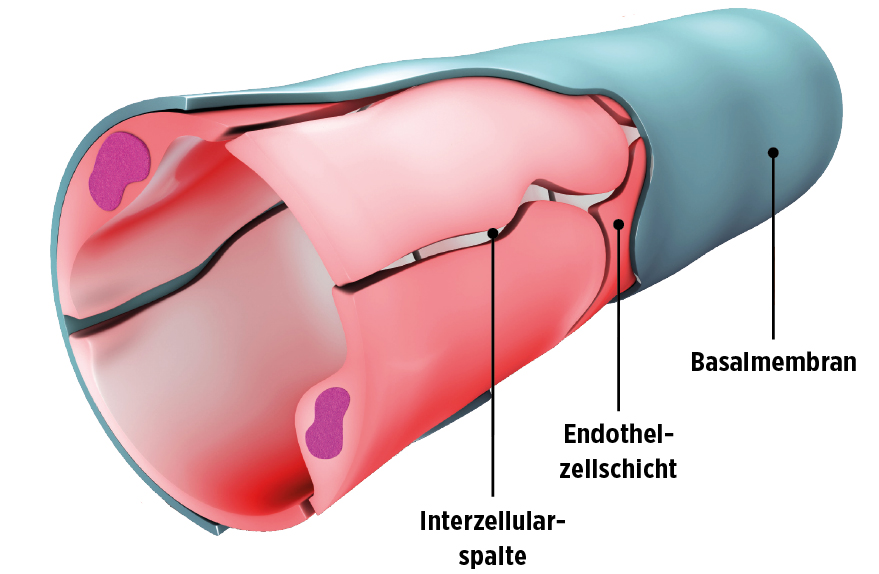
Die Blutkapillare besteht aus einer einzigen Zellschicht, die von einer Basalmembran (siehe Abbildung oben) umgeben ist. Die Basalmembran besteht aus unterschiedlichen Eiweißen und hat besondere Eigenschaften: Sie lässt bestimmte Stoffe, die im Blut schwimmen, nicht hindurch; andere Stoffe (z. B. Sauerstoff, Glukose) können durch die Basalmembran in das umliegende Gewebe gelangen. Durch eine Verzuckerung der Basalmembran aufgrund einer chronischen Hyperglykämie ändern sich deren Eigenschaften: Sie lässt jetzt Substanzen hindurch, die sie eigentlich in der Kapillare zurückhalten soll.
Dies kann auf Dauer weitreichende und gravierende Folgen haben: Durch die chronische Hyperglykämie und die dadurch verursachte Veränderung der Basalmembran der Blutkapillaren entsteht eine Funktionsstörung der kleinen Blutgefäße. Diese bezeichnet man als diabetische Mikroangiopathie: „mikro“ bedeutet klein, „angio“ zum Gefäßsystem gehörend und „pathie“ Funktionsstörung.
Welche Organe sind bei einer diabetischen Mikroangiopathie betroffen?
Eine diabetische Mikroangiopathie tritt vor allem in den Nieren (diabetische Nephropathie) und den Augen (diabetische Retinopathie) auf.
Diabetische Nephropathie
Die Nieren haben unter anderem die Aufgabe, für den Menschen schädliche Stoffe aus dem Blut herauszufiltern, die dann über den Urin ausgeschieden werden. Das passiert vor allem in den kleinsten Funktionseinheiten der Nieren: den Nephronen. Diese bestehen jeweils aus einem Kapillarknäuel (Glomerulum) und einem System von Nierenkanälchen (Tubulusapparat).
Jede menschliche Niere besteht aus etwa 1 bis 1,4 Millionen Nephronen. Ein Glomerulum besteht aus Kapillaren, die über eine intakte Basalmembran Substanzen aus dem Blut herausfiltern und in den Tubulusapparat abgeben. So entsteht der Primärharn, der im Tubulusapparat weiter bearbeitet und am Ende als Harn über die Harnleiter in die Harnblase geleitet wird. Ist die Basalmembran des Glomerulums durch eine Verzuckerung beeinträchtigt, werden Substanzen in den Primärharn ausgeschieden, die normalerweise im Blut bleiben sollen. Dies betrifft z. B. das Eiweiß Albumin – sodass eine erhöhte Albuminausscheidung im Urin entstehen kann.
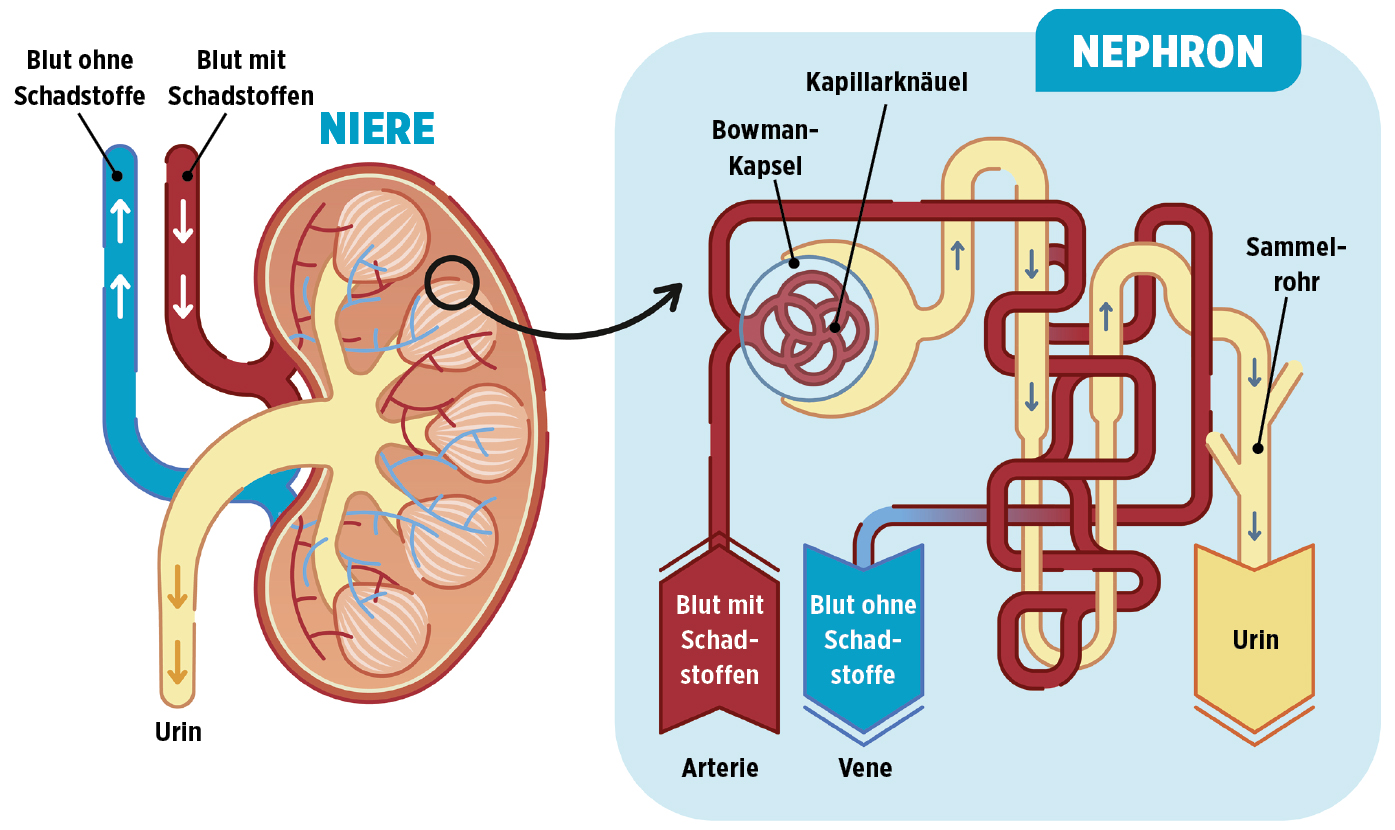
Wenn durch eine chronische Hyperglykämie die Nephrone der Nieren über einen langen Zeitraum geschädigt werden, können sie ausfallen und die Nierenfunktion wird schlechter. Die lebensnotwendige Entgiftung des Körpers durch die Nieren ist nicht mehr gewährleistet, sodass möglicherweise eine Nierenersatztherapie (Dialyse) durchgeführt werden muss.
Diabetische Retinopathie
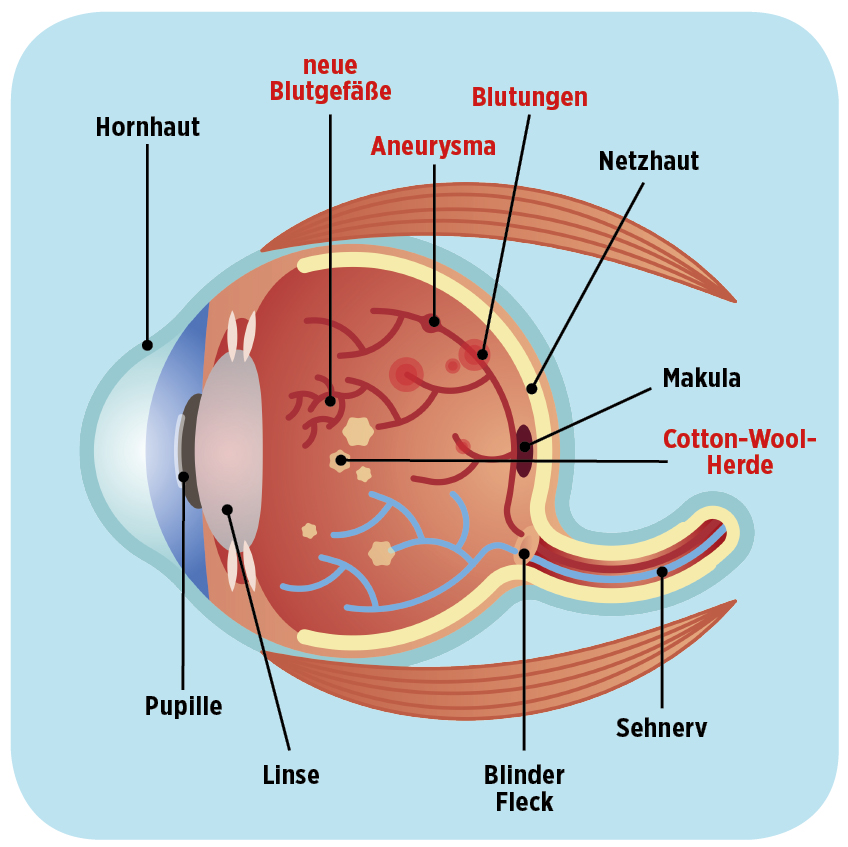
Die Blutkapillaren, die in den Augen in der Netzhaut liegen, versorgen die Sinneszellen der Netzhaut mit Sauerstoff und Nährstoffen. Die Sinneszellen der Netzhaut wandeln Licht in elektrische Nervenimpulse um, die zum Gehirn geleitet werden. Wenn diese Kapillaren durch eine Verzuckerung der Basalmembran die Netzhaut nicht mehr versorgen können, treten Veränderungen in der Netzhaut auf (z. B. Bildung von neuen Gefäßen, die nicht korrekt funktionieren; Blutung in die Netzhaut), die in fortgeschrittenem Stadium das Sehvermögen einschränken können. Wenn die Makula der Netzhaut (Stelle des schärfsten Sehens) betroffen ist, droht Erblinden.
Was kann man selbst tun?
Die diabetische Nephropathie und die diabetische Retinopathie sind u. a. direkte Folgen einer chronischen Hyperglykämie. Das Risiko für beide Erkrankungen kann deutlich vermindert werden, wenn eine länger andauernde Hyperglykämie verhindert werden kann. Dies können Menschen mit Diabetes am besten selbst erreichen, indem sie sich um eine gute Glukosestoffwechseleinstellung kümmern. Auch ein erhöhter Blutdruck kann sich negativ auf die Nierenfunktion und die Netzhaut auswirken, also sollte auch auf eine gute Blutdruckeinstellung geachtet werden.
Notwendige Kontrolluntersuchungen
Wenn Menschen mit Diabetes in einem Disease-Management-Programm (strukturiertes Behandlungsprogramm) eingeschrieben sind, werden in der Regel die erforderlichen Kontrolluntersuchungen regelmäßig durchgeführt, um das Auftreten von Folgeerkrankungen rechtzeitig erkennen zu können:
- Kontrolle des HbA1c-Werts alle 3 Monate,
- regelmäßige Blutdruckmessung; bei bestehender arterieller Hypertonie: regelmäßige Blutdruckselbstkontrolle,
- Untersuchung des Urins auf eine erhöhte Albuminausscheidung (in der Regel einmal im Jahr),
- Kontrolle des Kreatininwerts mindestens einmal im Jahr,
- regelmäßige Untersuchung der Augen und insbesondere des Augenhintergrunds.
Wenn bei diesen Kontrolluntersuchungen auffällige Veränderungen an den Nieren und/oder den Augen festgestellt werden, können geeignete und wirksame Maßnahmen eingeleitet werden, um ein Fortschreiten der diabetischen Nephropathie und/oder der diabetischen Retinopathie verhindern oder zumindest verzögern zu können.
Schwerpunkt: „Kleine Blutgefäße schützen“
- Diabetische Mikroangiopathie: Wenn kleine Gefäße „verzuckern“
- Haben Sie bei Diabetes ein Auge auf Ihre Augen!
- Nephropathie bei Diabetes feststellen und behandeln
Erschienen in: Diabetes-Journal, 2021; 70 (10) Seite 22-25
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Ähnliche Beiträge
- Technik
Darauf ist zu achten: Sicher mit dem Insulinpen umgehen

3 Minuten
- Bewegung
Faschingszeit: Gute Vorsätze – mit kurzer Pause

2 Minuten
Keine Kommentare
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Über uns
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Community-Frage
Mit wem redest du
über deinen Diabetes?
Die Antworten werden anonymisiert gesammelt und sind nicht mit dir oder deinem Profil verbunden. Achte darauf, dass deine Antwort auch keine Personenbezogenen Daten enthält.
Werde Teil unserer Community
Community-Feed
-
cina_polada postete ein Update vor 18 Stunden, 29 Minuten
Hi, ich bin Julija und komme aus Frankfurt. Vor ein paar Wochen wurde bei mir Diabetes Typ 2 mit gerade mal 33 Jahren diagnostiziert.. Kämpfe im Moment noch sehr mit der Diagnose und würde mich über etwas Austausch sehr freuen 🙂
-
lauf-chris postete ein Update vor 20 Stunden, 2 Minuten
Ich habe jetzt seit ca 1 Jahr die YpsoPump. Bin gut damit zufrieden. Ist aber auch kein Selbstläufer!
-
marina26 postete ein Update in der Gruppe In der Gruppe:Für alle Höhen und Tiefen vor 2 Tagen, 3 Stunden
Huhu, ich bin Marina und 23 Jahre alt, studiere in Marburg, habe schon etwas länger Typ 1 Diabetes und würde mich total über persönlichen Austausch mit anderen jungen Menschen/Studis… freuen, vielleicht auch mal ein Treffen organisieren oder so 🙂 Schreibt mir gerne, wenn ihr auch Lust habt!









