6 Minuten

Jeweils zu Jahresbeginn, zwischen Aschermittwoch und Gründonnerstag, eine Woche im Jahr oder zu einem anderen festgelegten Zeitraum: In vielen Situationen oder aus religiösen Beweggründen fasten Menschen überall auf der Welt. Wie lässt sich Fasten mit Typ-1- und Typ-2-Diabetes praktizieren? Diabetesberaterin Juliane Steffan vom Diabetes Zentrum Mergentheim erklärt, worauf Menschen mit Diabetes, die fasten möchten, achten sollten.
Ob aus religiösen oder sonstigen Gründen: Fasten gehört in vielen Kulturen für die Menschen im Lauf des Jahres einfach dazu. Wer völlig auf Nahrung verzichtet, erlebt Ähnliches wie Tiere im Winterschlaf: Der Körper gelangt in den Hungerstoffwechsel. Ohne energiehaltigen Nachschub greift er nun auf seine Reserven zurück. Zu Beginn nutzt er die Glukosevorräte, die in Leber und Muskulatur in Form von Glykogen gespeichert sind.
Allerdings sind diese Vorräte schnell erschöpft. Bei länger anhaltenden Hungerphasen werden Fette und Proteine abgebaut und in Energie umgewandelt. Werden zu wenige Kalorien aufgenommen, beginnt der Körper also, seine Energiereserven zu mobilisieren. Je weniger Energie über Nahrung und Getränke zugeführt wird, desto mehr Energievorräte werden abgebaut.
Ziel: Eine Gewichtsreduktion steht nicht im Fokus, sondern es sind eher gesundheitliche Aspekte wie Besinnung und/oder körperlicher „Frühjahrsputz“.
Beginn: Entlastungstag (Reistag, Gemüsetag), gefolgt von Fastentagen, die mit einer Darmreinigung starten
Dauer: 5 – 7 Tage (Anfänger), 10 – 14 Tage (Fortgeschrittene)
Während der Fastentage sind Tee, Wasser und eventuell auch Säfte und Gemüsebrühe erlaubt. Pro Tag beschränkt sich die Energiezufuhr jedoch auf 250 bis höchstens 500 Kilokalorien.
Ende mit 2 – 3 Aufbautagen: Nach den Fastentagen wird mit einer leichten Vollkost gestartet, um den Organismus wieder an feste Speisen mit Eiweißen, Fetten und Kohlenhydraten zu gewöhnen.
Des Weiteren bilden sich in der Leber bei einem Glukosemangel und dadurch bedingten Insulinmangel Ketonkörper. Warum ist das so? Durch Hungerzustände ist der Abbau von Fett (Lipolyse) erhöht. Dabei entstehen freie Fettsäuren, was die Bildung von Ketonkörpern (Ketogenese) begünstigt. Dieser Stoffwechselvorgang tritt genau so auch bei einem Typ-1-Diabetes mit absolutem Insulinmangel auf und endet in einer gefährlichen Ketoazidose, wenn kein Insulin von außen zugeführt wird. Läuft der Fettabbau auf Hochtouren, ist die Insulinwirksamkeit reduziert.
Über längere Zeit komplett auf eine Energiezufuhr von außen zu verzichten, ist deshalb normalerweise nicht vernünftig. Ebenso ist es keine sinnvolle Maßnahme für Menschen, die dauerhaft Gewicht verlieren möchten. Anders verhält es sich beim Intervallfasten (siehe Übersicht S. 22), das unbegrenzt lange praktiziert werden kann. Doch welchen Effekt hat Fasten auf den Körper? Und was müssen Menschen mit Diabetes beachten, die fasten?
Intervallfasten bedeutet, dass über bestimmte Zeitabschnitte gefastet wird. Es gibt unterschiedliche Vorgehensweisen:
Setzt man auf eine Nulldiät, also das Fasten, kommt es sowohl auf den Diabetestyp als auch auf die jeweilige Therapie an. Generell sollte nur unter medizinischer Begleitung beziehungsweise mit Absprachen gefastet werden.
Für Menschen mit einem Typ-2-Diabetes ohne medikamentöse Behandlung sowie ohne Insulintherapie gelten keine Besonderheiten. Bei oralen Antidiabetika kommt es auf den Wirkmechanismus der Präparate an: Orale Antidiabetika, die die Insulinproduktion mahlzeitenbedingt anregen oder zu den Mahlzeiten eingenommen werden, werden abgesetzt. Alle anderen Antidiabetika werden wie gewohnt eingenommen. Eine Insulintherapie mit Basalinsulin wird erst einmal beibehalten.
Treten allerdings im Lauf der Zeit häufiger Unterzuckerungen auf, muss die Insulindosis reduziert werden. Kurzwirksame Analoginsuline oder auch Normalinsuline werden pausiert beziehungsweise nur noch zur Korrektur erhöhter Blutzuckerwerte eingesetzt. Eine Therapie mit Mischinsulin muss gemeinsam mit dem Arzt abgeändert und angepasst werden.
Menschen mit Typ-2-Diabetes, die zudem an einer Fettleber leiden, kann das Leberfasten helfen. Beim Leberfasten werden für zwei Wochen die drei Hauptmahlzeiten des Tages gegen spezielle Shakes ausgetauscht. Gemüse ist zusätzlich erlaubt. Diese Art der Formula-Diät hat eine spezielle Zusammensetzung mit einem hohen Anteil an Ballaststoffen wie Inulin und Beta-Glucan, die beide der Insulinresistenz entgegenwirken. Vergleichbar ist das mit den klassischen Hafertagen.
Das Ziel ist es, die Körperzellen insulinempfindlicher zu machen und dann die Dosis des von außen zugeführten Insulins reduzieren zu können. Weiterhin enthalten solche Shakes essenzielle Aminosäuren sowie Vitamine und Mineralstoffe. Diese Art des Fastens können auch Typ-1-Diabetiker mit Insulinresistenz (mehr als eine Insulineinheit pro Kilogramm Normalgewicht) praktizieren, um die Insulinmenge zu mindern.
Beim Intervallfasten gibt es verschiedene Strategien. Auch hier ist bei Menschen mit Diabetes, die weder Diabetesmedikamente noch Insulin nutzen, nichts weiter zu beachten. Die Therapie mit oralen Antidiabetika sollte den Mahlzeiten entsprechend angepasst werden. Konkret heißt das, dass sich der Einnahmezeitpunkt verschiebt, wenn orale Antidiabetika abhängig von den Mahlzeiten eingenommen werden.
Bei einer intensivierten Insulintherapie (ICT) bleibt das Basalinsulin regulär bestehen, das kurzwirksame Analog- oder Normalinsulin wird nur zu den Mahlzeiten bzw. zur Regulierung erhöhter Blutzuckerwerte injiziert. Reduziert sich bei dieser Ernährungsweise das Körpergewicht, ist es wahrscheinlich auch möglich, die Insulindosis zu verringern.
Da beim Typ-1-Diabetes ein absoluter Insulinmangel besteht, ist auch, wenn gefastet wird (völlige Nahrungskarenz), das Basalinsulin bei der ICT oder die Basalrate bei einer Insulinpumpentherapie (CSII) unbedingt notwendig. Stimmt die Grundversorgung mit Insulin, sollte der Blutzucker zunächst stabil laufen. Doch da viele weitere Faktoren den Blutzucker beeinflussen, können sowohl zu niedrige als auch zu hohe Werte entstehen, die ausgeglichen werden müssen.
Es muss auch beachtet werden, dass durch den Hungerstoffwechsel, der sich durch das Fasten entwickelt, der Insulinbedarf erhöht ist. Es sind mehr freie Fettsäuren im Körper vorhanden, die die Insulinresistenz begünstigen und die Gefahr einer Ketoazidose erhöhen könnten. Deshalb ist eine Nulldiät bei Typ-1-Diabetes wenig empfehlenswert und sollte auf jeden Fall mit dem Arzt vorher besprochen werden.
Wer sich für das Intervallfasten entscheidet, wird die Insulin-Grundversorgung beibehalten. Essen ist zwar erlaubt, jedoch ist es gegebenenfalls nötig, nach einer Phase des Fastens die Kohlenhydrat-Faktoren bzw. die Mahlzeiten-Insulinmenge neu auszutesten. Der reguläre Kohlenhydrat-Faktor für das Mittagessen, der gilt, wenn man morgens gefrühstückt hat, ist möglicherweise zu niedrig. Grund dafür ist ebenfalls der Hungerstoffwechsel. Ähnliches sieht man auch nach einem Basalratentest am Morgen.
Elementar dafür, dass der Glukosegehalt bei einer ausgelassenen Mahlzeit stabil bleibt, ist eine stimmige Basalversorgung. Immer, wenn eine Ernährungsumstellung mit einer Gewichtsreduktion einhergeht, muss der Insulinbedarf entsprechend angepasst werden.
Der Fastenmonat, der sich am islamischen Mondkalender orientiert, begann dieses Jahr am 5. Mai und endet am 4. Juni. Gefastet wird täglich von Sonnenauf- bis Sonnenuntergang. In dieser Zeit wird komplett auf feste Nahrung und Getränke verzichtet. Alle Muslime, die körperlich und geistig gesund sind, werden angehalten, dies umzusetzen.
Davon ausgenommen sind Kinder, schwangere und stillende Frauen, physisch oder psychisch Kranke sowie alte und schwache Menschen. Auch Frauen während ihrer Menstruation oder nach einer Geburt können die Fastentage verschieben. Dennoch fasten laut CREED-Studie rund 64 Prozent aller Muslime mit einem diagnostizierten Typ-2-Diabetes den kompletten Monat.
Deshalb wurden im April 2016 speziell zu diesem Thema von der Internationalen Diabetes-Föderation (IDF) entsprechende Leitlinien veröffentlicht, zu finden im Internet unter www.idf.org, dort unter E-Library und Guidelines (auf Englisch). Folgen des Ramadan-Fastens können Unter- und Überzuckerungen und auch eine Dehydratation (Austrocknung des Körpers) sein, die das Thromboserisiko erhöht.
Deshalb sollten bestimmte Menschen mit Typ-2-Diabetes besser auf das Fasten während des Ramadans verzichten – z. B. Menschen,
Muslime, die während des Ramadans fasten möchten, sollten sich mit Arzt und Diabetesberaterin absprechen. Der Einnahmezeitpunkt für orale Antidiabetika kann sich verschieben, weil erst nach Sonnenuntergang wieder etwas gegessen wird. Bei einer Insulintherapie muss das Mahlzeiteninsulin angepasst werden. Durch die lange Fastenperiode ist es möglich, dass die erste Mahlzeit nach Sonnenuntergang (Iftār) mit mehr Insulin abgedeckt werden muss, da der Hungerstoffwechsel die Insulinresistenz begünstigt (Abb. 1).
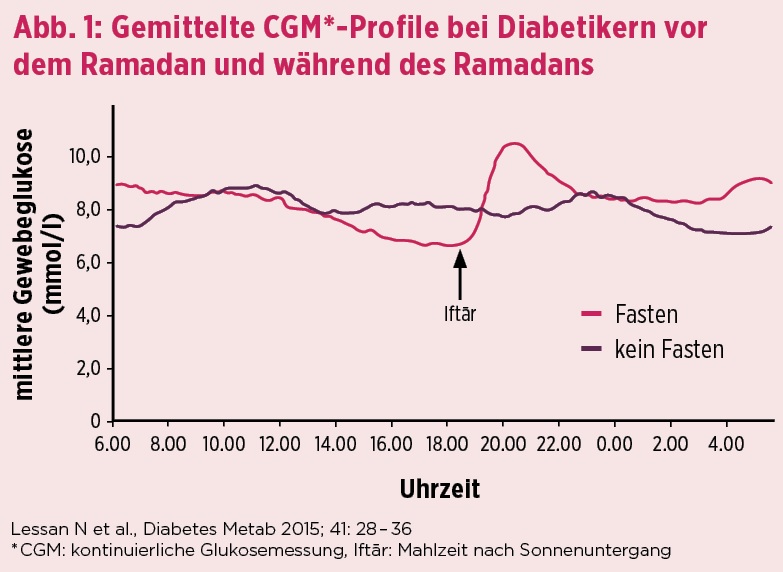
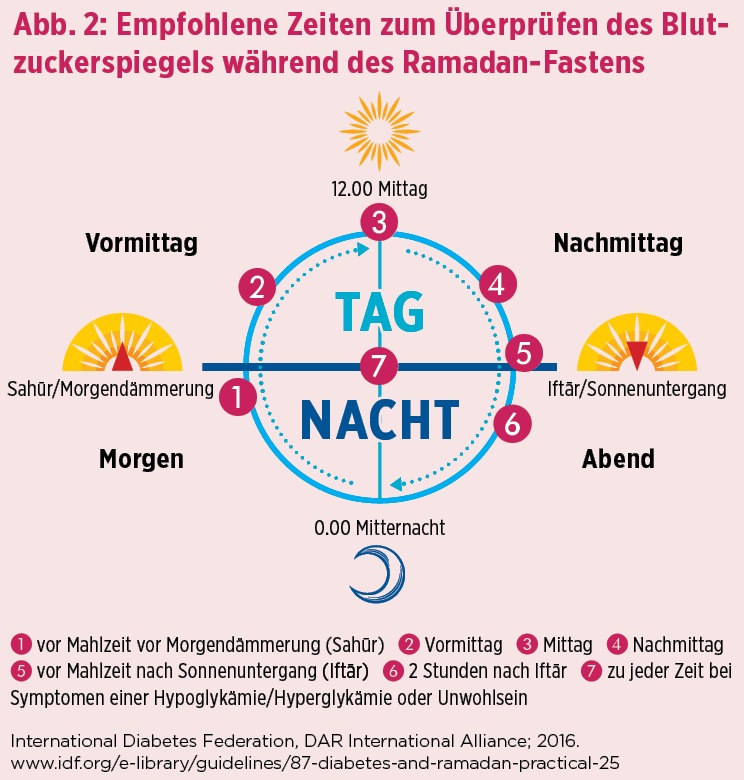
Die letzte Mahlzeit vor Sonnenaufgang (Sahūr) sollte dagegen vorsichtiger mit Insulin abgedeckt werden. Das Basalinsulin wird beibehalten. Geht das Fasten mit einer Gewichtsabnahme einher, wird meist auch die Insulinmenge reduziert. Deshalb müssen die Zuckerwerte häufiger bestimmt werden (Abb. 2); außerdem ist die Rücksprache mit dem Diabetesteam wichtig. Nur so können individuelle Blutzuckerschwankungen mit der Anpassung der Insulintherapie ausgeglichen werden.
von Juliane Steffan
Juliane Steffan, Diabetesberaterin DDG, Diabetes Zentrum Mergentheim,
Theodor-Klotzbücher-Straße 12, 97980 Bad Mergentheim,
Tel.: 0 79 31/5 94-162, E-Mail: diabetesberater@diabetes-zentrum.de
Erschienen in: Diabetes-Journal, 2019; 68 (6) Seite 18-24

3 Minuten
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Beliebte Themen
Ernährung
Aus der Community
Push-Benachrichtigungen
