- Technik
Messen in Blut und Gewebe: Das sind die Unterschiede
7 Minuten
In dieser Zeit der schnell voranschreitenden Diabetes-Technologie kommt es immer häufiger vor, dass es dieselben Informationen und Neuigkeiten sind, die Betroffene selbst und auch deren Behandler-Teams interessieren. Dieser Artikel von Dr. Andreas Thomas greift deshalb das Thema Messgenauigkeit auf und beschreibt detailliert die Unterschiede zwischen Blutzucker- und Gewebezuckermessungen. Dr. Thomas ist ein Pionier der Diabetes-Technologie.
Heute nutzt eine beträchtliche Anzahl von Menschen mit Diabetes die kontinuierliche Glukosemessung (CGM) im Alltag. Zuvor wurde ein Glukosewert ausschließlich mithilfe der punktuellen Blutglukosemessung bestimmt, abgekürzt als SMBG für „Selbstmessung der Blutglukose“. Diese im Alltag als Blutzuckermessung bezeichnete Methode kam seit den 1980er-Jahren zunehmend zur Anwendung und wurde ein entscheidendes Mittel, um eine flexible Insulintherapie durchführen zu können: Stichworte sind ICT (intensivierte konventionelle Therapie) und CSII (kontinuierliche subkutane Insulin-Infusion, Insulinpumpentherapie).
Die sich ergebenden Vorteile für insulinbehandelte Patienten mit Diabetes waren vielfältig, die Kontrolle der Glukosewerte zu jeder gewünschten Zeit zum Beispiel. Vor allem wurde es möglich, die Insulindosierung an den gerade vorliegenden Glukosewert anzupassen, was eine flexible Gestaltung des Lebensalltags ermöglichte.
Bevor es die SMBG gab, wurde die Insulintherapie praktisch „im Blindflug“ durchgeführt. Dazu waren Pläne mit fest definierten Zeitpunkten für Insulinspritzen und Essen mit definierten Kohlenhydratmengen einzuhalten. Eine flexible Gestaltung des Alltags mit seinen Herausforderungen in Beruf und Familie war so schwierig umzusetzen. SMBG beförderte also die Entwicklung einer flexibleren Insulintherapie und befreite die Patienten von vielem, wenn auch nicht von allen Zwängen.
Blutzuckermessung zeigt nur den Augenblick
Trotzdem charakterisiert die SMBG nur einen Augenblickszustand. Aus einer einzelnen Messung lässt sich nicht ableiten, ob der Glukosewert vorher höher oder tiefer war. Genauso wenig lässt sich damit sicher aussagen, in welche Richtung er sich entwickeln wird. Es fehlt die Information über den Glukosetrend. Die Dynamik des Glukoseverlaufs, schnelle Änderungen des Glukosespiegels in dynamischen Lebenssituationen wie beim Sport, zu Mahlzeiten, auch im Zusammenhang mit Unterzuckerungen, werden ebenfalls nicht dargestellt.
Folglich war nachvollziehbar, dass sich Patienten und Ärzte eine kontinuierliche, also automatisch fortlaufende Glukosemessung wünschten, was durch die kontinuierliche Glukosemessung in Echtzeit – bezeichnet als Real-Time-CGM, rtCGM – erfüllt wurde. Weiterhin wünschten sich die Patienten, dass die Messung „unblutig“ erfolgen soll, also ohne Selbstverletzung.
Blut lässt sich leicht gewinnen
SMBG in der im Allgemeinen angewendeten Form basiert auf der elektrochemischen Umwandlung von Glukose. Mithilfe eines Enzyms (Glukoseoxidase oder Glukosedehydrogenase) entsteht als Reaktionsprodukt neben Glukonsäure noch Wasserstoffperoxid. An einer Elektrode mit einer kleinen angelegten Spannung wird Letzteres elektrochemisch aufgespalten, wodurch ein kleiner Strom fließt. Dieser lässt sich durch Umrechnung als Glukosewert angeben.
Gemessen wird die Glukose bei der SMBG, wie der Name sagt, im Blut. Hintergrund ist, dass man Blut relativ leicht gewinnen kann, allerdings über eine Selbstverletzung. Die dazu notwendige Entnahmetechnik (Stechhilfen und Lanzetten) hat wie die Messung selbst eine große Entwicklung erfahren. In anderen Medien des Körpers (z. B. Flüssigkeit zwischen den Zellen) findet sich im Zustand der Glukosestabilität der gleiche Glukosewert. Aber diese Körperflüssigkeit lässt sich nicht so einfach gewinnen wie Blut.
Auch die Messung im Urin scheitert, weil sich dort Glukose erst nachweisen lässt, wenn der Blutzucker oberhalb der Nierenschwelle liegt und der Körper über die Niere Zucker abgibt; die Nierenschwelle liegt im Normalfall bei einem Blutzucker von ca. 180 mg/dl bzw. 10,0 mmol/l.
Kleiner Rückblick
Die SMBG hat in den letzten 30 Jahren eine große Entwicklung vollzogen: Messfehler durch die Anwender selbst wurden minimiert, die Geräte wurden schneller und die Messungen genauer. Zu Beginn der 1990er-Jahre dauerte eine Messung noch zwei Minuten: Man musste 10 Mikroliter Blut aus der Fingerbeere gewinnen, auf das Farbfeld des Teststreifens auftragen, das Blut nach einer Minute wieder abwischen und konnte nach einer weiteren Minute das Ergebnis per Farbvergleich ablesen (Haemo-Glukotest 20-800 R).
Seit ca. 15 Jahren beträgt die notwendige Blutmenge ca. 0,5 Mikroliter und die Messdauer ca. 5 Sekunden, je nach Gerät. Spitzengeräte haben heute eine Messqualität, die der von Laborgeräten nahekommt. So liegt die mittlere, absolute relative Differenz (MARD) zwischen einem Labormessgerät und besonders genau messenden Messgeräten bei hervorragenden 2 bis 4 Prozent.
Im Gegensatz dazu bedarf die Anwendung physikalischer Methoden wie die Messung durch Einstrahlung von Licht (Absorption, Streuung, Fluoreszenz usw.) auf die Haut keiner Probenentnahme. Diese Methode ist also unblutig. Allerdings wurde damit bisher nicht annähernd die Messqualität der SMBG erreicht. Es hat in den letzten drei Jahrzehnten vielfältige Bemühungen gegeben. Es hätte ja auch den Vorteil, dass keine Verbrauchsmaterialien notwendig wären und praktisch beliebig oft völlig schmerzfrei gemessen werden könnte.
Dazu müssten aber die Genauigkeit und die Reproduzierbarkeit (mehrere Messungen hintereinander sollten den gleichen Wert ergeben) der Messung so sein, dass Patienten auf deren Grundlage Therapie-Entscheidungen treffen könnten. Es gibt aktuell auch Geräte, die sogar ein CE-Kennzeichen haben, aber die Notwendigkeiten der Diabetestherapie noch nicht erfüllen. Die fortlaufende Entwicklung von elektronischen und optoelektronischen Bauelementen mithilfe der Mikro- und Nanotechnologie könnte aber zukünftig wirklich unblutige Messgeräte bereitstellen, die für die Unterstützung der Diabetestherapie geeignet und dabei auch noch preiswert sind.
CGM: kontinuierliches Glukosemonitoring
Das erste CGM-System kam 1999 mit dem CGMS von MiniMed auf den Markt. Da die Messung nur verblindet erfolgte, war das System ausschließlich als diagnostische Methode bestimmt, ähnlich einer 24-Stunden-Blutdruckmessung.
Der Wunsch nach einer Messung, die immer den aktuellen Glukosewert anzeigt, erfüllte sich ab 2002 mit der Glucowatch des Unternehmens Cygnus, die sich aber aus verschiedenen Gründen nicht durchsetzen konnte. Das erste rtCGM-System war dann ab 2005 der Guardian Real-Time von Medtronic, in den Jahren gefolgt von Messgeräten der Unternehmen Abbott und Dexcom. Zu diesem Zeitpunkt war die Messgenauigkeit der Systeme noch nicht geeignet, die SMBG zu ersetzen, zumal alle Systeme noch mit einer blutigen Messung kalibriert werden mussten und zum Teil noch müssen.
Die Systeme wurden in der Folgezeit so weit verbessert, dass die amerikanische Zulassungsbehörde (Food and Drug Administration, FDA) ab 2016 erstmals bei einem CGM-System (Dexcom G5) gestattete, dass die CGM-Werte für alle Therapie-Entscheidungen genutzt werden können, also die SMBG ersetzt werden kann. Als Richtwert gilt, dass die Abweichung zu einem Laborgerät (also die MARD) 10 Prozent oder weniger betragen soll.
Zu diesem Zeitpunkt war mit dem FreeStyle Libre bereits ein System verfügbar, welches werkseitig kalibriert wurde und nicht von den Anwendern kalibriert werden kann. Es war kein rtCGM, sondern ein iscCGM: Die Glukosewerte werden nur angezeigt, wenn der Patient mit einem Empfangsgerät (z. B. einem Smartphone) über die Stelle scannt, an welcher der Glukosesensor liegt; isc steht für intermittierendes Scannen.
Eine SMBG führten und führen Patienten nur noch durch, wenn ihnen die Glukosewerte nicht plausibel erscheinen oder sich z. B. eine Unterzuckerung zu entwickeln scheint. Mit dem Dexcom G6 erschien ab 2017 ein weiteres, werkseitig kalibriertes CGM-System (als rtCGM), welches der Patient aber bei Bedarf kalibrieren kann. Auch dieses ersetzt zum Teil die SMBG.
Damit ist gewissermaßen ein Zugang zur unblutigen Messung entstanden, auch wenn die Elektrode zum Probenmaterial hingeschoben werden muss, in diesem Fall in die zwischenzelluläre Flüssigkeit. Sehen kann man diese Flüssigkeit, wenn man sich die Haut leicht verletzt hat, ohne dass es blutet. Die Glukosesensoren sind mit ca. 0,2 Millimeter Durchmesser sehr dünn und die Selbstverletzung muss je nach System nur alle 10 (Dexcom) bzw. 14 (Abbott) Tage erfolgen, nämlich beim Legen des Sensors. Messungen des Blutzuckers müssen nur erfolgen, wenn es den Patienten notwendig erscheint.
Unterschiedliche Glukosewerte
Ein wesentlicher Unterschied zwischen SMBG und CGM besteht darin, dass die Messungen in unterschiedlichen Körperflüssigkeiten erfolgen: SMBG im Blut, CGM in der zwischenzellulären Flüssigkeit. Unter welchen Umständen stimmen die Glukosewerte überein und unter welchen Umständen nicht? Ist der Glukosespiegel stabil, d. h. treten nur geringfügige Schwankungen auf, dann ist der Wert im Blut und in der Flüssigkeit im Gewebe gleich.
Erhöht sich z. B. nach dem Essen die Blutglukose, dann braucht es etwas Zeit, bis die Glukose aus dem Blut als „Glukosestrom“ in die Gewebeflüssigkeit fließt, wo der Glukosesensor die Gewebeglukose misst. Dieser Wert ist genauso richtig wie ein im Blut gemessener Wert, auch wenn er nicht identisch ist. Auf den beiden Messgeräten werden also zwei unterschiedliche Glukosewerte angezeigt, die beide richtig sind, einfach weil sie in unterschiedlichen Körperflüssigkeiten bestimmt wurden. Solange der Glukosestrom anhält, wird der Wert im Gewebe geringer sein als im Blut, weil der ganze Vorgang einige Minuten dauert.
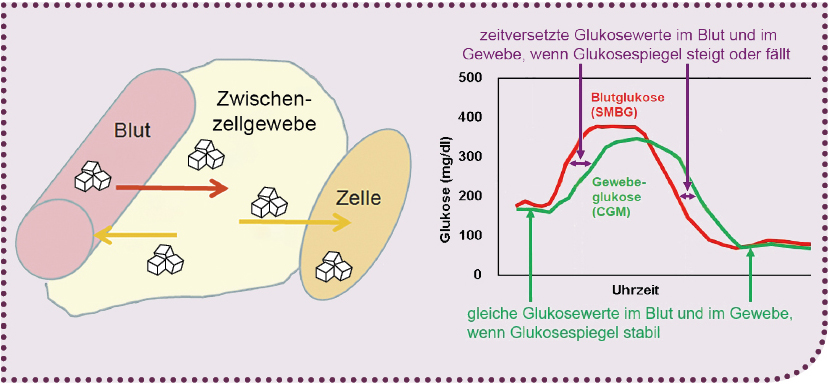 Abbildung links: Wenn der Glukosewert im Blut ansteigt, fließt ein Glukosestrom in die zwischenzelluläre Gewebeflüssigkeit, in der die Glukosekonzentration niedriger ist, und von dort weiter in die Körperzellen. Ist die Glukosekonzentration in der zwischenzellulären Gewebeflüssigkeit höher, fließt Glukose ins Blut. Das geschieht so lange, bis in beiden Körperflüssigkeiten der gleiche Glukosewert herrscht (stabiler Glukosespiegel).
Abbildung links: Wenn der Glukosewert im Blut ansteigt, fließt ein Glukosestrom in die zwischenzelluläre Gewebeflüssigkeit, in der die Glukosekonzentration niedriger ist, und von dort weiter in die Körperzellen. Ist die Glukosekonzentration in der zwischenzellulären Gewebeflüssigkeit höher, fließt Glukose ins Blut. Das geschieht so lange, bis in beiden Körperflüssigkeiten der gleiche Glukosewert herrscht (stabiler Glukosespiegel).
Abbildung rechts: Wenn der Glukosespiegel stabil ist, sind die Glukosewerte im Blut und in der zwischenzellulären Gewebeflüssigkeit gleich. Steigen oder fallen die Glukosewerte, so ist der Glukosegehalt im Blut und Gewebe unterschiedlich, der Wert im Gewebe hinkt dem Wert im Blut hinterher.
Beeinflusst wird der Wert im Gewebe noch dadurch, dass ein Teil des Glukoseflusses direkt in die Muskel- oder Fettzellen weiterwandert. Wenn keine weitere Glukose aus dem Darm ins Blut geliefert wird, verringert sich der Glukosestrom, bis er ganz versiegt, denn seine Stärke wird bestimmt von dem Unterschied des Glukosewerts im Blut und im Gewebe.
Bei gleichen Werten in beiden Flüssigkeiten ist die Situation also stabil, der Wert auf dem Blutglukosemesssystem und dem CGM-System ist folglich auch gleich. Sinkt nun der Glukosewert im Blut, fließt der Glukosestrom vom Gewebe ins Blut. Auch in dieser Situation sind die Glukosewerte in beiden Flüssigkeiten solange unterschiedlich, bis der Glukosestrom aufhört.
Es wird in dem Zusammenhang auch von einem „time-lag“ gesprochen. Damit ist die Zeit gemeint, die es dauert, bis mit dem CGM-System der gleiche Wert gemessen wird wie vorher mit der SMBG. Dieser Zeitunterschied hängt davon ab, wie schnell der Glukosespiegel steigt oder fällt.
Werden z. B. Trauben gegessen, steigt der Glukosewert schnell an, bei Pasta dagegen langsam. Der time-lag liegt bei einer Standardmahlzeit mit 55 Prozent Kohlenhydraten, 30 Prozent Fett und 15 Prozent Eiweiß bei ca. 13 bis 17 Minuten, wird bei alltäglichen Mahlzeiten aber von deren Zusammensetzung (z. B. dem Fett-Anteil) und vom individuellen Stoffwechsel der Patienten beeinflusst.
Schlussfolgerungen
SMBG wie auch CGM haben eine große Entwicklung hinter sich, die Patienten mit Diabetes in die Lage versetzt, ihre Diabetestherapie unter verschiedenen Alltagssituationen zu steuern. Bei der SMBG ist besonders die Messgenauigkeit zu benennen, die nahezu die von Laborgeräten erreicht. Hinzu kommen die geringe notwendige Blutmenge, die kurze Messzeit und die einfache Handhabung der kleinen Geräte, was Messfehler durch Handhabungsfehler minimiert. CGM etabliert sich zunehmend als ein Standard der Therapieunterstützung. Deren Messgenauigkeit drängt die SMBG zurück.
Weiterhin beachtenswert ist, dass CGM mittlerweile die Insulinabgabe von Insulinpumpen steuert und auch in digitalisierten Unterstützungssystemen zur Anwendung kommt. Zu beachten ist, dass bei der Messung im Blut (SMBG) und im Gewebe (CGM) Unterschiede im Glukosemesswert auftreten, die sich aus der Messung in unterschiedlichen Körperflüssigkeiten ergeben und deshalb normal sind.
Autor:
|
|
Erschienen in: Diabetes-Journal, 2021; 70 (6) Seite 38-42
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Ähnliche Beiträge
- Behandlung
Diabetes-Anker-Podcast: Injektionstherapien bei Typ-2-Diabetes – wir räumen auf mit Sorgen und Mythen über Insulin und Co
- Behandlung
„Psychologische Insulinresistenz“: Keine Angst vor Insulin!
5 Minuten
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Über uns
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Community-Frage
Mit wem redest du
über deinen Diabetes?
Die Antworten werden anonymisiert gesammelt und sind nicht mit dir oder deinem Profil verbunden. Achte darauf, dass deine Antwort auch keine Personenbezogenen Daten enthält.
Werde Teil unserer Community
Community-Feed
-
renrew postete ein Update in der Gruppe In der Gruppe:Diabetes-Technik vor 4 Tagen, 17 Stunden
gibt es Tips oder Ratschläge dieser Pumpe betreffend?
-
renrew postete ein Update in der Gruppe In der Gruppe:Diabetes-Technik vor 4 Tagen, 17 Stunden
Hallo..bin neuer Ypso Pumpenträger..seid 3 Monaten dabei..
-
renrew postete ein Update vor 4 Tagen, 17 Stunden
Bin Neu hier..frischer Ypso Pumpenträger..möchte mich gerne austauschen mit anderen..wenn möglich
-
lena-schmidt antwortete vor 4 Tagen, 17 Stunden
Huhuuu, super, herzlich willkommen 🙂 Hast du auch unsere Gruppen Funktion gesehen? Welche Themen interessieren dich? Liebe Grüße Lena
-
moira antwortete vor 3 Tagen, 14 Stunden
Ich habe die ypsopump jetzt ein Jahr.
-












Das kommt sehr darauf an – in welchem Bereich?