6 Minuten

Nicht jeder Pinsel eignet sich für das Streichen von Wänden. Auch die Wahl des richtigen Hammers will gut überlegt sein. Ohne einen gut gefüllten Werkzeugkasten gelingen weder Renovierung noch Neubau. Auch die Therapie des Typ-2-Diabetes funktioniert nicht ohne das richtige medikamentöse Werkzeug. Viele Jahre war der Werkzeugkasten spärlich gefüllt – in den letzten Jahren hat sich glücklicherweise sehr viel getan.
“Ohne meine ‚Turbospritze‘ wäre ich nicht mehr in meinem Job tätig”, ist sich Harald Priebert (Name geändert) sicher. Der heute 59-Jährige ist Zimmerer und lebt seit dem 45. Lebensjahr mit Typ-2-Diabetes. Trotz ausreichender Bewegung und gesundheitsbewusster Ernährung wollte es mit der Diabetestherapie nicht klappen. Sein HbA1c-Wert, also der Glukose-Langzeitwert, und sein Körpergewicht stiegen unter der Behandlung mit den Medikamenten Metformin, Glimepirid und der zusätzlichen Gabe von Insulin zur Nacht. “Dazu kamen Unterzuckerungen, die man auf dem Gerüst nun wirklich nicht gebrauchen kann”, erinnert sich Priebert.
Seit fünf Jahren ist das alles Geschichte. Priebert spritzt einmal in der Woche seine “Turbospritze” (einen GLP-1-Rezeptor-Agonisten, siehe Tabelle), nimmt zusätzlich Metformin zweimal täglich ein und achtet natürlich weiter auf seine Ernährung und Bewegung. Sechs Kilogramm Körpergewicht hat Priebert verloren, seine Glukosewerte sind praktisch normal und vor allem hat er keine Unterzuckerungen mehr.
Die Behandlung mit dem GLP-1-Rezeptor-Agonisten (GLP-1-RA) in Verbindung mit Metformin ist für Priebert zweifelsfrei die aktuell optimale Therapie. Die Substanzklasse der GLP-1-RA eignet sich aber nicht für alle Menschen mit Typ-2-Diabetes. Einige entwickeln unter der Therapie Magen-Darm-Beschwerden, auch mag nicht jeder spritzen. Glücklicherweise bietet der Medikamenten-Werkzeugkasten reichlich Alternativen. Es sind ganz unterschiedliche Substanzen, die mitunter auch an ganz verschiedenen Organen im Körper ihre Wirkung entfalten.
Die Substanzklasse der Gliptine oder DPP-4-Hemmer wird in der Regel ausgesprochen gut vertragen, senkt Gewicht und Glukose. Aber sie wirken nicht so gut wie die GLP-1-RA. Die SGLT-2-Hemmer sorgen dafür, dass überschüssige Glukose aus dem Körper vermehrt mit dem Urin ausgeschieden wird. Dadurch wird auch mehr Wasser zum Verdünnen des Zuckers ausgeschieden, sodass man häufiger Wasser lassen muss. Mitunter führen SGLT-2-Hemmer zu Infektionen im Genitalbereich.
Eher an Bedeutung verloren haben die Sulfonylharnstoffe und die Glinide. Sie regen die Bauchspeicheldrüse an, körpereigenes Insulin freizusetzen. Sie senken die Glukosewerte gut, begünstigen aber auch das Auftreten von Unterzuckerungen und Gewichtszunahme. Die Substanzklasse der Alpha-Glukosidase-Hemmer wird aufgrund der Nebenwirkungen am Magen-Darm-Trakt (vor allem Blähungen) nur noch selten verordnet. Unter der Behandlung mit Glitazonen treten gehäuft Knochenbrüche und eine Herzschwäche auf. Sie können daher seit dem Jahr 2010 in Deutschland nur noch in medizinisch begründeten Einzelfällen zulasten der gesetzlichen Krankenversicherung (GKV) verordnet werden.
Es gibt zahlreiche spannende medikamentöse Entwicklungen in der Therapie des Typ-2-Diabetes. Mit dem “Twincretin” Tirzepatid ist seit November 2023 eine Substanz mit einem neuartigen Mechanismus in Deutschland verordnungsfähig: Hier wirkt die Substanz an den Rezeptoren für Glucagon-like Peptide-1 (GLP-1) und glukoseabhängiges insulinotropes Peptid (GIP). Ergebnisse bisheriger Studien zeigen neben einer deutlichen Reduktion der Glukosewerte eine eindrucksvolle Senkung des Körpergewichts von bis zu 13 Prozent. Welche Substanz was kann, ist in der folgenden Tabelle zusammengefasst:
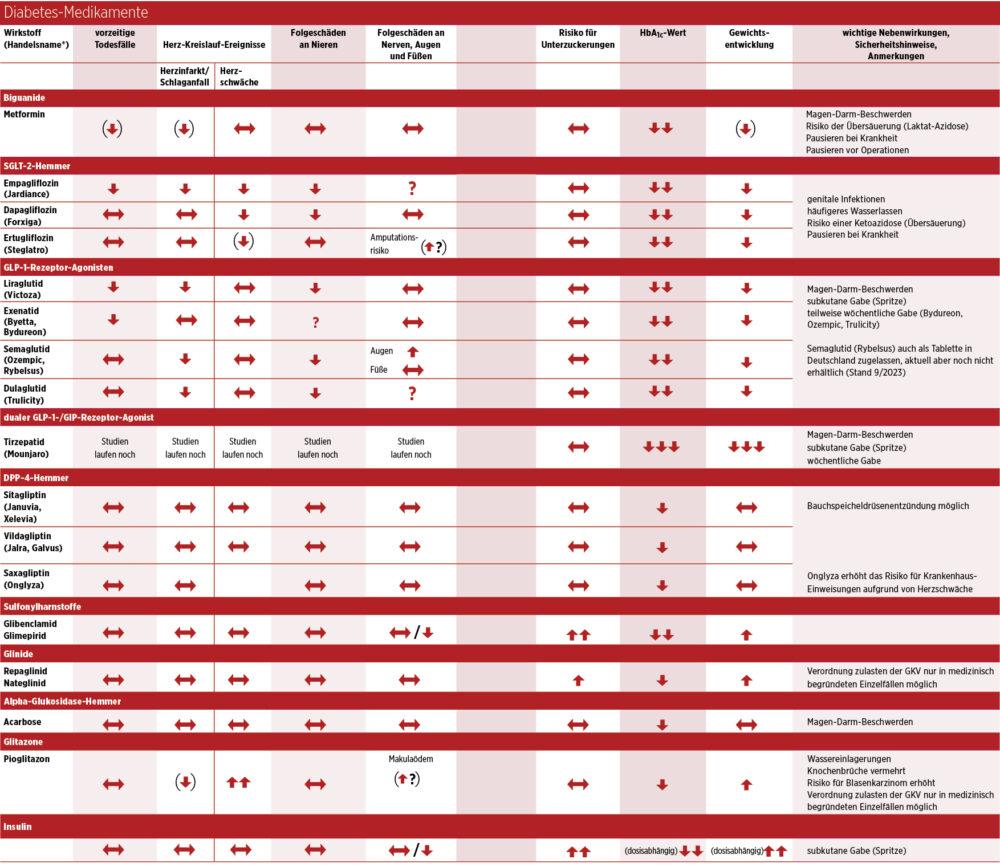
Hans Lauber, Autor von Diabetes-Büchern, nennt Metformin das “Arbeitspferd” der medikamentösen Therapie des Typ-2-Diabetes. Metformin bremst das Ausschütten von Glukose aus der Leber und verbessert die Empfindlichkeit der Muskulatur für Insulin. Sofern Metformin vertragen wird und keine Gegenanzeigen, wie eine höhergradige Nierenschwäche, bestehen, ist Metformin das Medikament der ersten Wahl in der Therapie des Typ-2-Diabetes.
Zurück zu Harald Priebert: Ihm geht es ohne Insulin deutlich besser, denn Insulin ist in der aktuellen Phase seines Typ-2-Diabetes nicht die richtige Wahl. Die Insulintherapie hat mit der Entwicklung neuer Substanzen in der Therapie des Typ-2-Diabetes an Bedeutung verloren. Sie bleibt aber weiter ein wichtiger Baustein der Therapie.
Eine Insulintherapie ist auf jeden Fall im Rahmen von akuten Entgleisungen des Glukosestoffwechsels angezeigt. Mitunter verbieten komplexe Begleiterkrankungen den Einsatz sonstiger Diabetes-Medikamente, sodass auch dann eine Insulintherapie erfolgen sollte. Im Zusammenhang mit schwer verlaufenden Infektionen müssen bestimmte Diabetes-Medikamente (insbesondere Metformin und SGLT-2-Hemmer) abgesetzt werden. Ersatzweise wird dann nicht selten mit Insulin behandelt. Gleiches gilt unmittelbar vor, während und nach einer Operation. Auch eine Behandlung mit Kortison führt unweigerlich zu einem Anstieg der Glukosewerte, der in der Regel eine Insulintherapie unumgänglich macht. Erreicht man mit den sonstigen Diabetes-Medikamenten keine normnahe Kontrolle des Stoffwechsels, ist zudem oft eine zusätzliche Insulintherapie sinnvoll.
Mit der Dauer des Diabetes lässt die Insulin-Eigenproduktion der Betazellen der Bauchspeicheldrüse kontinuierlich nach. Man spricht im fortgeschrittenen Stadium auch von einem “ausgebrannten” Typ-2-Diabetes. Auch dann benötigen Menschen mit Typ-2-Diabetes unbedingt Insulin. Priebert dürfte deshalb im Verlauf seines Lebens noch einmal Insulin benötigen.
Formen der Insulintherapie für Menschen mit Typ-2-Diabetes | |
| Therapie: | Charakteristika/Anmerkungen: |
|
|
|
|
|
|
|
|
|
|
|
|
Eine Insulintherapie kann ganz unterschiedlich erfolgen, zum Beispiel als einmal tägliche Gabe eines langwirksamen Insulins, kombiniert mit Tabletten, oder als intensivierte Insulintherapie mit einem langwirksamen Insulin und einem kurzwirksamen Insulin zu den einzelnen Mahlzeiten (siehe Tabelle oben).
Mit einem guten klinischen Blick und wenigen zusätzlichen Informationen können erfahrene Diabetologinnen und Diabetologen rasch und sicher entscheiden, ob Patientinnen und Patienten schon frühzeitig Insulin benötigen. Ist man sich nicht sicher, helfen auch einfache ergänzende Untersuchungen wie der Glukagon-Stimulationstest oder auch die Bestimmung des C-Peptid-Glukose-Verhältnisses (siehe folgenden Kasten).
Natürlich sollen Diabetes-Medikamente die Glukosewerte senken und die Lebensqualität verbessern. Idealerweise führen sie nicht zu Unterzuckerungen oder begünstigen eine Gewichtszunahme. Einige von ihnen können aber viel mehr leisten: die GLP-1-Rezeptor-Agonisten und die SGLT-2-Hemmer. Sie schützen vor Herz-Kreislauf-Komplikationen wie Herzinfarkt und Schlaganfall und verbessern die Herz- und die Nierenfunktion.
Auch wenn nicht alle Substanzen der jeweiligen Klasse gleich gut wirken, darf man doch von Klassen-Effekten ausgehen. Das bedeutet, dass alle Substanzen der jeweiligen Substanzklasse mehr oder weniger vergleichbare Effekte aufweisen. Diese Erkenntnis hat dazu geführt, dass GLP-1-Rezeptor-Agonisten und SGLT-2-Hemmer bei Menschen mit Typ-2-Diabetes und einer Herz-Kreislauf- und/oder Nierenerkrankung bevorzugt eingesetzt werden, unabhängig vom HbA1c-Wert.
Für den anzustrebenden HbA1c-Wert gelten individuelle Therapieziele. Der Zielkorridor ist in der Nationalen VersorgungsLeitlinie (NVL) mit 6,5 bis 8,5 % (48 bis 69 mmol/mol) zunächst extrem weit gefasst. Unter Berücksichtigung u. a. von Lebenserwartung, Begleiterkrankungen, möglichen medikamentösen Wechselwirkungen, funktionellen und geistigen Fähigkeiten sowie dem Wunsch der Patientinnen und Patienten gilt es, ein individuelles Therapieziel zu vereinbaren.
Das Ziel lautet dann bei jungen Menschen ohne Begleiterkrankungen in der Regel 6,5 bis 7,5 % (48 bis 58 mmol/mol), kann aber bei alten pflegebedürftigen Menschen mit fortgeschrittenen Begleiterkrankungen durchaus auch 8,5 % (69 mmol/mol) betragen.
Bei der Auswahl der Medikation sind einerseits viele wissenschaftliche Erkenntnisse und Leitlinien mit klaren Richtungsschildern zu berücksichtigen, andererseits aber auch gerade die persönlichen Wünsche und Vorstellungen der Menschen mitTyp-2-Diabetes und nicht zuletzt die Erfahrungen der verordnenden Ärztinnen und Ärzte. Daher gilt gerade in der Auswahl der “richtigen” Medikation für Menschen mit Typ-2-Diabetes auch das Prinzip der partizipativen Entscheidungsfindung (PEF).
Innovative Medikamente haben den Werkzeugkasten für die Therapie des Typ-2-Diabetes in den letzten Jahren reichlich gefüllt. Davon profitiert nicht nur Harald Priebert. In Zukunft kommen weitere Werkzeuge dazu. Gerade im Bereich der Substanzen, die ihre Wirkung an ganz unterschiedlichen Rezeptoren im Magen-Darm-Trakt entfalten, deuten sich in den laufenden Studien sehr spannende und hoffnungsvolle Therapie-Ansätze für Menschen mit Typ-2-Diabetes an.
Erschienen in: Diabetes-Journal, 2023; 72 (12) Seite 28-33

5 Minuten

4 Minuten
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Beliebte Themen
Ernährung
Aus der Community
Push-Benachrichtigungen
