- Behandlung
Welche Insuline man wie einsetzt
3 Minuten

Diabetes-Journal-Chefredakteur Prof. Thomas Haak gibt hier einen Überblick über Insulingeschichte, Insulinarten sowie Therapiestrategien. Die kurze Zusammenstellung bietet außerdem eine Tabelle mit den gängigen Insulinsorten – interessant sicher für erfahrene wie für ganz neue Leser!
Man unterscheidet zwischen humanen und tierischen Insulinen: Tierische Insuline werden nur noch sehr selten eingesetzt und sind daher schwer erhältlich; es gibt aber immer noch Menschen, die mit Humaninsulin nicht zurechtkommen, wenn sie früher einmal tierische Insuline benutzt hatten. Die meisten humanen Insuline werden heute gentechnisch hergestellt; so kann man Insulin sicher und in nahezu unbegrenzter Menge herstellen, die Produktqualität in Bezug auf Reinheit ist nahezu perfekt.
Humaninsuline werden als schnellwirksames Insulin oder als Verzögerungsinsulin in Form des NPH-Insulins angeboten. NPH steht für Neutral Protamin Hagedorn. Das von Dr. Hans Christian Hagedorn entwickelte Eiweißmolekül führt dazu, dass Insulin langsam in den Blutkreislauf aufgenommen wird. NPH-Insuline erkennt man an ihrer Trübung, diese Insuline müssen daher sorgfältig durch Schwenken der Ampulle oder des Insulinpens vermischt werden, um eine gleichmäßige Verteilung von Verzögerungsstoff und Insulin zu erhalten.
Noch schneller, noch langsamer
Vor über 20 Jahren begann die Industrie, die Wirkeigenschaften der Insuline zu verändern: Schnelle Insuline sollten schneller gemacht werden, und Verzögerungsinsuline sollten gleichmäßiger wirken. Daraus entstanden die Insulinanaloga: Sie wirken wie Insulin, jedoch ist der Wirkeintritt bei den schnellen Insulinanaloga ca. 15 Minuten früher als bei Humaninsulinen. Dies führt dazu, dass man oft keinen Spritz-Ess-Abstand mehr braucht bzw. Insulin oft sogar nach dem Essen spritzen kann, wenn der Ausgangsblutzuckerspiegel nicht hoch war.
Bei den Verzögerungsinsulinen wurde das Insulinmolekül so verändert, dass die Aufnahme in den Körper sehr langsam erfolgt. Dies führt zu einem gleichmäßigeren Anfluten und konstanteren Insulinspiegeln. Daher schwankt die Wirkung von Tag zu Tag bei den modernen Insulinanaloga deutlich weniger, und der Blutzucker lässt sich bei vielen Patienten stabiler einstellen als mit dem herkömmlichen NPH-Insulin.
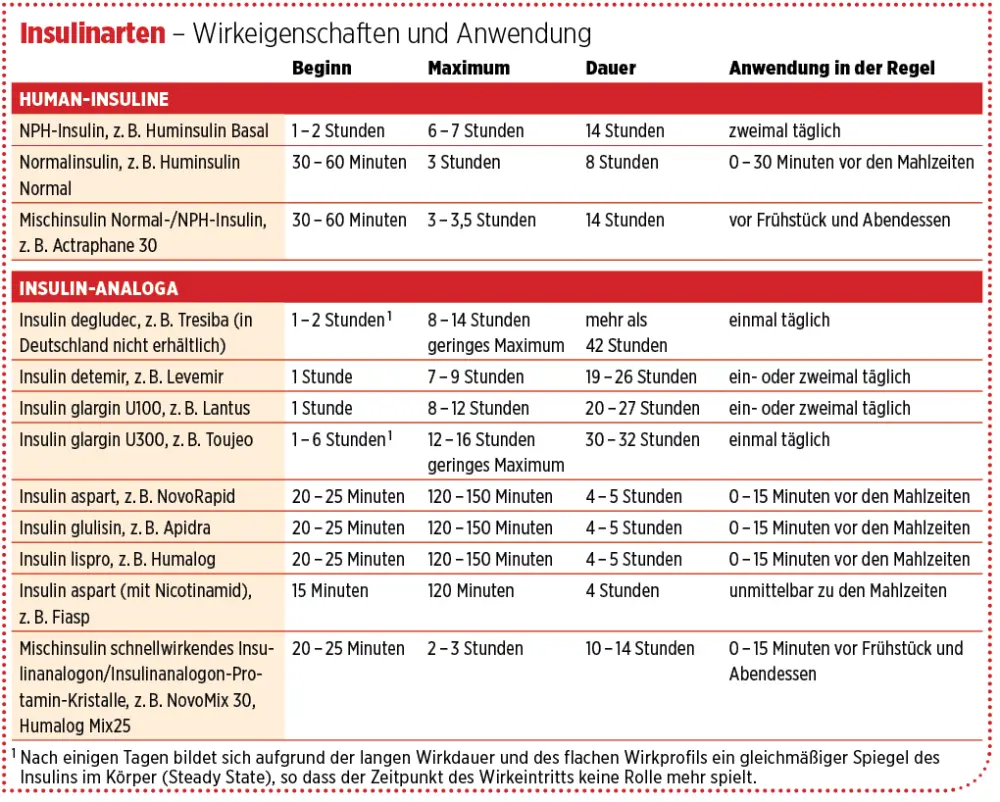
Durch das Verwenden von Verzögerungsinsulinanaloga kann es je nach Insulintyp sein, dass seltener injiziert werden muss als unter NPH-Insulin. In vielen Fällen reicht eine einzige Injektion pro Tag aus. Ein großer Vorteil ist auch, dass die Verzögerungsinsulinanaloga nicht mehr trüb sind und dadurch auch nicht mehr durchmischt werden müssen. Die Tabelle auf der folgenden Seite gibt eine Übersicht über die gängigen Insuline auf dem deutschen Markt.
Erfolg mit der richtigen Insulinstrategie
Es gibt verschiedene Insulinstrategien. Unter der konventionellen Therapie (CT) werden Mischungen aus schnellwirksamem und Verzögerungsinsulin verwendet. Injiziert werden die Mischinsuline normalerweise morgens und abends in einem Verhältnis von 2 : 1. Der schnellwirksame Insulinanteil der Mischungen wirkt zum Frühstück, der Verzögerungsanteil wirkt am stärksten zum Zeitpunkt der Mittagsmahlzeit. Am Abend wirkt der schnellwirksame Anteil des Mischinsulins zum Abendessen, der Verzögerungsanteil stabilisiert den Blutzucker während der Nacht.
Diese einfache Insulinstrategie erlaubt oft nur eine mäßig gute Einstellung. Blutzuckerschwankungen im Tagesverlauf können mit dieser Insulinstrategie nicht korrigiert werden. Man hat nur die Möglichkeit, mehr oder weniger zu essen bzw. sich mehr oder weniger zu bewegen. In diesem Fall ist man wirklich gezwungen, den Tagesverlauf an die Insulinwirkung anzupassen.
ICT: die neue Freiheit
In den 1980er-Jahren wurde die intensivierte Insulintherapie (ICT) die Therapie der Wahl. Sie wird oft auch als funktionelle Insulintherapie bezeichnet. Bei dieser Strategie wird für den Zucker, den der Körper unabhängig von Mahlzeiten selbst bildet, ein Basalinsulin gespritzt. Abhängig von dem Zeitpunkt der Mahlzeit und der Mahlzeitenmenge sowie dem Blutzucker wird zu den Hauptmahlzeiten, je nach Insulintyp auch zu den Zwischenmahlzeiten, schnellwirksames Insulin gegeben – für die Kohlenhydrate und zur Korrektur eines vom Zielwert abweichenden Blutzuckers.
In dieser Therapieform richtet sich das Insulin nach dem Leben. Mit einer intensivierten Insulintherapie ist eine viel präzisere und erfolgreichere Therapie möglich.
BOT, SIT … oder sonst noch was?
Die genannten Strategien werden benötigt, wenn am Tag noch körpereigenes Insulin vorhanden ist. Bei Typ-2-Diabetes ist daher oft nur eine nächtliche Insulingabe vor dem Zubettgehen notwendig, um sicherzustellen, dass der Blutzucker am Morgen normal ist; tagsüber werden weiterhin blutzuckersenkende Tabletten eingenommen. Diese Therapie, bezeichnet als basalunterstützte orale Therapie (BOT), ist eine gute Möglichkeit, um eine Insulintherapie zu beginnen. Unter SIT versteht man die supplementäre Insulintherapie.
Auch diese ist eine Therapieform für Typ-2-Diabetiker, die eine zusätzliche Insulingabe benötigen. Hier wird durch Zugabe von schnellwirksamem Insulin zu den Hauptmahlzeiten die noch vorhandene körpereigene Insulinproduktion ergänzt. Besonders geeignet ist diese Therapie, wenn es nach den Hauptmahlzeiten zu einem ungewollten Blutzuckeranstieg kommt. Für Kinder ist die Insulinpumpentherapie die Therapie der Wahl! Auch viele Erwachsene profitieren davon. Mehr dazu und auch über deren Grenzen finden Sie im folgenden Artikel.
Schwerpunkt XXX
- Welche Insuline man wie einsetzt
- Wenn Menschen mit Insulinpumpe altern
- Bessere Insulintherapie durch CGM: Zahlen, Daten, Fakten
Erschienen in: Diabetes-Journal, 2018; 67 (9) Seite 14-16
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Ähnliche Beiträge
- Technik
Darauf ist zu achten: Sicher mit dem Insulinpen umgehen

3 Minuten
- Bewegung
Faschingszeit: Gute Vorsätze – mit kurzer Pause

2 Minuten
Keine Kommentare
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Über uns
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Community-Frage
Mit wem redest du
über deinen Diabetes?
Die Antworten werden anonymisiert gesammelt und sind nicht mit dir oder deinem Profil verbunden. Achte darauf, dass deine Antwort auch keine Personenbezogenen Daten enthält.
Werde Teil unserer Community
Community-Feed
-
marina26 postete ein Update in der Gruppe In der Gruppe:Für alle Höhen und Tiefen vor 8 Stunden, 26 Minuten
Huhu, ich bin Marina und 23 Jahre alt, studiere in Marburg, habe schon etwas länger Typ 1 Diabetes und würde mich total über persönlichen Austausch mit anderen jungen Menschen/Studis… freuen, vielleicht auch mal ein Treffen organisieren oder so 🙂 Schreibt mir gerne, wenn ihr auch Lust habt!
-
wolfgang65 postete ein Update in der Gruppe In der Gruppe:Diabetes Typ 3c vor 1 Tag, 3 Stunden
Liebe Leute, ich habe zwei neue Erfahrungen mach dürfen, die Ursächliche nicht so schön, woraus die 2. Erfahrung (notwendig gut) resultiert!
Ich bin kein Liebhaber von Zahnärzten und meine dort geführte Gesundheitsakte ist mit einem riesigen “A” für Angspatient gezeichnet. Ende letzten Jahres ist mir beim letzten verbleibenden Weisheitszahn (nie Schmerzen gemacht) größeres Teil abgebrochen, ZA meint, da geht er nicht bei, weil Zahn quer liegt, allso OP, und danach könnte man sich über Zahnersatz unterhalten … ich natürlich in Schockstarre gefallen, – gleich am selben Tag bei OP-Zahnarzt Termin gemacht, vor Weihnachten nix mehr möglich, gleich Anfang Januar Termin bekommen, Röntgenbild lag dem Chirugen bereits vor. Vieles wurde besprochen, auch der Zahnersatz, wobei der Chirug gleich meinte, dass ausser WZ wohl 3 weitere Zähne raus müssten. Schock nr. 2! Ich wollte mir aber noch 2Meinung einholen und fand Dank guten Rat von Bekannten, einen anderen Zahnarzt, dem ich mein Leid und Angst ausführlich schildern konnte und der auch zum erstenmal die Diabetes in Spiel brachte … kurz um ein bisher bestes aufklärendes Gespräch, wie weit Diabetes auch auf die Zahne und Zahnfleisch gehen kann. Bei mir Fazit Paradontites. (die 1. unschöne Erfahrung). Der Weisheits- und daneben liegende Zahn sind inzwischen raus, – war super gute und schmerzfreie OP, danach keinerlei Schmerzen, durfte allerdings auch Antibiotika nehmen. Die 2. Erfahrung: ich konnte meine Insulindosies halbieren, – bei 10 Tg. Antbiotika, und nun 15 ohne Medizin noch anhaltend niedrige Insulinmenge, mit steigender festen Nahrungsaufnahme.
Heute bei Diabetologen bestätigt, das Diabetiker besonders auf Ihre Zähne und Zahlfleich achten sollten. Da frage ich mich warum der Zahnarzt da nicht im Vorsorgekatalog von DMP aufgenommen ist.
LG Wolfgang
-
laila postete ein Update in der Gruppe In der Gruppe:Diabetes Typ 3c vor 1 Tag, 23 Stunden
Hallo ihr Lieben….Mein Name ist Laila…Ich bin neu hier…Ich wurde seit 2017 mit Diabetes 2 diagnostiziert.Da bekam ich den Diabetes durch laufen ohne Medies in den Griff.Das ging so bis Januar 2025.Ich weiss heute nochicht warum…aber ich hatte 2024 den Diabetes total ignoriert und fröhlich darauf losgegessen.Mitte 2025 ging ich Sport machen und gehen nach dem Essen.Und nahm immer megr ab.Htte einen Hb1C Wert von 8…Da ich abnahm, dachte ich, das der Wert besser ist…Bis Januar 2025…Da hatte ich einen HbA1C Wert von 14,8…Also Krankenhaus und Humalog 100 zu den Malzeiten spritzen…Und Toujeo 6 EI am Morgen…Irgendwann merkte ich, das mich kein Krankenhaus einstellen konnte.Die Insulineinheiten wurden immer weniger.Konnte kein Korrekturspritzen megr vornehmen.Zum Schluss gin ich nach 5 Mon. mit 2 Insulineinheiten in den Hypo…Lange Rede …kurzer Sinn.Ich ging dann auf Metformin…Also Siofor 500…Ich war bei vielen Diabethologen….Die haben mich als Typ 1 behandelt.Mit Metformin ging es mir besser.Meine letzte Diaethologin möchte, das ich wieder spritze.Ich komme mit ihr garnicht zurecht.Mein HbA1C liegt jetztbei 6,5…Mein Problem ist mein Gewicht.Ich wiege ungefähr 48 Kilo bei 160 m…Ich bräuchte dringend Austausch…Habe so viele Fragen…Bin auch psychisch total am Ende. Achso…Ja ich habe seit 1991 eine chronisch kalfizierende Pankreatitis…Und eine exokrine Pankreasinsuffizienz…Also daurch den Diabetes 3c.Wer möchte sich gerne mit mir austauschen?An Michael Bender:” Ich habe Deine Geschichte gelesen . Würde mich auch gerne mit Dir austauschen, da Du ja auch eine längere Zeit Metformin eingenommen hast.” Ich bin für jeden, mit dem ich mich hier austauschen kann, sehr dankbar. dankbar..Bitte meldet Euch…!!!
-
suzana antwortete vor 1 Tag, 21 Stunden
Hallo Leila, ich bin Suzana und auch in dieser Gruppe. Meine Geschichte kannst du etwas weiter unten lesen.
Es ist sicher schwer aus der Ferne Ratschläge zugeben, dennoch: ich habe mich lange gegen Insulinspritzen gewehrt aber dann eingesehen, dass es besser ist. Wenn die Pankreas nicht mehr genug produziert ist es mit Medikamenten nicht zu machen. Als ich nach langer Zeit Metformin abgesetzt habe, habe ich erst gemerkt, welche Nebenwirkungen ich damit hatte.
Ja auch ich muss aufpassen nicht in den unterzucker zu kommen bei Sport und Bewegung aber damit habe ich mich inzwischen arrangiert. Traubensaft ist mein bester Freund.
Ganz wichtig ist aber ein DiabetologIn wo du dich gut aufgehoben fühlst und die Fragen zwischendurch beantwortet.
Weiterhin viel Kraft und gute Wegbegleiter! -
laila antwortete vor 1 Tag, 18 Stunden
@suzana: Ich danke Dir für die Nachricht.Könnten wir uns weiterhin austauschen?Es wäre so wichtig für mich.Vielleicht auch privat? Gebe mir bitte Bescheid…Ich kenne mich hier leider nicht so gut aus…Wäre echt super…😊
-
wolfgang65 antwortete vor 1 Tag, 4 Stunden
Hallo Leila, auch von mir ein herzliches willkommen. Auch meine Geschichte liest du im weiteren Verlauf.
Zur “chronisch kalfizierende Pankreatitis” kann ich nix sagen, da ist immer das Gespräch mit dem Arzt/Diabetologen vorzuziehen, wie in allen Gesundheitsfragen. Was sagen Ärzte dazu, auch wg. der NICHTzunahme an Gewicht. Wenn ich mit einem Arzt nicht kann, oder dieser mir nicht ausreichende Infos gibt, schaue ich mich nach einem anderen Arzt/Diabetologen um, das ist Dein Recht, es geht um Deine Gesundheit!
Sollte mit der Nichtzunahme noch mehr dahinter Stecken, vielleicht
auch mal einen Psychologen in Deine Überlegung ziehen. Oder eine auf dich zugeschnittene Diabetes Schulung o.Ä., auch hier sollte Dich ein guter Diabetologe aufklären können.Soweit was mir im Moment einfällt. Lass es Dir gut gehen.
Gruss Wolfgang
-
michatype3 antwortete vor 1 Tag, 4 Stunden
Hey Laila, du kannst mir gerne hier im Typ 3c Bereich oder via PN schreiben. Ich bin gerade zwar etwas gesundheitlich angeschlagen, versuche aber, so gut es geht zu antworten.
-








