4 Minuten
Neue Studien an Kindern und Erwachsenen mit Typ-1-Diabetes zeigen, dass man den Prozess der immunvermittelten Betazellzerstörung abmildern kann – zumindest über eine gewisse Zeitspanne. Schütten die noch funktionsfähigen Betazellen noch möglichst lange Insulin aus, wirkt sich das günstig auf den weiteren Krankheitsverlauf aus.
Für die Zerstörung der Betazellen werden Immunzellen des Körpers verantwortlich gemacht, z. B. T-Lymphozyten. Die komplizierten Zusammenhänge zwischen den verschiedenen Zellen des Immunsystems in Hinsicht auf die Betazellzerstörung sind bislang nicht komplett aufgeklärt. Man weiß aber, dass Botenstoffe von aktivierten Immunzellen die Betazellen direkt schädigen können.
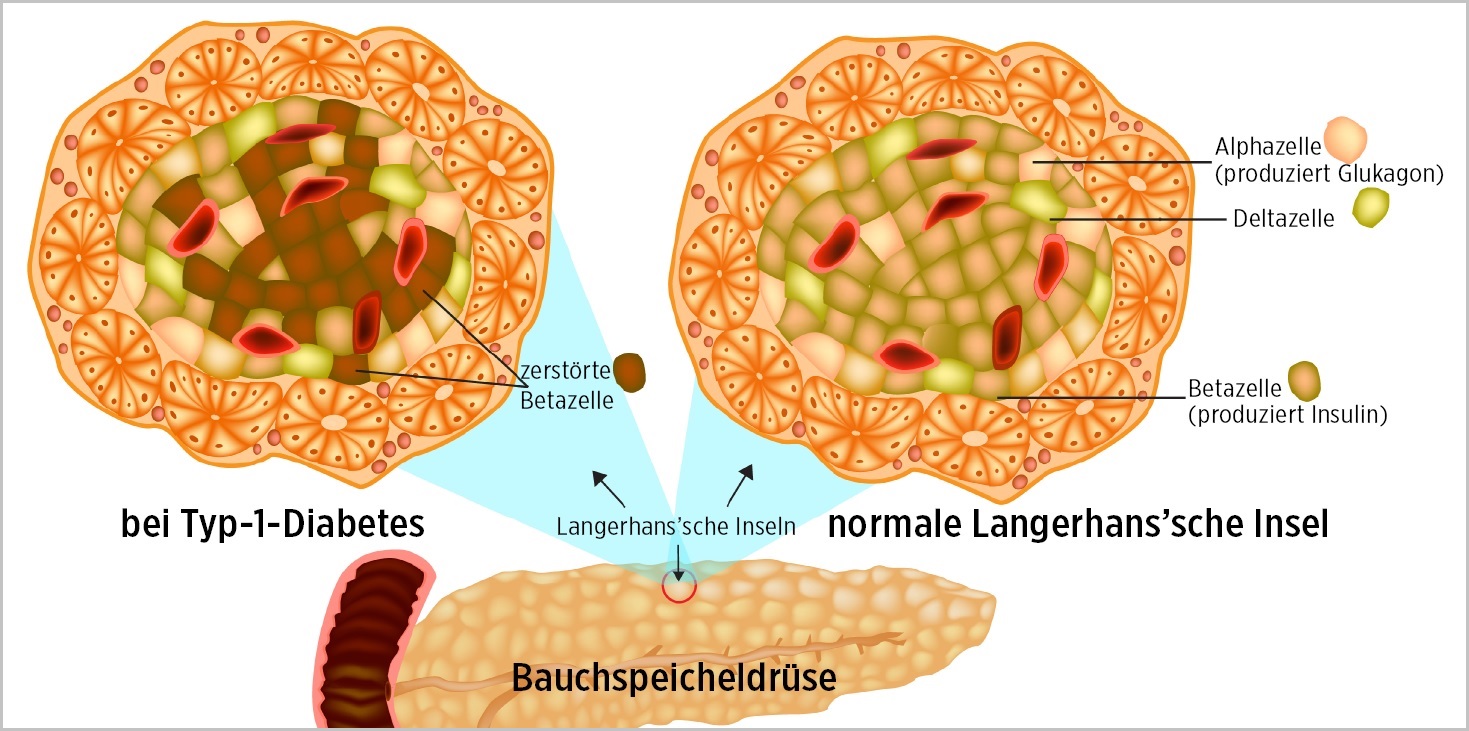 Schematische Darstellung einer normalen Langerhans’sche Insel (rechts) und einer Langerhans’sche Insel bei Typ-1-Diabetes.
Schematische Darstellung einer normalen Langerhans’sche Insel (rechts) und einer Langerhans’sche Insel bei Typ-1-Diabetes.
Selbst wenn der Typ-1-Diabetes schon diagnostiziert wurde, sind meist noch funktionsfähige Betazellen vorhanden. Jedoch schreitet ihre Zerstörung weiter voran. Hier setzen zwei kürzlich veröffentlichte Studien an.
Wichtig zu wissen ist dabei, dass Forscher inzwischen verschiedene Stufen der Typ-1-Diabetes-Entwicklung unterscheiden:
Beide Studien wurden nach Diagnosestellung des Typ-1-Diabetes begonnen. Ziel war hierbei, die bei Diagnose immer noch vorhandene, wenn auch verminderte körpereigene Insulinausschüttung zu stabilisieren oder möglicherweise sogar zu verbessern. Um einen Behandlungserfolg zu zeigen, misst man das C-Peptid.
Hintergrund: Insulin wird in der Betazelle zunächst in einer Vorstufe, dem sogenannten Proinsulin hergestellt, welches in das blutzuckersenkende Insulin und das biologisch weitgehend inaktive C-Peptid gespalten wird. Während man zwischen dem vom Körper selbst hergestellten Insulin und dem über Pen oder Pumpe injizierten, pharmazeutisch produzierten Insulin im Blut nicht unterscheiden kann, erlaubt der Nachweis von C-Peptid einen Rückschluss über die Restfunktion der Betazelle, da Insulinpräparate kein C-Peptid enthalten.
Die Arbeitsgruppe von Professor Kevan Herold aus Yale veröffentlichte im April 2019 Daten einer Nachbeobachtung von Patienten im Alter von 8 bis 30 Jahren, die bis zu 8 Wochen nach Diagnose des Typ-1-Diabetes im Jahr 2011 mit Teplizumab behandelt worden sind. Teplizumab bindet den CD3-Rezeptor der T-Zellen. Dadurch werden diese Immunzellen daran gehindert, die insulinbildenden Betazellen der Bauchspeicheldrüse anzugreifen und zu zerstören.
Durch die Behandlung bleiben die Inselzellen länger erhalten, und so wird das Voranschreiten der Erkrankung verlangsamt. Bei rund der Hälfte der 52 Patienten ließ sich die körpereigene Insulinproduktion für zwei Jahre vollständig aufrechterhalten, wenn sie zu Beginn der Studie zwei Wochen lang und nach einem Jahr nochmals mit Teplizumab behandelt wurden.
In der Gesamtgruppe waren allerdings seinerzeit nach zwei Jahren keine Unterschiede mehr zwischen Placebo- und Behandlungsgruppe nachzuweisen. Vermutlich spielten die Schwere der Krankheit und vor allem der Zeitpunkt des Therapiestarts nach Ausbruch von Typ-1-Diabetes eine Rolle. Auch unterschied sich die Untergruppe mit ausgeprägtem Behandlungserfolg durch bestimmte Immunmarker (z. B. HLA-Typ oder Fehlen von anti-ZNT8-Diabetes-Antikörpern) von den anderen.
Fazit Studie 1: Nach den jetzt vorgestellten Untersuchungsergebnissen konnte eine Stabilisierung der C-Peptidspiegel und eine Verzögerung des Wiederauftreten des klinischen Diabetes um 2 bis 4 Jahre (längstens 88 Monate) bewirkt werden. Nun wollen die Forscher herausfinden, wie man am besten Patienten identifizieren kann, die langfristig von dieser Behandlung profitieren und welches der beste Zeitpunkt der Behandlung ist.
Die Arbeitsgruppe von Michael Heller von der Universität Florida untersuchte, ob eine niedrige Dosis des als Antithymozytenglobulin (ATG) bekannten Gemischs von Antikörpern, welches meist zur Therapie von Abstoßungsreaktionen nach Organtransplantation eingesetzt wird, die Insulinproduktion nach Diabetesdiagnose aufrechterhalten kann.
Die ebenfalls im April publizierte Studie umfasste 89 Teilnehmer im Alter zwischen 12 und 45 Jahren, die innerhalb von 100 Tagen nach der Typ-1-Diabetes-Diagnose in die Studie eingeschlossen wurden.
Die Teilnehmer wurden in drei Gruppen eingeteilt: Eine Gruppe erhielt ATG, eine Gruppe erhielt ATG kombiniert mit GCSF (Medikament, das häufig zur Erhöhung der Anzahl der weißen Blutkörperchen bei Chemotherapie verwendet wird) und eine Gruppe erhielt ein Placebo. In der Behandlungsphase hatten alle Teilnehmer zwei Tage lang intravenöse Infusionen, dann sechs Injektionen über einen Zeitraum von 10 Wochen.
Fazit Studie 2: Zwei Jahre nach Beginn der Behandlung fand sich mit niedrig dosiertem ATG mehr C-Peptid als Hinweis auf einen besseren Erhalt der Insulinproduktion der Betazellen. Zusätzlich waren die HbA1c-Werte bei Studienteilnehmern, die mit niedrig dosiertem ATG behandelt wurden, signifikant niedriger. ATG in Kombination mit GCSF verbesserte das Ergebnis jedoch nicht.
Wir wissen aus anderen Untersuchungen, dass sich selbst eine milde Verbesserung der körpereigenen Insulinausschüttung schützend auf den weiteren Krankheitsverlauf auswirkt, so dass sich eine Intervention also auch bei bereits aufgetretenem Diabetes noch lohnt. Der größte Nachteil ist die zum Zeitpunkt der Diagnose bereits eine ausgeprägte Zerstörung der Inselzellen.
Jetzt sollen im Rahmen des europäischen INNODIA-Netzwerks diese neuen Ergebnisse mit modernsten Methoden fortgeführt werden. Auch wenn die Kombination mit GCSF keinen Zusatznutzen brachte, geht man davon aus, dass eine Kombination verschiedener Medikamente am erfolgversprechendsten ist. In Frage kommen neben den beiden schon genannten Medikamenten noch weitere (z. B. Verapamil, Toclizumab, Anti-TNF, Usketimumab).
Je nach Erfolg bei Patienten mit bereits klinisch manifesten Diabetes sollen erfolgreiche Ansätze auch bei Patienten eingesetzt werden, bei denen trotz hoher Diabetes-Antikörper noch kein Diabetes aufgetreten ist oder bei denen ein hohes genetisches Risiko für Typ-1-Diabetes besteht.
Durch das zunehmende Verständnis der Ursachen des Typ-1-Diabetes ist es heute möglich, neue Therapieansätze zu entwickeln und zu erproben, die zu einer Heilung oder bestenfalls zur Prävention des Typ-1-Diabetes führen. Die Ergebnisse dieser Studien zeigen, dass zumindest ein über mehrere Jahre gehender Erhalt der Betazellfunktion nach klinischer Manifestation des Diabetes erreicht werden kann. Mit keiner der verfügbaren Therapien ist allerdings momentan eine Heilung möglich.
von Prof. Dr. med. Thomas Danne
Chefarzt Kinderkrankenhaus auf der Bult,
Janusz-Korczak-Allee 12, 30173 Hannover,
E-Mail: danne@hka.de
Erschienen in: Diabetes-Eltern-Journal, 2019; 11 (2) Seite 6-7

5 Minuten
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Beliebte Themen
Ernährung
Aus der Community
Push-Benachrichtigungen
