3 Minuten
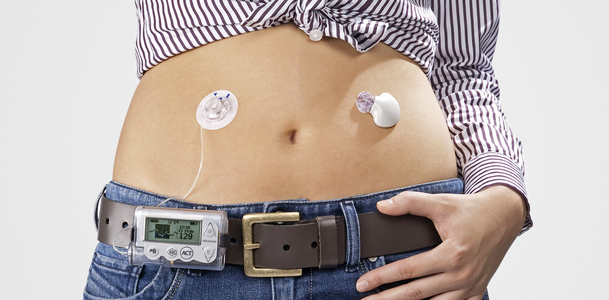
Das Bundessozialgericht hat heute die Klage einer Typ-1-Diabetikerin auf Kostenübernahme eines Systems für das kontinuierliche Glukose-Monitoring (CGM) durch die Krankenkasse abgelehnt.
Wie die Selbsthilfe-Organistation Deutsche Diabetes-Hilfe – Menschen mit Diabetes (DDH-M) meldet, hat das Bundessozialgericht heute eine Entscheidung verkündet, in der es um die Frage ging, ob ein CGM von der Krankenkasse als Hilfsmittel zu bewerten ist und die Kosten von dieser getragen werden müssen. Diese Frage hat das BSG (derzeit) verneint und begründet dies damit, dass der Gesetzgeber eine Bewertung des Nutzens und der Wirtschaftlichkeit für neue Behandlungsmethoden vorgeschrieben habe (vgl. BSG, Urteil vom 08.07.2015 – B 3 KR 5/14 R).
“Wird ein Hilfsmittel als untrennbarer Bestandteil einer vertragsärztlichen Behandlungs- oder Untersuchungsmethode eingesetzt, hat die Krankenkasse die Kosten hierfür grundsätzlich erst zu übernehmen, wenn der Gemeinsame Bundesausschuss die Methode positiv bewertet hat. Diese Sperrwirkung hat zur Folge, dass vor einer positiven Empfehlung der Methode weder die Versicherten ein behandlungsbezogenes Hilfsmittel zu Lasten der Krankenkasse erhalten können noch Hersteller solcher Hilfsmittel vom GKV-Spitzenverband verlangen können, dass ihr Hilfsmittel in das Hilfsmittelverzeichnis aufgenommen wird. Der Gesetzgeber hat im Hinblick auf die Sicherung von Nutzen und Wirtschaftlichkeit von Behandlungsmethoden das Prüfungsverfahren bei dem Gemeinsamen Bundesausschuss vorgeschaltet. Erst wenn diese Prüfung positiv ausgefallen ist, sind die für den Einsatz der dann anerkannten Methode notwendigen Hilfsmittel Gegenstand der Leistungspflicht der Krankenkassen.
Eine Bewertung durch den Gemeinsamen Bundesausschuss ist auch bezüglich bereits anerkannter oder zugelassener Methoden erforderlich, wenn diese im Hinblick auf ihre diagnostische beziehungsweise therapeutische Wirkungsweise, mögliche Risiken und/oder Wirtschaftlichkeitsaspekte eine wesentliche Änderung oder Erweiterung erfahren.
In dem Verfahren B 3 KR 6/14 R hatte die Revision des GKV-Spitzenverbandes daher im Sinne einer Aufhebung und Zurückverweisung Erfolg. Die Überlassung einer aktiven Bewegungsschiene an Patienten zur selbständigen Durchführung der Therapie ist sowohl im Vergleich zu herkömmlicher physikalischer Behandlung durch Physiotherapeuten, als auch im Vergleich zu den im Hilfsmittelverzeichnis bereits gelisteten mit einem Motor betriebenen, passiven Bewegungsschienen jeweils als “neue”, bisher nicht vom Gemeinsamen Bundesausschuss anerkannte oder zugelassene Behandlungsmethode anzusehen, weil sich der therapeutische Nutzen sowie mögliche Risiken und Aspekte der Wirtschaftlichkeit bei diesen Methoden jeweils wesentlich unterscheiden. Deshalb hat der GKV-Spitzenverband vor einer abschließenden Entscheidung die Durchführung eines entsprechenden Methoden-Bewertungsverfahrens bei dem Gemeinsamen Bundesausschuss zu beantragen, dessen Entscheidung vorgreiflich ist.
In dem Verfahren B 3 KR 5/14 R ist die Revision der Klägerin erfolglos geblieben. Die kontinuierliche Messung des Zuckergehalts im Unterhautfettgewebe unterscheidet sich im Hinblick auf die diagnostische Wirkungsweise sowie mögliche Risiken und Aspekte der Wirtschaftlichkeit erheblich von der herkömmlichen Blutzuckermessung und stellt daher eine “neue”, bisher nicht anerkannte Untersuchungsmethode dar. Solange der Gemeinsame Bundesausschuss hierzu keine positive Empfehlung abgegeben hat, besteht kein Anspruch auf Versorgung mit den Hilfsmitteln, die für die kontinuierliche Blutzuckerbestimmung erforderlich sind.”
Das Urteil ist bitter, aber im Ergebnis nicht unerwartet. Sich den Blutzucker im Finger zu messen, um aufgrund eines solchen “Echtzeit”-Werts sofort reagieren zu können, ist nämlich schon etwas anderes, als einen im Unterhautfettgewebe gemessenen Wert bzw. Trend abzulesen, der bis zu 20 Minuten alt ist. Und die Datenmenge, die ein CGMS liefert, erlaubt ganz andere Einblicke und diagnostische Möglichkeiten als nur sporadische Selbstmessungen.
Es ist daher nicht vollkommen überraschend, dass nach den Vorinstanzen auch das Bundessozialgericht ein CGM und die damit eröffneten Therapiemöglichkeiten als “neue Untersuchungs- und Behandlungsmethode” (NUB) eingestuft hat. Welche grundsätzlichen Voraussetzungen das Bundessozialgericht aufstellt und ob die Entscheidung auch Auswirkungen auf die Erstattung von FreeStyle Libre hat, wird man seriöserweise aber wohl erst dann abschätzen können, wenn die Urteilsbegründung vorliegt.
Eines kann man aber jetzt schon sagen: Das Urteil heisst nicht, dass es generell kein CGM auf Kassenkosten gibt!
Es wird nun halt noch einige Monate länger dauern, bis die Voraussetzungen geklärt sind: Ob Krankenkassen eine NUB bezahlen dürfen, hängt u.a. davon ab, ob deren medizinischer Nutzen nachgewiesen ist. Der dafür zuständige gemeinsame Bundesausschuss (G-BA) hat dazu ein sog. “Methodenbewertungsverfahren” eingeleitet; das Ergebnis lag im Mai 2015 vor und war durchaus positiv.
So gut wie sicher ist , dass das CGM künftig in bestimmten Fällen verordnet werden darf, insbesondere wohl bei Problemen durch häufige bzw. schwere Unterzuckerungen. Umgekehrt ist aber auch klar: es wird nicht für jede(n) ein CGM geben. Die Entscheidung des G-BA wird gegen Ende des Jahres erwartet.
Im nächsten Heft des Diabetes-Journal werde ich ausführlich auf die Thematik sowie die Gerichtsentscheidung eingehen.
Oliver Ebert | gn | DDH-M

5 Minuten
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Beliebte Themen
Ernährung
Aus der Community
Push-Benachrichtigungen
