- Behandlung
Vorsicht: Medikamenten-Mix bei Älteren
6 Minuten

Welche Medikamente erscheinen bei einem Diabetiker sinnvoll – auch in höherem Alter? Welche sind notwendig, und welche Medikamente haben gefährliche Nebenwirkungen? Im Diabetes-Kurs erfahren Sie, was bei der Einnahme mehrerer Medikamente zu beachten ist.
Wegen “Heuschnupfen” nehme sie ein Medikament (Terfenadin) im Frühjahr ein (aktuell seit einigen Wochen). In der Wohnung stand eine leere Grapefruitsaftflasche. Den trinke sie, sagte die Nachbarin, seit einigen Wochen immer zum Frühstück.
Frau M. konnte gerettet werden und überlebte. Das “Antiallergikum” zusammen mit Grapefruitsaft hatte den Spiegel des Bluthochdruck-Medikamentes im Blut um das 20- bis 30-Fache ansteigen lassen – ein Kreislaufkollaps war die Folge. Es war keine Unterzuckerung und kein Herzinfarkt.
In Deutschland sind mehr als die Hälfte aller Diabetiker älter als 65 Jahre; über ein Viertel der 75-Jährigen hat Diabetes. Die Zahl der 80-Jährigen wird sich bis 2050 verdreifachen. Es ist also sinnvoll, darüber nachzudenken, welche Medikamente bei einem Diabetiker auch bei zunehmendem Alter sinnvoll erscheinen, welche Medikamente notwendig sind – aber auch, welche Medikamente womöglich gefährliche Nebenwirkungen haben.
Bei all den Überlegungen ist zu berücksichtigen, dass wir Medikamente meist nicht in jungen Jahren brauchen, sondern mit zunehmendem Alter – dann, wenn Erkrankungen auftreten wie Typ-2-Diabetes und Begleiterkrankungen, Asthma, Rheuma usw. Andererseits wissen wir, dass viele ältere Menschen mehr als fünf Medikamente täglich einnehmen: Je mehr verschiedene Medikamente man einnimmt, umso eher kommt es zu unerwünschten Ereignissen und Nebenwirkungen bis hin zu lebensgefährlichen Komplikationen.
Auf Wechselwirkungen mit der Begleitmedikation ist zu achten:
- Was kann der Patient – und was will er?
- Besteht eine chronische Nierenschwäche? Besteht eine große Gefahr der Verschlechterung der Nierenfunktion?
- Wie groß ist die Unterzuckerungsgefahr, z. B. mit bestimmten blutzuckersenkenden Tabletten oder Insulin?
- Bemerkt der Patient überhaupt Unterzuckerungen (Hypoglykämie-Wahrnehmungsstörung?)
- Wie wahrscheinlich sind Interaktionen? (Niere?)
Also ist es wichtig, dass jeder Patient so gut es geht seinen Medikamentenplan mit Medikamentennamen und Inhaltsstoffen kennt (Titelthema DJ 7/2017); denn die Namen der verschiedenen Medikamente, die man zu sich nimmt, ändern sich manchmal innerhalb weniger Wochen – Krankenhauseinweisungen hier, Rückverlegung mit Hausarztbetreuung, gelegentlich die Anschlussheilbehandlung oder Rehabilitation usw. Wenn die Inhaltsstoffe übereinstimmen, ist dies noch in Ordnung, der Patient muss aber wissen, wofür er welches Medikament einnimmt.
Je älter, desto mehr Medikamente … und Nebenwirkungen
Wichtige Frage: Wird dieses oder jenes Medikament in meinem (hohen) Alter überhaupt noch benötigt? Brauche ich z. B. Aspirin oder auch ein Statin, um die Blutfette zu senken? Oder ergibt es nur eine “Scheinsicherheit” auf Kosten der Nebenwirkungen?
Diese Fragen sollten bei der Verordnung von Medikamenten geklärt werden: gemeinsam zwischen Arzt, Ihnen und Ihren Angehörigen. Denn vieles kann gerade bei Älteren dazu führen, dass bestimmte Medikamente anders oder gar nicht wirken – oder überdosiert sind. Das können auch äußere Umstände sein wie Durchfall, Erbrechen, Bauchschmerzen, Appetitlosigkeit, die Hitze im Sommer.
Der Begriff “Polypharmazie” meint, dass man 5 oder mehr Medikamente einnimmt – und mit zunehmender Menge an verordneten Arzneimitteln kann es zu mehr Arzneimittel-Interaktionen und Nebenwirkungen kommen. Eine “gute Verordnung” berücksichtigt stets die möglichen Nebenwirkungen und die aktuelle Lebenssituation.
Johanniskraut (pflanzliches Antidepressivum): Viele ältere Menschen nehmen Johanniskraut als Stimmungsaufheller; das ersetzt jedoch nicht den Arztbesuch und hat manchmal Nebenwirkungen. Johanniskraut verstärkt die Bildung bestimmter Enzyme in der Leber – es kann zu teils gefährlichen Interaktionen mit anderen Medikamenten kommen. So wirken z.B. bestimmte Hormone (Anti-Baby-Pille), Gerinnungshemmer etc. nicht mehr!
Grapefruitsaft: Viele Ältere hoffen, damit einer Gewichtszunahme zu begegnen. Nimmt man zugleich bestimmte Medikamente ein, kann dies teils gefährlich sein: Grapefruitsaft kann bestimmte Eiweiße in der Leber blockieren, so dass sie manche Medikamente nicht abbauen können – ihr Blutspiegel steigt, das kann verheerende Nebenwirkungen bis hin zum Tod haben.
Fazit: Wenn Medikamente, dann keine Grapefruit! Beispiele:
- Kalzium-Antagonisten (z.B. Amlodipin, Verapamil, Nifedipin)
- Fettsenker (z.B. Simvastatin, Lovastatin etc.)
- andere, z.B. Midazolam, Antiallergika
Seit vielen Jahren gibt es, um Medikamenten-Interaktionen gerade bei Älteren zu vermeiden, für Ärzte die Möglichkeit, dies bei jeder Neuverordnung nachzulesen – in der “Priscus-Liste“: Sie enthält über 80 Wirkstoffe und ihre möglichen Nebenwirkungen. Auch eventuell vorhandene Allergien müssen berücksichtigt werden sowie Nebenwirkungen, die man als Betroffener bereits erlebt hat.
- Tablettenmenge pro Tag (morgens und abends, nur morgens etc.)
- Tabletten müssen geteilt werden (können)
- Unterschiedliche Dosierungen innerhalb eines Tages (z. B. morgens 2, abends nur 1 Tablette)
- Unterschiedliche Dosierungsintervalle (z. B. 3 x tgl., 2 x tgl., etc.)
- Besondere Darreichungsformen (z. B. Inhalationen, Tabletten, Tropfen etc.)
- Tabletteneinnahme in Abhängigkeit von den Mahlzeiten (vor dem Essen, zum Essen, nach dem Essen)
- Zeitgenaue Einnahme der Medikamente, z. B. Antibiotika oder auch Schmerzmittel, die regelmäßig über den Tag verteilt alle 6, 8 oder 12 Std. genommen werden müssen/sollten
Wie erwähnt, ist das genaue Notieren der Inhaltsstoffe extrem wichtig, um Doppelverordnungen zu vermeiden. Das ist heute im Prinzip weitgehend möglich durch die elektronischen Patientenakten sowohl beim Hausarzt als auch in der Klinik.
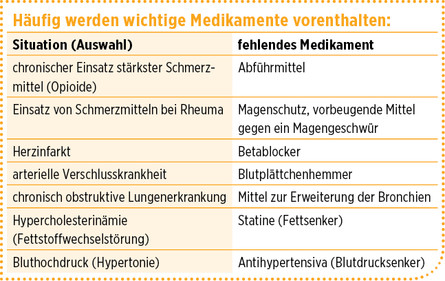
Auch problematisch: Wenn wichtige Medikamente vorenthalten werden
Auf der anderen Seite gilt, dass oft zu wenige Medikamente verordnet werden: Weil Menschen einfach älter sind, werden ihnen gelegentlich zum Beispiel bei Vorhofflimmern gerinnungshemmende Medikamente nicht verordnet! Das birgt die Gefahr eines Schlaganfalls oder einer Embolie im Bein, im Arm oder im Darm. Wer also schon viele Medikamente nimmt, sollte nicht zusätzlich “bestraft” werden – indem er ein wirklich wichtiges nicht bekommt!
Beispiel: Ein orthopädischer Patient (z. B. mit chronischen Rückenschmerzen) mit Diabetes muss dauerhaft mit Opioiden, also starken Schmerzmitteln, behandelt werden – und benötigt deshalb gleichzeitig unbedingt regelmäßig ein Abführmittel, um eine Verstopfung mit allen Folgen zu verhindern. Wird dies unterlassen, kann es für den Patienten zu sehr unangenehmen Nebenwirkungen kommen wie Schmerzen, blutenden Hämorrhoiden, Darmverschluss.
Häufig diskutiert von Ärzten wird auch der Nutzen bei älteren Menschen z. B. von Statinen (Fettsenkern), die vorbeugend zur Vermeidung oder Verschlechterung einer Arteriosklerose bei Risikopatienten gegeben werden sollten. In dem Zusammenhang muss überlegt werden, wie lange der Patient das entsprechende Medikament einnehmen muss, um wirklich einen Nutzen davon zu haben. Andererseits haben heute ältere Menschen mit zunehmender Lebensdauer und -erwartung tatsächlich dadurch eine relative Risikoreduktion auch im späteren Leben.
Häufig werden wichtige Medikamente vorenthalten: |
||
| Situation (Auswahl) | fehlendes Medikament | |
| chronischer Einsatz stärkster Schmerzmittel (Opioide) | Abführmittel | |
| Einsatz von Schmerzmitteln bei Rheuma | Magenschutz, vorbeugende Mittel gegen ein Magengeschwür | |
| Herzinfarkt | Betablocker | |
| arterielle Verschlusskrankheit | Blutplättchenhemmer | |
| chronisch obstruktive Lungenerkrankung | Mittel zur Erweiterung der Bronchien | |
| Hypercholesterinämie (Fettstoffwechselstörung) | Statine (Fettsenker) | |
| Bluthochdruck (Hypertonie) | Antihypertensiva (Blutdrucksenker) | |
Im Fall der Fettsenker liegt die relative Risikoreduktion bei einem mehr als 85-Jährigen bei ca. 50 Prozent, bei einem 66- bis 74-Jährigen nur bei 30 Prozent. Schließlich gibt es heute sogar Hinweise dafür, dass das Absetzen von Fettsenkern, wenn sie schon Jahre gegeben wurden, mit Risiken für die Gefäße vor allem in Akutsituationen verbunden ist.
Es gibt überzeugende Daten speziell von Fettforschern, die zeigen, dass das relative Risiko für Herzinfarkt und Schlaganfall durch die Senkung des LDL-Cholesterins gerade mit Statinen gesenkt werden kann – unabhängig vom Risiko oder vom Alter. Streben Sie also auch ohne zusätzliche Risikofaktoren ein LDL-Cholesterin unter 100 mg/dl (2,6 mmol/l) an.
Das Gleiche trifft für die Gabe von Aspirin zu, z. B. ASS 100. Insgesamt kann man sagen: Je höher das absolute Risiko für einen Herzinfarkt oder einen Schlaganfall auch bei Diabetikern ist, desto eher ist es sinnvoll, rechtzeitig noch einen Fettsenker und auch Aspirin in kleinen Dosen zu verordnen. Natürlich sollten Medikamente, die nicht vertragen werden, sofort ab- oder umgesetzt werden – besprechen Sie das gemeinsam mit Ihrem Arzt und ggf. Angehörigen!
Komplexe Verpackungen
Generell ist bei der Verordnung von Medikamenten im Alter auch die Darreichungsform z. B. als Tabletten, als Klistier oder als Zäpfchen zu berücksichtigen. Viele ältere Menschen können aufgrund von Problemen mit ihren Händen oder aufgrund von Sehstörungen bestimmte Behältnisse ohne Hilfe gar nicht öffnen: Flaschen, Dosetten oder Blisterpackungen – geschweige denn z. B. Insulin regelmäßig selbst spritzen und anschließend die Kanüle richtig entfernen und sicher entsorgen!
Auch eine Therapie mit Tabletten, eine Insulintherapie oder eine Therapie mit GLP-1-Agonisten (Inkretine, die gespritzt werden müssen) muss das Alter und die Fähigkeit des Patienten berücksichtigen. Haben Patienten Probleme mit ihren Händen, dann ist z. B. die Anwendung eines Inhalators für eine Asthmatherapie unbedingt zu überprüfen oder falls möglich ggf. zu erlernen – sonst bringen die Medikamente nichts.
Um eine vernünftige und sichere Therapie bei älteren Menschen durchführen zu können, muss bei der Verordnung mindestens jedes Medikament 5 Informationen beinhalten:
- Name der Substanz (Inhaltsstoff),
- Einzeldosis,
- Dosierungsintervall: wie oft am Tag/bzw. pro Woche,
- Therapiedauer (z. B. 1 Tag, 1 Woche, dauerhaft) und
- besondere Einnahmeregeln: nüchtern, abends, vor dem Essen, zum Essen, nach dem Essen, spätabends etc.
Aus Sicht des Patienten ist eine regelmäßige Überprüfung des Medikamentenplans und der verordneten Medikamente ein Zeichen der Qualität des betreuenden Arztes, der Klinik oder Praxis.
Viele Medikamente müssen in der Dosierung reduziert werden, z. B.:
- Antihypertensiva (Bluthochdruckmedikamente, z. B. ACE-Hemmer)
- Antidiabetika (z. B. Metformin)
- Digitalispräparate (z. B. Novodigal, Digimerck)
- Fettsenker (z. B. Simvastatin)Antibiotika (z. B. Ciprofloxacin)
- viele Schmerzmittel (z. B. Rheumamittel wie Diclofenac, Ibuprofen)
- Röntgenkontrastmittel (z. B. bei einer Herzkatheteruntersuchung, Gefäßdarstellungen bei Arterienverschluss (Embolie) z. B. an den Beinen
Zusammenfassung
Mit zunehmendem Alter müssen auch Diabetiker neben den diabetesspezifischen Medikamenten andere Medikamente wegen anderer Beschwerden einnehmen, nicht selten zusätzlich Antibiotika z. B. vorübergehend wegen eines infizierten Fußes oder einer Bronchitis. Jedes Mal besteht dabei das Risiko unerwünschter Interaktionen der einzelnen Medikamente mit zum Teil fatalen Nebenwirkungen. Aus Angst davor dürfen jedoch auch älteren Menschen bestimmte Medikamente nicht vorenthalten werden.
Sie sollten mit Ihrem Arzt über den Sinn jedes neuen Medikaments und über dessen Nutzen sprechen. Nebenwirkungen sollten genau besprochen werden. Die regelmäßige Überprüfung der eingenommenen Medikamente bzw. deren Inhaltsstoffe (vor allem bei erstmaliger Verordnung) ist heutzutage zwingend. Die individuellen Bedürfnisse, das individuelle Können, aber auch die individuelle Notwendigkeit sollten Sie und Ihr Arzt dabei immer im Auge behalten.
Autor:
|
|
Erschienen in: Diabetes-Journal, 2017; 66 (8) Seite 24-27
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Ähnliche Beiträge
- Ernährung
Rezept für Spaghetti mit Linsen-Bolognese

2 Minuten
- Aus der Community
Vierteljahrhundert Diabetes und Partnerschaft: 25 + 25 = ?

11 Minuten
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Über uns
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Community-Frage
Mit wem redest du
über deinen Diabetes?
Die Antworten werden anonymisiert gesammelt und sind nicht mit dir oder deinem Profil verbunden. Achte darauf, dass deine Antwort auch keine Personenbezogenen Daten enthält.
Werde Teil unserer Community
Community-Feed
-
cina_polada postete ein Update vor 3 Tagen, 12 Stunden
Hi, ich bin Julija und komme aus Frankfurt. Vor ein paar Wochen wurde bei mir Diabetes Typ 2 mit gerade mal 33 Jahren diagnostiziert.. Kämpfe im Moment noch sehr mit der Diagnose und würde mich über etwas Austausch sehr freuen 🙂
-
lauf-chris postete ein Update vor 3 Tagen, 13 Stunden
Ich habe jetzt seit ca 1 Jahr die YpsoPump. Bin gut damit zufrieden. Ist aber auch kein Selbstläufer!
-
marina26 postete ein Update in der Gruppe In der Gruppe:Für alle Höhen und Tiefen vor 4 Tagen, 21 Stunden
Huhu, ich bin Marina und 23 Jahre alt, studiere in Marburg, habe schon etwas länger Typ 1 Diabetes und würde mich total über persönlichen Austausch mit anderen jungen Menschen/Studis… freuen, vielleicht auch mal ein Treffen organisieren oder so 🙂 Schreibt mir gerne, wenn ihr auch Lust habt!
-
lena-schmidt antwortete vor 21 Stunden, 27 Minuten
Hallo Marina, wir vom Diabetes-Anker treffen uns am 25.2 virtuell per Teams falls das für dich relevant ist 🙂 Schau gerne mal in den Veranstaltungen…liebe Grüße
Lena
-











Hallo Cina,
wir vom Diabetes-Anker treffen uns am 25.2 virtuell per Teams falls das für dich relevant ist 🙂
Schau gerne mal in den Veranstaltungen
Liebe Grüße
Lena