- Behandlung
Typ-2-Diabetes: Leichter abnehmen mit Darmhormonen
3 Minuten

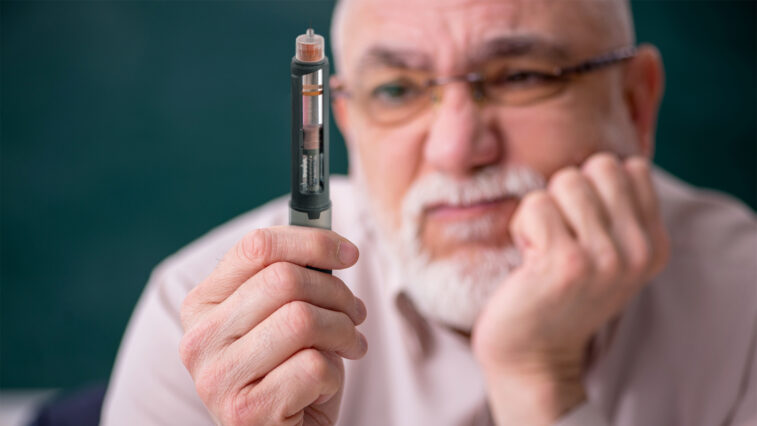
Einen regelrechten Hype hat in den letzten Wochen und Monaten eine neue Gruppe von Wirkstoffen ausgelöst, die beim Abnehmen helfen. Die GLP-1-Rezeptor-Agonisten sowie Zweifach- und Dreifach-Rezeptor-Agonisten standen auch bei der diesjährigen Jahrestagung der amerikanischen Diabetes-Gesellschaft (American Diabetes Association, ADA) im Juni im Mittelpunkt.
Schon seit Längerem ist der GLP-1-Rezeptor-Agonist Semaglutid als Blutzucker-senkendes Medikament für die Therapie des Typ-2-Diabetes auf dem Markt. Aufgrund seiner Wirkungen wurde Semaglutid auch als Präparat zur Gewichtsabnahme bei Adipositas zugelassen. Bei GLP-1-Rezeptor-Agonisten handelt es sich um synthetisch hergestellte Varianten des im Darm gebildeten Hormons Glucagon-like peptide-1, kurz GLP-1. Die Agonisten imitieren die Wirkung des körpereigenen Darmhormons, das eine vermehrte Ausschüttung von Insulin bewirkt, den Blutzuckerspiegel senkt, die Entleerung des Magens verlangsamt und den Appetit zügelt. Das gelingt unter anderem dadurch, dass GLP-1 ein Sättigungs-Signal an das Gehirn sendet.
Imitation der körpereigenen Hormone
An dieser Stelle setzt die neue Gruppe von Wirkstoffen an. Sie imitieren die körpereigenen Darmhormone, haben aber durch ihre länger anhaltende Wirksamkeit eine appetitzügelnde Wirkung im Gehirn. Die künstlichen Hormone docken an die gleichen Rezeptoren an wie die körpereigenen Hormone. Im Fall von GLP-1 bezeichnet man sie deshalb als GLP-1-Rezeptor-Agonisten. Als Agonisten werden in der Medizin Wirkstoffe bezeichnet, die durch die Bindung an den passenden Rezeptor einer Zelle biochemische Effekte auslösen und so diese Zelle in Aktion versetzen. Hier haben die künstlichen Darmhormone sogar einen Vorteil gegenüber den natürlichen Varianten: Semaglutid wirkt besser, weil mehr GLP-1-Rezeptor-Agonisten im Gehirn ankommen und dort durch die längere Halbwertszeit länger verfügbar sind.
In Kombination ist die Wirkung noch besser
Forschungsarbeiten von Prof. Dr. Matthias Tschöp und PD Dr. Timo Müller, beide von Helmholtz Munich und dem Deutschen Zentrum für Diabetesforschung, sowie dem amerikanischen Chemiker Prof. Dr. Richard DiMarchi haben gezeigt, dass die Kombination von künstlichen Darmhormonen, die Botschafter zwischen Verdauungssystem und Gehirn sind, zu einer noch besseren Wirkung führt. Als besonders geeignet für die Kombination mit GLP-1 erwiesen sich das in der Bauchspeicheldrüse gebildete Hormon Glukagon und das Darmhormon GIP (Glucose-dependent insulinotropic polypeptide). Während Glukagon unter anderem den Abbau von Fettgewebe unterstützt, fördert GIP das Ausschütten von Insulin in der Bauchspeicheldrüse und senkt den Blutzuckerspiegel.
Erster Zweifach-Agonist für Therapie des Diabetes zugelassen
Mittlerweile befinden sich zahlreiche Zweifach-Agonisten, auch als duale Agonisten bezeichnet, in der Entwicklung. Ein solcher dualer Agonist ist Tirzepatid. Er ist seit letztem Jahr in den USA und der EU für die Therapie des Typ-2-Diabetes zugelassen und wirkt am GLP-1-Rezeptor und am GIP-Rezeptor. Klinische Studien zeigen, dass die Effekte dieses neuen Medikaments deutlich stärker sind als die Behandlung mit den einzelnen Hormonen. So bewirkt die Substanz eine gesteigerte Insulin-Ausschüttung, wodurch unter anderem der Anstieg des Blutzuckers nach einer Mahlzeit reduziert und die Nahrungsaufnahme dank eines reduzierten Appetits verringert werden. In der Folge senkt Tirzepatid bei regelmäßiger Anwendung – es wird einmal in der Woche ins Unterhautfettgewebe gespritzt – das Körpergewicht um durchschnittlich 22 Prozent. Das ist weitaus mehr als jede bisherige sichere Behandlung von Übergewicht mit Medikamenten.
Noch mehr Hormone, noch mehr Wirkung
In den Dreifach-Agonisten werden alle drei Hormone, sprich GLP-1, Glukagon und GIP, in einem Medikament kombiniert. Beim Kongress der ADA in diesem Jahr wurden erste vielversprechende Ergebnisse aus Phase-II-Studien zu dem Dreifach-Agonisten Retatrutid vorgestellt. Phase-II-Studien sind Studien mit Menschen mit der jeweiligen Krankheit, in diesem Fall also Menschen mit extremem Übergewicht (Adipositas) und/oder mit Typ-2-Diabetes. Sowohl bei Menschen mit Adipositas als auch bei Menschen mit Typ-2-Diabetes wurden stärkere Reduktionen des Körpergewichts erzielt als mit GLP-1-Rezeptor-Agonisten allein.
Nicht ohne Risiken
Angesichts all der Hoffnung, die mittlerweile auch Menschen ohne Diabetes in die neue Wirkstoffgruppe setzen, raten viele Experten aber auch zur Vorsicht – und das nicht nur, weil der Wirkstoff Semaglutid mancherorts bereits knapp geworden ist. Wie alle Medikamente haben auch GLP-1-Rezeptor-Agonisten und die neuen Mehrfach-Agonisten Risiken und Nebenwirkungen. Begleiterscheinungen im Magen-Darm-Trakt, wie Übelkeit, Durchfall und Erbrechen, gehören zu den häufigsten. Im Allgemeinen waren diese Reaktionen meist leicht oder moderat, traten häufiger während eines Steigerns der Dosis auf und nahmen mit der Zeit ab.
Wichtig ist, dass die in den Studien gezeigten Therapie-Erfolge immer in Kombination mit einem gesunden Lebensstil erreicht wurden. Ob eine Behandlung mit einem der neuen Wirkstoffe sinnvoll und im Einzelfall geeignet ist, sollten Menschen mit und ohne Diabetes immer mit ihrem Arzt oder ihrer Ärztin besprechen.
Schwerpunkt Forschung: besser leben mit Diabetes
- Typ-2-Diabetes beginnt im Gehirn
- Leichter abnehmen mit Darmhormonen
- Diabetes und Fettleber-Erkrankung: Lebe(r) gesund!
- Mitgestalten und der Forschung neue Impulse geben
Erschienen in: Diabetes-Journal, 2023; 72 (9) Seite 24-25
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Ähnliche Beiträge
- Behandlung
Diabetes-Anker-Podcast: Injektionstherapien bei Typ-2-Diabetes – wir räumen auf mit Sorgen und Mythen über Insulin und Co
- Behandlung
„Psychologische Insulinresistenz“: Keine Angst vor Insulin!
5 Minuten
Keine Kommentare
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Über uns
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Community-Frage
Mit wem redest du
über deinen Diabetes?
Die Antworten werden anonymisiert gesammelt und sind nicht mit dir oder deinem Profil verbunden. Achte darauf, dass deine Antwort auch keine Personenbezogenen Daten enthält.
Werde Teil unserer Community
Community-Feed
-
renrew postete ein Update in der Gruppe In der Gruppe:Diabetes-Technik vor 3 Tagen
gibt es Tips oder Ratschläge dieser Pumpe betreffend?
-
renrew postete ein Update in der Gruppe In der Gruppe:Diabetes-Technik vor 3 Tagen
Hallo..bin neuer Ypso Pumpenträger..seid 3 Monaten dabei..
-
renrew postete ein Update vor 3 Tagen, 1 Stunde
Bin Neu hier..frischer Ypso Pumpenträger..möchte mich gerne austauschen mit anderen..wenn möglich
-
lena-schmidt antwortete vor 3 Tagen, 1 Stunde
Huhuuu, super, herzlich willkommen 🙂 Hast du auch unsere Gruppen Funktion gesehen? Welche Themen interessieren dich? Liebe Grüße Lena
-
moira antwortete vor 1 Tag, 21 Stunden
Ich habe die ypsopump jetzt ein Jahr.
-










