- Behandlung
Unterzuckerungen: Eine Frage des Gleichgewichts
6 Minuten

Traubenzucker (Glukose) ist der Hauptenergielieferant für alle Körperorgane. Unser Gehirn benötigt täglich rund 150 g Glukose, um richtig funktionieren zu können. Da unser Leben von einem gut funktionierenden Gehirn abhängig ist, das alle anderen Organsysteme steuert, ist unser Stoffwechsel so organisiert, dass versucht wird, unter allen Umständen das normale Blutglukoseniveau aufrechtzuerhalten.
Der Blutglukosewert (BG-Wert) pendelt bei Menschen ohne Diabetes mellitus zwischen 70 und 140 mg/dl bzw. 3,9 und 7,8 mmol/l. Da unser Leben von einem gut funktionierenden Gehirn abhängig ist, das alle anderen Organsysteme steuert, ist unser Stoffwechsel so organisiert, dass versucht wird, unter allen Umständen das normale Blutglukoseniveau im Gehirn aufrechtzuerhalten.
Dies wird durch das Zusammenwirken unterschiedlicher Hormonsysteme erreicht, wobei Insulin das einzige Hormon ist, das den BG-Wert senken kann. Auf der anderen Seite gibt es mehrere Hormone (z. B. Glukagon und Stresshormone), die den BG-Wert steigen lassen. Der aktuelle BG-Wert (und damit auch der Glukosewert im Gewebe) ist somit immer das Ergebnis der Wechselwirkungen zwischen Insulin und den glukoseerhöhenden Hormonen.
Hormonelle Regulation des BG-Werts
Bei einem BG-Wert von 100 mg/dl (5,6 mmol/l)sind im gesamten Blutvolumen eines Erwachsenen etwa 5 bis 6 g Glukose. Wenn eine Person 10 bis 12 g Kohlenhydrate zuführt, dann würde der BG-Wert um etwa 200 mg/dl (11,1 mmol/l) steigen – wenn die Glukose nach der Aufnahme ins Blut nicht sofort wieder in die Organe abfließen würde. Vor allem in der Leber werden die zugeführten Kohlenhydrate zwischengespeichert.

Unser Gehirn zieht rund um die Uhr durchschnittlich pro Stunde gut 6 g Glukose aus dem Blut. Damit der BG-Wert nicht zu stark abfällt, „füllt“ die Leber kontinuierlich Glukose nach. Unter normalen Bedingungen hat die Leber etwa 240 g Glukose gespeichert und kann diese bei Bedarf rasch ins Blut abgeben. Unter normalen Umständen kann bei einem Menschen mit einer gesunden hormonellen Glukoseregulation keine Unterzuckerung auftreten.
Unterzuckerung: unter 50 bzw. 2,8
Man spricht von einer Hypoglykämie – umgangssprachlich auch von einer „Hypo“ –, wenn der BG-Wert auf unter 50 mg/dl (2,8 mmol/l) abfällt. Eine Hypoglykämie kann prinzipiell dann entstehen, wenn das Hormongleichgewicht gestört ist: Insulin kann zu stark wirken – oder die Insulin-„Gegenspieler“ zu schwach.
Bei einem Abfall des Glukosewerts werden Hormone ausgeschüttet, die die Leber veranlassen, Glukose ins Blut abzugeben. Die Symptome, die man bei einem Glukoseabfall empfindet, werden in zwei Gruppen aufgeteilt:
- Symptome, die durch die hormonelle Gegenregulation entstehen. Diese sind: Herzstolpern, Herzrasen, Schwitzen, Hitzegefühl, Zittern, Schwäche, Angst, Heißhunger.
- Symptome, die durch eine Funktionsstörung des Gehirns aufgrund Glukosemangels entstehen. Die Ausprägung der Symptome hängt ab vom aktuellen BG-Wert:
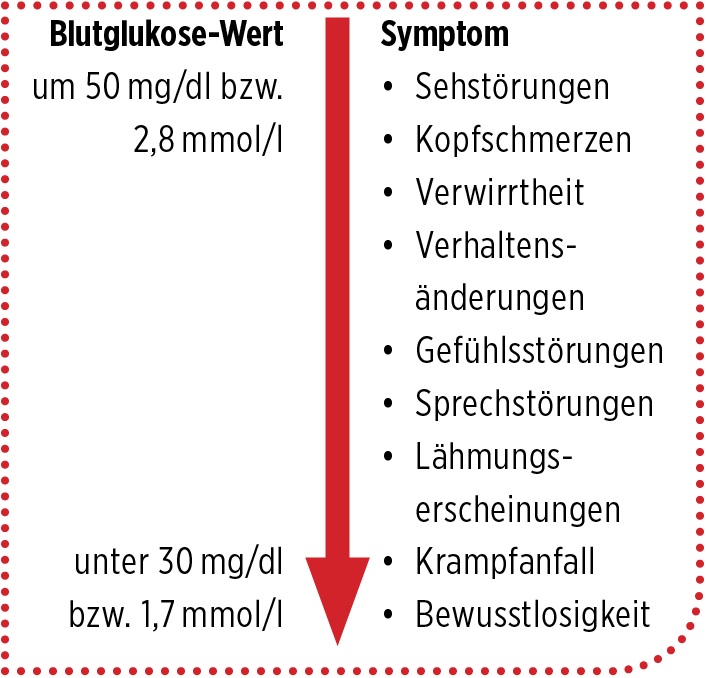
Ausgeprägte neurologische Ausfälle treten in der Regel erst auf, wenn der Blutglukose-Wert unter 30 mg/dl (1,7 mmol/l) abfällt. Man spricht von einer schweren Hypoglykämie, wenn die betroffene Person sich nicht mehr selbst helfen kann und auf Fremdhilfe angewiesen ist.
Wenn die Symptome der hormonellen Gegenregulation auftreten, dann ist dies ein gutes Zeichen: Der Stoffwechsel wehrt sich gegen den drohenden weiteren Glukoseabfall. Warum schafft es aber die Leber mit ihrem recht großen Glukosevorrat nicht, zumindest eine schwere Hypoglykämie zu verhindern? Dies ist eine Frage des „Timings“: In der Hypoglykämie strömt die Glukose aus dem Blut schneller in die Gewebe ab (vor allem in die Muskulatur), als es die Leber schaffen kann, die Glukose wieder rasch genug nachzufüllen.
Hypoglykämien und Medikamente
Hypoglykämien können bei Patienten mit Diabetes mellitus nur dann entstehen, wenn Medikamente eingesetzt werden, die den Insulinspiegel im Blut erhöhen. Es gibt auch blutzuckersenkende Medikamente, die den Insulinspiegel im Blut nicht erhöhen und somit auch in der Regel keine Hypoglykämie verursachen können (siehe folgende Tabelle).
Blutzuckersenkende Medikamente, die eine Hypoglykämie verursachen können:
- Sulfonylharnstoffe: z. B. Glibenclamid, Glimepirid
- Glinide: z. B. Repaglinid (in Deutschland nur noch eingeschränkt verordnungsfähig)
- Insuline
Blutzuckersenkende Medikamente, die in der Regel keine Hypoglykämie verursachen können *:
- Metformin
- Gliptine: z. B. Sitagliptin (Xelevia, Januvia), Vildagliptin (Galvus), Saxagliptin (Onglyza)
- Alpha-Glukosidase-Hemmer: z. B. Acarbose
- SGLT-2-Hemmer: z. B. Dapagliflozin (Forxiga), Empagliflozin (Jardiance)
- GLP-1-Rezeptoragonisten: z. B. Liraglutid (Victoza), Dulaglutid (Trulicity), Exenatid (Byetta, Bydureon), Semaglutid (Ozempic)
* Fast alle Medikamente dieser Gruppe können nur blutzuckersenkend wirken, wenn im Körper noch genug Insulin gebildet wird. Wenn die Insulineigenproduktion zu gering ist, dann wirken diese Medikamente nicht mehr ausreichend und es muss eine Insulintherapie durchgeführt werden.
Jeder Patient mit Diabetes, der ein blutzuckersenkendes Medikament einnimmt, muss wissen, ob dieses Medikament eine Unterzuckerung verursachen kann. Wenn dies der Fall ist, muss er auch die Möglichkeit haben, BG-Selbstkontrollen durchzuführen, um eine Hypoglykämie rechtzeitig erkennen zu können.
Die Symptome, die bei einer Hypoglykämie auftreten, können bei unterschiedlichen Menschen sehr unterschiedlich sein: Der eine hat Sehstörungen, die andere muss schwitzen. Das Symptombild einer Hypoglykämie kann sich auch bei Menschen im Verlauf eines langen Zeitraumes ändern.
Pseudo-Hypoglykämie: Wie bitte?
Patienten mit Diabetes mellitus können Symptome einer Hypoglykämie empfinden, obwohl der gemessene BG-Wert vielleicht noch bei 180 mg/dl bzw. 10,0 mmol/l liegt. Wie ist das zu erklären? In unserem Gehirn sitzt ein Glukosesensor, der kontinuierlich den BG-Wert misst; der Sensor reagiert auf einen sehr raschen Glukoseabfall z. B. von 300 mg/dl (16,7 mmol/l) auf 180 mg/dl (10,0 mmol/l) und schlägt Alarm: Die hormonelle Gegenregulation wird aktiviert mit den beschriebenen Symptomen.
Der Betroffene verspürt dann Symptome einer Unterzuckerung, obwohl der BG-Wert noch erhöht ist. Dies kann z. B. zum Beginn eines Diabetes auftreten, wenn die BG-Werte sehr hoch waren und vielleicht etwas zu rasch abgesenkt werden. Wenn das BG-Niveau im Verlauf in den nahezu normalen Bereich gesenkt wird, dann schlägt auch der Glukosesensor im Gehirn erst an, wenn es wirklich erforderlich ist.
Hypo nicht mehr wahrnehmen …
Wenn ein Patient blutzuckersenkende Medikamente verwenden muss, die eine Hypoglykämie verursachen können, dann treten in der Regel bei einem Glukoseabfall unter den Normalbereich die genannten Symptome auf – als wichtiges Alarmsignal sollte man sie beachten! Es gibt Patienten, die eine Insulintherapie durchführen und einen gefährlichen Glukoseabfall spät oder gar nicht mehr spüren: Sie haben eine Hypoglykämie-Wahrnehmungsstörung.
Die 2 häufigsten Ursachen dafür sind:
- Zu „scharfe“ Stoffwechseleinstellung mit täglichen Hypoglykämien: Das Gehirn „gewöhnt“ sich leider an diese Situation und registriert die nächste Hypoglykämie verzögert.
- Sehr lange Diabetesdauer mit schon lange bestehender Insulintherapie: Hier können die Symptome der hormonellen Gegenregulation fehlen; nur noch die Symptome des niedrigen BG-Werts mit Funktionsstörung des Gehirns können vorhanden sein.
Patienten mit Insulintherapie und Hypoglykämie-Wahrnehmungsstörung können dagegen etwas tun: Sie können an einem Schulungsprogramm zur Verbesserung der Hypoglykämie-Wahrnehmung teilnehmen (HyPOS oder BGAT). Diese speziellen Schulungsprogramme werden von vielen Diabeteseinrichtungen in ganz Deutschland angeboten. Die betroffenen Patienten lernen dabei, wie sie eine Hypoglykämie wieder rechtzeitig erkennen können, um einen weiteren BG-Abfall eigenständig verhindern zu können.
Sicherer mit CGM bei gestörter Hypoglykämie-Wahrnehmung
Patienten mit einer Insulintherapie und Hypoglykämie-Wahrnehmungsstörung können mithilfe eines Messsystems zur kontinuierlichen Gewebeglukosemessung mit Alarmfunktion das Auftreten eines möglicherweise gefährlichen Glukoseabfalls rechtzeitig bemerken, wenn der Wert für das Auslösen des Hypoglykämie-Alarms individuell passend eingestellt ist. Damit kann die Insulintherapie deutlich sicherer gesteuert werden.
Hypoglykämie: Was tun?
Wenn der BG-Wert unter den Normalbereich abfällt, dann besteht dringender Handlungsbedarf. Ohne Zeitverzögerung muss umgehend dafür gesorgt werden, dass der Wert nicht weiter abfällt. Also nicht: Ich kann den Hof noch zu Ende fegen, dann kann ich immer noch reagieren, sondern: Besen aus der Hand legen und sofort Glukose zuführen!
Die dringend benötigte Glukose kann am besten in flüssiger Form zugeführt werden: mit 200 ml Saft oder normal gezuckertem Softgetränk. Darin sind in der Regel etwa 10 g Glukose/100 ml enthalten. Glukose, in flüssiger Form zugeführt, gelangt vom Magen direkt in den Dünndarm und somit an den Ort, wo die Glukose rasch ins Blut aufgenommen wird.
Nach der Glukosezufuhr kann eine BG-Messung erfolgen. Je nach Grund für die Hypoglykämie (z. B. längere körperliche Betätigung) müssen anschließend noch langsam aufnehmbare Kohlenhydrate zugeführt werden.
Gestörtes Bewusstsein bei Hypoglykämie: Glukose nicht über den Mund
Ist das Bewusstsein bei einer Hypoglykämie gestört, sollte Glukose in fester oder flüssiger Form nicht mehr über den Mund der betroffenen Person zugeführt werden. Bei einer Bewusstseinsstörung können lebenswichtige Reflexe gestört sein und die zugeführte Glukose landet möglicherweise nicht wie gewünscht im Magen, sondern in der Luftröhre und kann dort eventuell Unheil anrichten.
Wenn eine solche Situation auftritt, muss die „Notfallspritze“ (GlucaGen Hypokit, Foto oben) eingesetzt werden: Hierbei wird das Hormon Glukagon in die Muskulatur (am besten an der Vorderseite des Oberschenkels) gespritzt: Es sorgt dafür, dass die Leber Glukose ins Blut abgibt.
Zur Sicherheit: GlucaGen Hypokit
Patienten, die eine Insulintherapie durchführen, können am besten mit ihrem Hausarzt bzw. ihrem Diabetologen besprechen, ob sie zur Sicherheit eine „Notfallspritze“ benötigen. Falls ein GlucaGen Hypokit verordnet wurde, muss der Patient auch eine oder mehrere Personen zur Verfügung haben, die diese Notfallmaßnahme auch sicher anwenden können.
Die korrekte Handhabung muss mit den infrage kommenden Personen in Ruhe besprochen und geübt werden. Nach der Gabe der Spritze muss eventuell der Notarzt alarmiert werden, um Sicherheit gewährleisten zu können.
Das in der „Notfallspritze“ vorhandene Hormon Glukagon wird es ab März auch in Deutschland als einfach anzuwendendes Nasenspray (Baqsimi) geben. Dabei wird das Hormon-Pulver zur Behandlung des Patienten mit schwerer Hypoglykämie mit einem Einmalspender einfach in dessen Nase gesprüht. Somit erübrigt sich eine intramuskuläre Medikamentengabe.
Hypoglykämie und Fahrsicherheit
Bei einem BG-Wert von unter 70 mg/dl bzw. 3,9 mmol/l ist die Konzentrationsfähigkeit beeinträchtigt. Somit kann unter diesem BG-Wert ein Kraftfahrzeug nicht mehr sicher geführt werden. Nähere Informationen hierzu finden Sie in folgendem Kasten.
Weiterführende Informationen:
Empfehlungen für Kraftfahrer mit Diabetes unter Behandlung mit Sulfonylharnstoffen und/oder Insulin aus der Patientenleitlinie „Diabetes und Kraftverkehr“, 1. Auflage 2019
Zusammenfassung
- Bei Patienten mit Diabetes mellitus, die bestimmte Medikamente zur BG-Senkung verwenden müssen (vor allem bei jeder Insulintherapie), können immer Hypoglykämien auftreten.
- Durch die Teilnahme an einer geeigneten Schulungsmaßnahme können sich diese Patienten Fähigkeiten und Fertigkeiten aneignen, um das Risiko für eine Hypoglykämie deutlich zu vermindern.
- Bei einer Insulintherapie gilt in der Regel: HbA1c-Wert so gut wie möglich – und so wenige Hypoglykämien wie möglich.
- Für Patienten mit einer Hypoglykämie-Wahrnehmungsstörung stehen besondere Schulungsprogramme zur Verfügung.
Schwerpunkt: „Unter- und Überzuckerung früh erkennen“
- Unterzuckerungen: Eine Frage des Gleichgewichts
- Hyperglykämie: Hoher Zucker – unterschätzte Gefahr
- Ängste bei schwankenden Werten: die Kontrolle behalten
Erschienen in: Diabetes-Journal, 2020; 69 (2) Seite 16-20
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Ähnliche Beiträge
- Behandlung
Extreme Hitze und Kälte: Wie der Klimawandel den Diabetes beeinflussen kann

4 Minuten
- Behandlung
Erhöhtes Risiko bei Diabetes: Vor Infektionen durch Viren und Bakterien schützen

5 Minuten
Keine Kommentare
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Über uns
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Community-Frage
Mit wem redest du
über deinen Diabetes?
Die Antworten werden anonymisiert gesammelt und sind nicht mit dir oder deinem Profil verbunden. Achte darauf, dass deine Antwort auch keine Personenbezogenen Daten enthält.
Werde Teil unserer Community
Community-Feed
-
moira postete ein Update vor 1 Woche, 1 Tag
Ich hatte am letzten Wochenende viel Spaß mit Bluetooth: meine Pumpe und mein Handy wollten sich 1Stunde lang nicht koppeln – bis mein Mann auf die Idee kam es könnte an den 3 Bluetooth Controllern liegen mit denen gerade im selben Raum gespielt wurde. Mit genug Abstand klappte alles wieder hervorragend. 🙄
-
bloodychaos postete ein Update vor 2 Wochen, 2 Tagen
Hat noch jemand Probleme mit dem Dexcom G7? Nachdem ich letztes Jahr im Sommer über drei Monate massive Probleme mit dem G7 hatte bin ich zum G6 zurückgewechselt. Jetzt zum Jahreswechsel bzw. jetzt Ende Februar wollte ich dem G7 mal wieder eine Change geben. Ich war davon ausgegangen, dass die Produktionsprobleme inzwischen behoben sind. Aber spätestens am dritten Tag habe ich massive Abweichungen von 50 – 70 mg/dL. Setzstellenunabhängig. Meine aktuellen G7 wurden im Dezember 2025 produziert. Also sollten die bekannten Probleme längst behoben worden sein. Zuerst lief es die ersten Monate von 2025 mit dem G7 super, aber im Frühjahr 2025 fingen dann die Probleme an und seitdem läuft der G7 nicht mehr bei mir, obwohl alle sagen, dass die Probleme längst behoben seien und der Sensor so toll funktioniert. Ich habe echt Angst. Mir schlägt das sehr auf die Psyche. Zumal ich die TSlim nutze, die nur mit Dexcom kompatibel ist und selbst wenn ich zur Ypsopump wechsel ist da der Druck, dass es mit dem Libre3 funktionieren MUSS. Ich verstehe nicht, warum der G7 bei allen so super läuft, nur ich bin die Komische, bei der er nicht funktioniert.
-
ole-t1 antwortete vor 1 Woche, 6 Tagen
Kleine Ergänzung zum MeetUp von gestern.
Wenn ein “klassischer” Pumpenbetrieb ohne AID/Loop eine Option ist, dann tut sich eine breite Auswahl an CGM auf, die momentan auf dem deutschen Markt verfügbar sind:
Freestyle Libre 3 bzw. 3+
Dexcom G7
Dexcom G6 (noch)
Medtronic Guardian 4 (nur mit Medtronic-Pumpe)
Medtronic Simplera (nur mit Medtronic-Pumpe oder -Smartpen)
Eversense (implantiert für 1/2 Jahr, wird oft bei Pflasterallergien genutzt)
Accu-Chek Smartguide CGM
Medtrum Touchcare Nano CGMIch würde schätzen, dass die Reihenfolge ungefähr den Verbreitungsgrad widerspiegelt. Von Medtrum würde ich mir z.B. keinen grandiosen Kundenservice erhoffen. Aber wer weiß…?
Mag sein, dass ich etwas vergessen habe, aber die wichtigesten müssten dabei sein.
-
-
thomas55 postete ein Update vor 2 Wochen, 6 Tagen
Hallo,
ich habe zur Zeit die Medtronic Minimed 670G mit Libre als Sensor. Ich überlege, auf die 780G als AID mit dem Simplera umzusteigen. Hat jemand Erfahrung mit diesem Sensor? Wie sieht es mit der Verfügbarkeit aus? In der Vergangenheit wurden Neukunden der 780G nicht mit dem Simplera beliefert sondern nur Kunden, die die 780G schon länger nutzen. Das hat sich nach Aussagen von Medtronic-Mitarbeitern beim T1day heute genau umgekehrt. Mein Doc hat das vestätigt. Für mich als neuer Bezieher der 780G gut, für die Bestandskunden schlecht.
Danke vorab und bleibt gesund (von unserem Typ 1 lassen wir uns das Leben dank Technik nicht vermiesen!)
Thomas55









