- Behandlung
Diabetische Ketoazidose: Wie es dazu kommt und wie man die gefährliche Komplikation vermeidet
5 Minuten

Wenn zu wenig Insulin im Körper vorhanden ist, kann dies bei Kindern und Jugendlichen mit Typ-1-Diabetes zu einer Überzuckerung und im Weiteren zu einer Stoffwechselentgleisung, der Ketoazidose, führen. Wie eine diabetische Ketoazidose entsteht, und wie man die gefährliche Komplikation vermeiden kann, zeigt das Beispiel von Max.
Was ist eine diabetische Ketoazidose?
Das Hormon Insulin bewirkt die Aufnahme von Zucker aus dem Blut in die Zellen. Fehlt Insulin, kommt es zu einem Anstieg der Glukose im Blut, weil die Glukose nicht mehr in die Zellen kommen kann. Der Körper beginnt, Energie auf andere Weise bereitzustellen, zum Beispiel durch den Abbau von Fettreserven. Dabei fallen Ketone als “Abfallprodukte” an. Diese Abfallprodukte führen zu einer Übersäuerung des Blutes, einer Azidose.
Frühe Anzeichen einer diabetische Ketoazidose sind wie bei Max Bauchschmerzen, Übelkeit und Erbrechen. Eine vertiefte Atmung mit nach Apfelessig riechendem Atem kann ebenfalls auftreten. Weitere Zeichen können vermehrtes Trinken, häufiges Wasserlassen, Appetitlosigkeit und Müdigkeit sein. Besteht die Ketoazidose lange und wird nicht behandelt, kann sie lebensbedrohlich sein.
Fallbeispiel: Trotz abendlichen Korrekturbolus am nächsten Tag extrem hohe Werte
Max ist 13 Jahre alt. Vor einigen Tagen fühlte er sich etwas schlapp, er hatte Husten und Schüttelfrost. Vor dem Schlafengehen sah er, dass sein Glukosewert hoch war. Er gab über seine Insulinpumpe einen Korrekturbolus ab und ging schlafen. Am nächsten Morgen war Max ziemlich übel, und er musste erbrechen.
Sein Vater fragte nach seinem Glukosewert, der Sensor zeigte 350 mg/dl bzw. 19,4 mmol/l. Max kontrollierte den Wert mit seinem Blutzuckermessgerät: Er lag tatsächlich bei 320 mg/dl bzw. 17,7 mmol/l. Sein Vater bat ihn, auch die Ketone im Blut zu messen, diese betrugen 2,1 mmol/l. Max gab erneut einen Bolus über seine Insulinpumpe ab.
Weil der Blutzucker nicht sank, rief Max’ Vater das betreuende Diabetesteam an. Sie besprachen, dass Max sofort mit der Insulinspritze eine doppelte Korrektur verabreichen und viel trinken solle. Zudem solle der Katheter der Insulinpumpe gewechselt werden und dann der Blutzucker nach einer Stunde wieder kontrolliert werden. Max’ Vater meldete sich krank und blieb bei ihm.
Ursachen für eine diabetische Ketoazidose
Bei Menschen mit Typ-1-Diabetes kann es sowohl bei der Diagnose der Erkrankung als auch im Verlauf bei behandeltem Diabetes zu einer Ketoazidose kommen, z. B. wenn viel zu wenig Insulin im Körper vorhanden ist. Durch regelmäßiges Kontrollieren des Glukosewertes und regelmäßige Insulingaben ist das Risiko für eine Ketoazidose bei bekanntem Typ-1-Diabetes aber sehr gering.
Für einen Insulinmangel gibt es unterschiedliche Gründe:
- Zu geringe oder fehlende Insulingabe:
Durch vergessenes Spritzen/Bolen, zu niedrige Kohlenhydrat-Berechnung oder Insulinabgaben in verhärtete Hautstellen (s. S. 12:”Die Haut zeigt vieles”) kann es zu einer Erhöhung des Glukosewertes kommen. - Krankheit oder Stress:
Da vermehrt Stresshormone ausgeschüttet werden, die den Blutzucker erhöhen, benötigt der Körper in diesen Situationen mehr Insulin. - Technische Probleme:
Ein defekter Pen oder verstopfter Katheter/abgeknickter Katheter-Schlauch bei Insulinpumpentherapie sollte ausgeschlossen werden.
Fallbeispiel: normale Korrektur durch fieberhaften Infekt nicht ausreichend
Max hatte am Vortag wahrscheinlich einen fieberhaften Infekt entwickelt. Sein Körper brauchte mehr Insulin. Die normale Korrektur vor dem Schlafengehen hat vielleicht nicht ausgereicht. Außerdem kann es zusätzlich ein Problem mit dem Katheter gegeben haben.
Wann und wie sollten Ketone gemessen werden?
Erstes Anzeichen für eine drohende Stoffwechsel-Entgleisung sind wiederholt zu hohe Glukosewerte. Liegt der Glukosewert über mehrere Stunden über 250 mg/dl (14 mmol/l), obwohl eine Korrektur mit einem schnell wirksamen Insulin erfolgt ist, sollten Ketone gemessen werden. Benutzt man wie Max einen Glukosesensor, ist es ratsam, bei anhaltend hohen Glukosewerten den Blutzucker zu messen, um eine Fehlfunktion des Sensors auszuschließen. Bei Krankheit mit Fieber sowie bei Bauchschmerzen, Erbrechen oder Übelkeit sollten immer Ketone gemessen werden.
Wichtig zu wissen
- Ketone messen, wenn der Glukosewert über mehrere Stunden über 250 mg/dl bzw. über 14 mmol/l liegt.
- Keton-Messung bei Bauchschmerzen, Erbrechen oder Übelkeit sowie bei Krankheit mit Fieber.
- diabetische Ketoazidose vermeiden durch Befolgen eines festen Insulin-Schemas bei erhöhten Glukose-/Keton-Werten.
Die Höhe des Keton-Spiegels kann man im Urin oder im Blut messen. Die Messung mit Urinstreifen ist ungenauer. Die Messung im Blut funktioniert einfach wie das Messen des Blutzuckers über Teststreifen mit einem Keton-Messgerät. Ketone im Blut über 0,6 mmol/l sind zu hoch.
Fallbeispiel: Viel zu hoher Keton-Wert im Blut von 2,1 mmol/l
Max war nach der Korrektur abends eingeschlafen. Die Alarme seines Sensors hörte er vielleicht nicht oder sie waren ausgeschaltet. Deshalb bemerkte er erst morgens, dass sein Glukosewert weiter zu hoch war. In dieser Situation (schon länger hoher Glukosewert, Unwohlsein mit Übelkeit und Erbrechen) war es genau richtig, Ketone im Blut zu messen. Mit 2,1 mmol/l war der Wert viel zu hoch.
So wird einer diabetische Ketoazidose behandelt
Am besten hat man ein Schema zum Vorgehen bei erhöhten Glukosewerten und erhöhten Keton-Werten bei sich, um schnell richtig handeln zu können. In unserem Diabetes-Zentrum unterscheiden wir das Vorgehen bei einer Insulinpumpentherapie von dem Vorgehen bei einer Insulinpen-Therapie. Ein grundlegendes Schema zum Vorgehen bei einer diabetischen Ketoazidose finden Sie hier:
Vorgehen bei einer diabetischen Ketoazidose (Basis-Schema ausklappen)
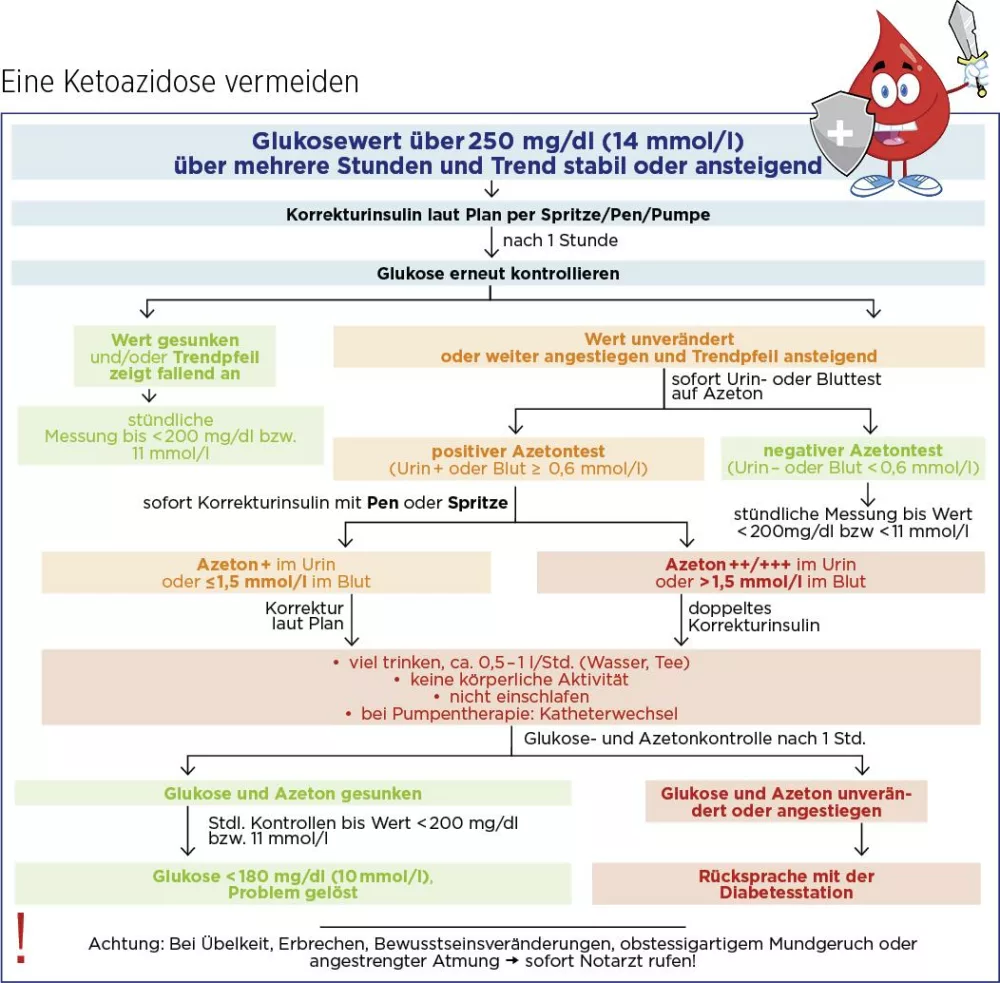
Generell gilt, wenn Ketone erhöht sind: Viel trinken (Wasser, ungesüßten Tee), keine Bewegung und nicht einschlafen, wenn man allein ist.
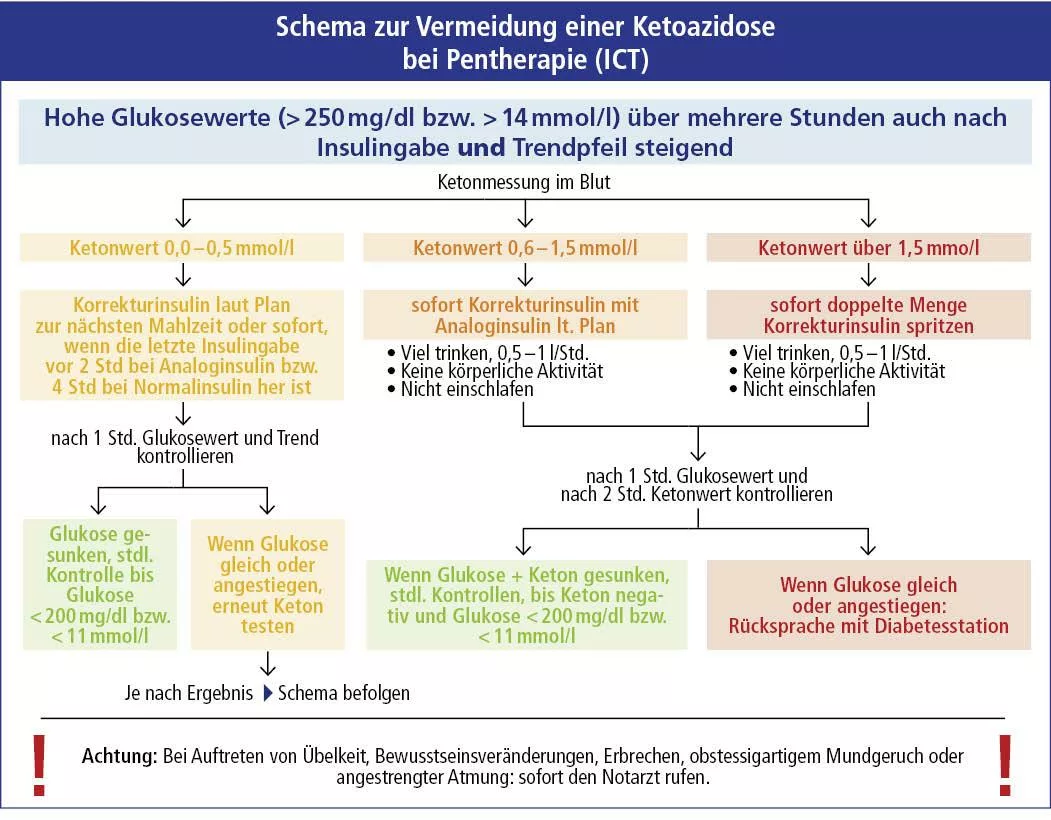
Vorgehen bei einer Insulinpen-Therapie
Glukosewert über mehrere Stunden über 250 mg/dl bzw. über 14 mmol/l und …
a) Ketone 0 bis 0,5 mmol/l: Korrektur bei der nächsten Mahlzeit bzw. sofortige Korrektur, wenn die letzte Insulingabe über 2 Stunden (schnelles Essensinsulin) bzw. über 4 Stunden (Normalinsulin) her ist. Kontrolle des Glukosewertes nach 1 Stunde.
b) Ketone 0,6 mmol/l bis 1,5 mmol/l: Korrektur nach Insulinplan.
c) Ketone 1,5 mmol/l bis 3 mmol/l: doppelte Korrektur.
Bei b und c: Stündliche Kontrolle des Glukosewertes (bis < 200 mg/dl bzw. < 11 mmol/l) und 2-stündliche Kontrolle der Ketone. Rücksprache mit dem Diabetesteam, wenn Glukose-/Ketonwert nicht sinkt.
Vorgehen bei einer diabetischen Ketoazidose (Insulinpen-Therapie-Schema ausklappen)
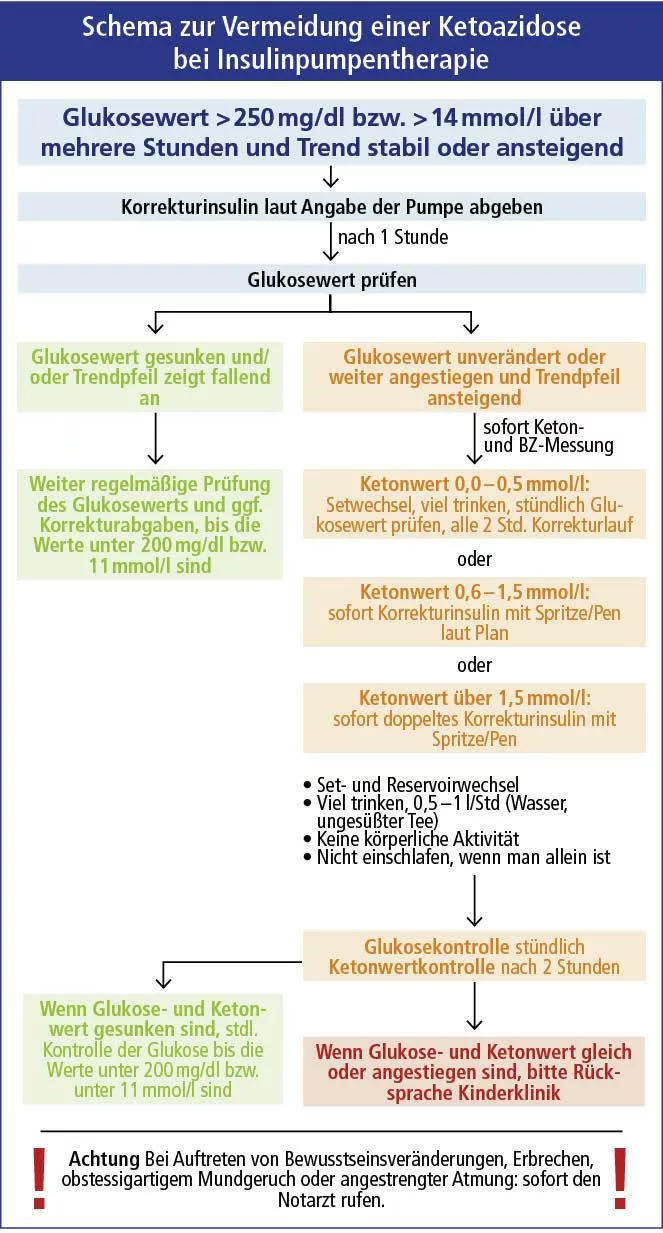
Vorgehen bei einer Insulinpumpen-Therapie
Wenn der Glukosewert über mehrere Stunden über 250 mg/dl bzw. über 14 mmol/l liegt, soll Korrekturinsulin nach Vorschlag der Insulinpumpe abgeben werden. Nach 1 Stunde den Glukosewert kontrollieren. Bei weiterhin erhöhtem Glukosewert Blutzucker und Ketone messen und einen neuen Katheter setzen.
Weiteres Vorgehen je nach Keton-Wert:
a) Ketone 0 bis 0,5 mmol/l: Korrekturinsulin alle 2 Stunden nach Vorschlag der Pumpe abgeben. Kontrolle des Glukosewertes nach 1 Stunde.
b) Ketone 0,6 mmol/l bis 1,5 mmol/l: Korrektur mit Spritze oder Pen laut Plan.
c) Ketone 1,5 mmol/l bis 3 mmol/l: Doppelte Korrektur mit Spritze oder Pen.
Bei b und c: Stündliche Kontrolle des Glukosewertes (bis < 200 mg/dl bzw. < 11 mmol/l) und der Ketone, bis Ketone negativ. Rücksprache mit dem Diabetesteam, wenn Glukose-/Ketonwert nicht sinken.
Vorgehen bei einer diabetischen Ketoazidose (Insulinpumpen-Therapie-Schema ausklappen)
Wenn es so weit kommt, dass ein Kind oder ein Jugendlicher/eine Jugendliche erbricht, muss jemand beim Kind/bei dem/der Jugendlichen bleiben, und es muss das Diabetesteam um Rat gefragt werden. Kann durch regelmäßige Insulingaben keine Senkung des Glukosewertes und der Ketone erreicht werden, ist eine Vorstellung im Krankenhaus notwendig. Hier wird entschieden, ob eine Insulin- und Flüssigkeitsgabe über die Vene erfolgen muss.
Das Fallbeispiel: Wechsel des Katheter-Sets und doppelte Korrektur
Und so ging es bei Max weiter: Nach dem Set-Wechsel, nachdem er viel getrunken hatte und nach der doppelten Korrektur über eine Insulinspritze sanken die Glukose- und Keton-Werte langsam. Max ging es besser. Weil seine Glukosewerte auch am nächsten Tag erhöht waren, erhöhte er die temporäre Basalrate um 20 %.
Bei Bewusstseinsveränderung wie Schläfrigkeit oder einer vertieften Atmung sollten Eltern den Rettungsdienst rufen!
Ausblick – Keton-Sensoren in der Entwicklung
Aktuell entwickeln Firmen Keton-Sensoren, die wie die Glukose-Sensoren Keton-Werte im Gewebe messen können. Mit dieser Technologie kann man zukünftig drohende diabetische Ketoazidosen früh bemerken und behandeln.
Erschienen in: Diabetes-Eltern-Journal, 2022; 13 (2) Seite 8-10
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Ähnliche Beiträge
- Eltern und Kind
Rezept: Glutenfreie Vanillekipferl

< 1 minute
- Behandlung
Diabetes-Anker-Podcast: Von der Insulin-Entdeckung zu modernen Diabetes-Therapien – mit Prof. Thomas Forst
Keine Kommentare
Diabetes-Anker-Newsletter
Alle wichtigen Infos und Events für Menschen mit Diabetes – kostenlos und direkt in deinem Postfach. Mit unserem Newsletter verpasst du nichts mehr.
Über uns
Geschichten, Gemeinschaft, Gesundheit: Der Diabetes-Anker ist das neue Angebot für alle Menschen mit Diabetes – live, gedruckt und digital. Der Diabetes-Anker und die Community sind immer da, wo du sie brauchst. Für alle Höhen und Tiefen.
Community-Frage
Mit wem redest du
über deinen Diabetes?
Die Antworten werden anonymisiert gesammelt und sind nicht mit dir oder deinem Profil verbunden. Achte darauf, dass deine Antwort auch keine Personenbezogenen Daten enthält.
Werde Teil unserer Community
Community-Feed
-
moira postete ein Update vor 2 Tagen, 16 Stunden
Ich hatte am letzten Wochenende viel Spaß mit Bluetooth: meine Pumpe und mein Handy wollten sich 1Stunde lang nicht koppeln – bis mein Mann auf die Idee kam es könnte an den 3 Bluetooth Controllern liegen mit denen gerade im selben Raum gespielt wurde. Mit genug Abstand klappte alles wieder hervorragend. 🙄
-
bloodychaos postete ein Update vor 1 Woche, 2 Tagen
Hat noch jemand Probleme mit dem Dexcom G7? Nachdem ich letztes Jahr im Sommer über drei Monate massive Probleme mit dem G7 hatte bin ich zum G6 zurückgewechselt. Jetzt zum Jahreswechsel bzw. jetzt Ende Februar wollte ich dem G7 mal wieder eine Change geben. Ich war davon ausgegangen, dass die Produktionsprobleme inzwischen behoben sind. Aber spätestens am dritten Tag habe ich massive Abweichungen von 50 – 70 mg/dL. Setzstellenunabhängig. Meine aktuellen G7 wurden im Dezember 2025 produziert. Also sollten die bekannten Probleme längst behoben worden sein. Zuerst lief es die ersten Monate von 2025 mit dem G7 super, aber im Frühjahr 2025 fingen dann die Probleme an und seitdem läuft der G7 nicht mehr bei mir, obwohl alle sagen, dass die Probleme längst behoben seien und der Sensor so toll funktioniert. Ich habe echt Angst. Mir schlägt das sehr auf die Psyche. Zumal ich die TSlim nutze, die nur mit Dexcom kompatibel ist und selbst wenn ich zur Ypsopump wechsel ist da der Druck, dass es mit dem Libre3 funktionieren MUSS. Ich verstehe nicht, warum der G7 bei allen so super läuft, nur ich bin die Komische, bei der er nicht funktioniert.
-
ole-t1 antwortete vor 1 Woche
Kleine Ergänzung zum MeetUp von gestern.
Wenn ein “klassischer” Pumpenbetrieb ohne AID/Loop eine Option ist, dann tut sich eine breite Auswahl an CGM auf, die momentan auf dem deutschen Markt verfügbar sind:
Freestyle Libre 3 bzw. 3+
Dexcom G7
Dexcom G6 (noch)
Medtronic Guardian 4 (nur mit Medtronic-Pumpe)
Medtronic Simplera (nur mit Medtronic-Pumpe oder -Smartpen)
Eversense (implantiert für 1/2 Jahr, wird oft bei Pflasterallergien genutzt)
Accu-Chek Smartguide CGM
Medtrum Touchcare Nano CGMIch würde schätzen, dass die Reihenfolge ungefähr den Verbreitungsgrad widerspiegelt. Von Medtrum würde ich mir z.B. keinen grandiosen Kundenservice erhoffen. Aber wer weiß…?
Mag sein, dass ich etwas vergessen habe, aber die wichtigesten müssten dabei sein.
-
-
thomas55 postete ein Update vor 2 Wochen
Hallo,
ich habe zur Zeit die Medtronic Minimed 670G mit Libre als Sensor. Ich überlege, auf die 780G als AID mit dem Simplera umzusteigen. Hat jemand Erfahrung mit diesem Sensor? Wie sieht es mit der Verfügbarkeit aus? In der Vergangenheit wurden Neukunden der 780G nicht mit dem Simplera beliefert sondern nur Kunden, die die 780G schon länger nutzen. Das hat sich nach Aussagen von Medtronic-Mitarbeitern beim T1day heute genau umgekehrt. Mein Doc hat das vestätigt. Für mich als neuer Bezieher der 780G gut, für die Bestandskunden schlecht.
Danke vorab und bleibt gesund (von unserem Typ 1 lassen wir uns das Leben dank Technik nicht vermiesen!)
Thomas55










